- Gösterim: 1414
Livedovaskülopati (LV), cildin mikrodolaşımında trombüslerin bulunduğu ve buna bağlı bozulmuş cilt kan dolaşımı ile ülserasyona neden olan kronik olarak tekrarlayan bir vasküler hastalıktır. Bu ülserasyonlar yalnızca bacaklarda ayak bilekleri çevresinde görülür. Alt bacak ülserasyonlarında ayırıcı tanıda LV'nin düşünülmesi gerekmektedir.
Livedovaskülopatiyi tanımlamak için çeşitli diğer terimler de kullanılmıştır: Livedo retikülaris, hiyalinize edici vaskülit, PPURPLE (bacaklarda retiküler desenli ağrılı purpurik ülserler), livedo vaskülit, idiyopatik atrofi blanche, kapilleritis alba gibi. Lezyonların retiküler deseni; yara izi, şimşek deseni veya bir yıldıza benzeyen desenli döküntüler için kullanılır. porselen renkli yara izleri olan atrofi blanche'a yol açar. eşanlamlı olarak kullanılır.
Hastalık, kadınlarda erkeklerden daha yaygındır ve bildirilen oranı 3:1 dir. Görülme sıklığı olarak yılda 1:100.000 kişide bir insidans olduğu varsayılmaktadır. Hastalığın ilk tanısı 32-53 yaş, ortanca yaşlarda arasında değişmektedir. Ancak daha genç kadın hastalarda da tanımlanmıştır. Artmış vücut kitle indeksi, obezite, arteriyel hipertansiyon yardımcı faktörler olarak tanımlanmıştır.
Livedovaskülopati oluşma mekanizmaları hala belirsizliğini korumaktadır. Ancak, hemostazın ince ayarında, prokoagülatör faktörlerin klinikte baskın rolleri, üst ve orta dermisin mikrodolaımında trombüs oluşumu ve ardından gelen ciltte iskemi sonrasında ciltte ülserasyon ile sonuçlandığı belirlenmiştir.
- prokoagülatör faktörlerin klinikte baskın rolleri; bozulmuş endotel plazminojen aktivasyonu, trombosit fonksiyonunun bozulması ve artmış fibrin oluşumu dahildir. Lipoprotein(A) düzeylerinin artması, LV tanısında ek bir prokoagülatör parametredir. Lipoprotein A yapısal olarak plazminojene benzerdir ve bu nedenle anti-fibrinolitik özelliklere sahiptir ve trombofiliyi artırır. Bu nedenle lipoprotein A düzeylerinin artması aynı zamanda bir kardiyovasküler risk faktörü oluşturur.
- LV'nin bir pıhtılaşma bozukluğu olduğu konusunda artık bir fikir birliği olsa da, yapılan kapsamlı çalışmalarda bu prokoagülatör faktörler vakaların %50'sinden azında bulunabileceğini göstermiştir.
- bacaklarda yüksek perfüzyon basıncı ve düşük doku ısısı, trombolitik faktörlerin düşük konsantrasyonu trombofiliyi artırır.
- otoimmün hastalıkları veya malig hastalarda sekonder LV benzeri lezyonlar ortaya çıkabilir.
Hastalık klinik bulguları tipik olarak tekrarlayan üç aşamada ilerler.
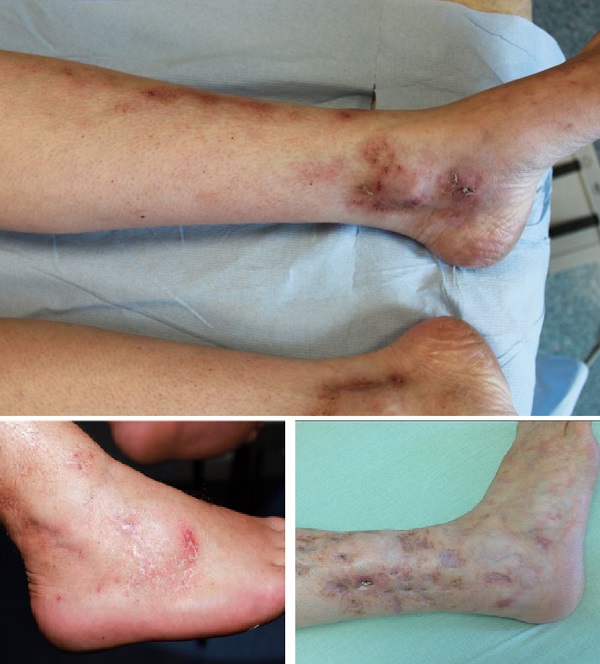
- Birinci aşamada, bireysel yatkınlığa bağlı olarak, "livedo racemosa" işaretleri ortaya çıkar. Bunlar, soluk, düzensiz sınırlı, retiküler maküllerle karakterizedir. Maküller, ciltte dermal retikülerin bozulmuş kan dolaşımından kaynaklanır. Ağ benzeri desen, bozulmuş bu kan akımı alanları çevresinde-komşusunda artmış kan perfüzyonundan kaynaklanır. Livedo racemosa, hipoksijenasyon ve yavaşlamış kan akışından kaynaklanan fonksiyonel bir durum olan livedo retikülaris'ten ayırt edilmelidir. Livedo retikülaris klinik olarak soğuğa maruz kaldıktan sonra, düzenli ve soluk halkalarla karakterizedir.
- LV'nin ikinci aşamasında, bozulmuş perfüzyon doku iskemisine yol açar. Yeni ülserasyonlar, genellikle etkilenen bölgeyle sınırlı yanma ağrısıyla başlar. Bu oldukça lokalize ağrı hastalığın prodromal evresinde ortaya çıkar ve angina cutis olarak da adlandırılır. Genellikle angina cutis (prodromal evre) ile nekrozların ortaya çıkması arasında 1-3 günlük bir aralık vardır. Doku nekrozu, bu dönemde tedaviye hızla başlanarak sıklıkla önlenebilir. Prodromal evre tedavi edilmeden geçerse, epidermisin iskemik nekrolizi nekroza ve bazen de hemorajik kabarcıklara neden olur. Kabuklu ülserasyon meydana gelir.
- LV'nin son aşamasında ülserasyonlar iyileşirken şimşek şeklinde veya yıldız benzeri porselen renkli bir yara izi olan "atrofi blanche" gelişmektedir.
Yukarıda açıklandığı gibi livedo racemosa, şiddetli ağrılı ülserasyon ve atrofi blanche üçlüsü hastalığın bireysel seyrine bağlı olarak ayrı ayrı veya bir arada ortaya çıkabilir. Hastalık kroniktir; iyileşme evreleri yeni nükslerle çakışabilir. Disestezi ve hipestezi ile karakterize nörolojik etki de bildirilmiştir.
Semptomlar mevsime göre değişebilir; bazı hastalarda yaz aylarında kötüleşme görülür. Ancak, LV'nin yıl boyunca ortaya çıkabileceği vurgulanmalıdır. Eşanlamlı olarak kullanılan "yaz ülseri" teriminin aksine, LV herhangi bir zamanda ortaya çıkabilir.
LV, tanısı tipik klinik belirtiler( Angina kutis (lokalize batma veya yanma ağrısı), Livedo racemosa, ülserasyonlar, atrofi blanche) ve clt lezyonunda alına biyopsi örneğinin patolojik değerlendirmesi ile konulabilir. Bunlara ek olarak çeşitli protrombotik parametrelere tahliller ile bakılabilir. Bunlar hem hiperkoagülasyon parametrelerini hem de bozulmuş fibrinoliz parametrelerini içerir. Lipoprotein(a) artışı, antitrombin III artışı, hiperhomosisteinemi gibi.
Ayrıcı tanıda; kalp sol ventrikül kaynaklı emboliler, dejeneratif damar hastalıkları bağlı arteriyel bacak ülserleri ve kronik venöz yetmezlikte gelişen venöz bacak ülserleri ilk akla getirilmelidir. Kutanöz poliarteritis nodosa, Piyoderma gangrenosum, kriyoglobulinemi ile ilişkili vaskülitler ayırıcı tanıda düşünülmelidir. Otoimmün hastalıkalarda veya kanseri olan hastalarda sekonder LV benzeri lezyonlar ortaya çıkabilir.
Tedavi
Kronik olarak tekrarlayan ağrılar, ülserasyonlar ve yerinde skar gelişimine neden olan bırakan deri enfarktüslerinin ilerlemesini önlemek için erken dönemde tıbbi tedaviye başlanması esastır.
Birinci basamak antikoagülasyon tedavisi düzenlenmelidir.
- Düşük molekül ağırlıklı heparin ile tedavi genellikle hızlı bir başarıya ulaşır. Bu tedavide ağrı günlükleri kötüleşmeyi tespit etmede çok yardımcıdır. Ülserlerin klinik kötüleşmesi genellikle artan ağrı dönemiyle başlar. Bu nedenle, ağrı belirgin şekilde kötüleştiğinde antikoagülanların dozunun artırılması hemen düşünülmelidir. Bulgular stabil hale geldiğinde, yarı doz düzeye düşürülmelidir. Heparin tedavisinin olası yan etkileri arasında heparin kaynaklı trombositopeni (HIT) bulunur. Tedavinin ilk dört haftasında trombosit sayısının haftada iki kez kontrol edilmesi faydalı olabilir.
-
Doğrudan oral antikoagülanlar; Faktör Xa inhibitörleri ile trombin inhibitörü kullanılmaktadır. Bu ilaçlar ile hızlı ağrı kesici etki gözlemlenmiştir. Antifosfolipid antikorları mevcutsa, antifosfolipid sendromlu hastalarda bu ilaçlar tekrarlayan trombotik olay riskini artırdığı gösterildiğinden kullanılmamalıdır.
-
İntravenöz immünoglobulinler (IVIG) etkili bir terapötik müdahaleyi oluşturur. Tolerabiliteyi artırmak için doz bölünebilir ve 2-5 günlük bir süreye yayılabilir. Vaka serileri, özellikle tedaviye dirençli ülserler için iyi bir terapötik yanıt olduğunu göstermektedir. Kesin etki mekanizması hala bilinmemektedir. Yan etkiler hatırlanmalıdır.
-
Fenprokumon ve varfarin; K vitamini bağımlı pıhtılaşma faktörlerinin yanı sıra ciltte mikro dolaşım için önemli olan antikoagülan proteinler C ve S'yi inhibe eder. Tedavi için ideal INR aralık INR 2,5 ile 3,5 arasındadır. Protein C veya protein S eksikliği vakalarında bu tedavilere heparin ile tamamlanmalıdır. Bunun nedeni, antikoagülan proteinler C ve S'nin prokoagülan faktörlere (II, VII, IX ve X) kıyasla daha kısa yarı ömrüne sahip olmasıdır; bu da protrombotik bir duruma neden olur ve özellikle protein C ve S'nin önceden var olan eksikliği vakalarında tedavi başlangıcından kısa bir süre sonra kumarin nekrozu riskini önemli ölçüde artırır.
-
İloprost; ülser iyileşmesinde iyi sonuçlar göstermiştir. Ayrıca, tekrarlayan ağrısı olan vakalarda beş günlük bir süre boyunca yılda bir veya iki kez infüzyon tedavisi önerilmektedir.
Sistemik kortikosteroidler LV için doğrudan bir terapötik fayda sağlamaz. Bunlar yalnızca altta yatan bozukluğu, ilişkili otoimmün hastalığı tedavi etmek için önemlidir.
Metilen tetrahidrofolat redüktaz eksikliği, homosistein metabolizmasının bozulmasına ve hiperhomosisteinemiye yol açar. Bu durumlarda homosistein seviyelerini normalleştirmeye yardımcı olan B6 ve B12 vitaminleri ile folik asidin antikoagülanlarla birleştirildiğinde faydalı olduğunu göstermektedir.
Steroid olmayan antiinflamatuar ilaçlar (NSAID) destekleyici ağrı kesici olarak düşünülebilir.
Hiperbarik oksijen tedavisi zaman alıcı ve pahalıdır, ancak hızlı ağrı kesici ve klinik iyileşme sağlanmaktadır.
Hasta tolere edebiliyorsa, sınıf I kompresyon tedavisi (20 mmHg'ye karşılık gelir) düşünülebilir.
Büyük sıcaklık dalgalanmalarından kaçınmaya çalışılmalıdır.
Yara bakımı ve ağrı kesici kullanımı önemlidir.
Nadir görülen bakteriyel süperenfeksiyon durumunda uygun antibiyotik tedavisi önerilmektedir.




