- Gösterim: 52334
Vücudumuzun en geniş yüzey alanına sahip, dışarıdan rahatlıkla görülebilen, dokunulabilen, bedenimizi dış tehlikelerden koruyan, olağanüstü fonksiyonları olan ve mükemmel güzellikteki bir örtü olan tek organımız derimiz... Dokunsal uyaranlar ile birlikte duygusal uyaranlara da yanıt veren derimiz, duygularımızı ifade etme, çevresel stres koşullarına yanıt verme, kişisel imaj özelliklerimizi ve özgüvenimizi sağlaması ile sosyalleşme sürecinde bir iletişim organı olarak önemli rol oynamakta.
Psikolojik ve sosyal faktörler genel olarak birçok hastalığın ortaya çıkışını, gelişmesini ve iyileşmesini etkilemekte. Bunu psikososyal yapılanma ve sağlıkla ilişkili davranışlar yolu ile etkiler. Psikososyal yapı mental sağlığımızı, kişilik ve duygudurum özelliklerimiz ile sosyal ilişkilerimizi kapsar. Bu yapı kişinin günük yaşamın etkilerini, stresleri algılama ve yorumlama tarzını şekillendirirken iç dünyanın vereceği yanıtı belirler. Sağlıkla ilgili davranışlar ise egzersiz, beslenme ve uyku düzeni gibi davranışları kapsar ve psikososyal etmenlerle birlikte kişinin sağlığını etkiler. Biyopsikososyal modele göre tüm bu etmenler bireyin genetik veya yapısal özellikleri ile belli hastalıklara zemin hazırlar. Temelde vücudun dengesi yani hemostazı; kişinin psikolojik-sosyal yapısı, hormonsal ve savunma sistemleri arasında merkezi sinir sistemi (MSS) aracılığı ile kurulmuş kusursuz dengedir. Merkezi sinir sistemi tüm vücutta sempatik ve parasempatik sistemleri de içine alan geniş bir iletişim ağına sahiptir. Bu iletişim hormonlar ve nörotransmitter-haberci maddeler” adı verilen kimyasallar yoluyla sağlamakta.
Embriyonal gelişim sırasında merkezi sinir sistemi-MSS ve derinin aynı ortak yapı olan ektodermden gelişmesi dikkat çekicidir. Beyin, sinir sistemi, immün sistem ve derinin birbirleriyle olan etkileşimlerinden kaynaklanan "nöro-immüno-kutanöz sistem" olarak adlandırılan güçlü bir ilişki ağı mevcuttur. Bu ağ sistemi benzer hormonlar ve nörotransmiterlerden etkilenir. Bugüne çok sayıda nörotransmitter tanımlanmıştır. Başlıcaları P maddesi (SP), kalsitonin gen ilişkili peptid (CGRP), vazoaktif intestinal peptid (VIP), nöropeptid Y (NPY), nörokinin A (NKA), nörokinin B (NKB), α, γ melanosit stimulan hormon (MSH) gibi propiomelanocortin (POMC) peptidleri β-endorfin ve somatostatin ‘dir.
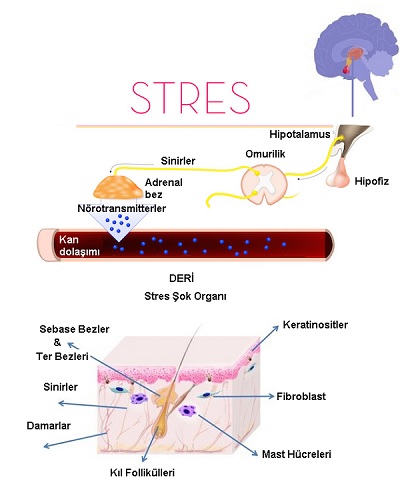
Deri nörotransmitterlerin önemli kaynaklarından biridir. Derideki bunlar miyelinli A delta fibrilleri ile sensitif ve otonomik lifleri de kapsayan myelinsiz C fibrillerinde depo edilir. Meissner ve Paccini cisimcikleri ile algılanan ağrı, basınç, ısı vb duyusal algılar bu sinirler kanalıyla merkezi sinir sistemine iletilir. Deride ayrıca kolinerjik ve sempatik sinirlerde bulunmaktadır. Derinin nörotransmitter kaynakları duyusal sinirlerin dışında keratinositler, melanositler, endotel hücreleri ve immün sisteme ait hücreler(derideki monositler ve makrofajlar) tarafından oluşturulur. Derimiz bu yapısı ile iç ve dış kaynaklı stres faktörlerine karşı yanıt verebilecek özelliktedir ve bu yönü ile immünitede önemli bir işlevselliğe sahip bir organdır.
Psikiyatri ile dermatoloji arasındaki bilimsel temeli olan bu ilişki ve etkileşime dayanan ortak bir çalışma alanı tanımlanmıştır; Psikodermatoloji. Psikiyatri görünmeyen bir patoloji üzerinde yoğunlaşırken, dermatoloji görünen bir hastalıkla uğraşması gözel ikili oluşmasını sağlamakta.
Psikodermatoloji;
- psikiyatrik hastalıklardan köken alan deri hastalıklarını (tırnak yeme, saç yolma, kasıtlı olarak deriye zarar verme, artefakt dermatit gibi)
- dermatolojik hastalıkla başlayan ve maskelenen psikiyatrik hastalıkları (sanrısal parazitoz, beden dismorfik bozukluğu)
- psikosomatik etmenlerle oluşan ya da alevlenen deri hastalıklarını (akne, psöriasis, nörodermatit, hiperhidrosis v.b.)
- deri hastalıklarının neden olduğu sosyal yalıtım ve görsel olumsuzluğa ikincil olarak ortaya çıkan psikiyatrik hastalıkları (psöriasis, vitiligo gibi hastalıklarda görülen depresyon gibi)
- kronik psikiyatrik hastalığı olan kişilerde ortaya çıkan deri hastalıklarını (şizofreni hastalarında kişisel ve hijyenik öz bakımın eksikiğine bağlı gelişen deri problemleri)
- deri hastalıkları ve psikiyatride kullanılan ilaçlar ve bunların deri-psikoloji üzerindeki yan etkilerini( aknede kullanılan ilaçlarla ortaya çıkan psikiyatrik hastalıklar, manide kullanılan lityum bağlı cilt yan etkileri gibi) değerlendiren bir çalışma alanıdır.
Psikodermatolojik çalışmalarda deri ve psikoloji arasında güçlü birliktekileri destekleyen sonuçların aşağıdaki başlılklarda görmekteyiz.
Stres ve şok organ deri; içsel ve çevresel etmenlerle ortaya çıkan duygusal strese duyarlı vücudumuzda bir şok organın varlığından bahsedebiliriz. Psikodermatolojie bu şok organ deridir. Kişilerin stres karşısında yaşadığı kişisel deneyimin stres yaratan durumdan daha önemli olduğu gösterilmiştir. Bu nedenle aynı düzeyde stres kaynaklarına karşı farklı biyolojik yanıtlar göstermekteyiz. Stres sonucu derimizde vazoaktif peptitler, lenfokinler ve kimyasal mediatörler salınmakta ve immün sistemin etkilenmesi ile deride reaksiyonlar gelişmektedir. Stresin sadece deri hastalığını ortaya çıkarıcı bir etken olmadığı atopik ekzema, psoriazis, alopesia ve akne vulgaris gibi birçok deri hastalığında belirtilerin alevlenmesine yol açtığı bilinmektedir.
Deri/benlik sınırı (skin/self border) kavramı; son yıllarda derinin benliğimizin sınırını oluşturduğu, deri-benlik arasındaki etkileşimin psikodermatolojik problemleri etkilediğini biliyoruz. Hatta derinin bu etkisi "Deri Egosu" olarak tanımlanmakta. Bebek ve anne arasında dokunma yoluyla kurulan istek ile gereksinimlerinin ve kaygılarının anlaşıldığını gösteren bağ iki taraflı iletişim ağı enerjileri harekete geçirir, ortak anlamların üretilmesine yol açar ve egonun ilk uyarlaması ile “deri ego” sunu oluşturur.
Deriyi vücut organziması ve dış dünya arasındaki sınırı belirleyen organizmanın bir dış örtüsü olarak düşündüğümüzde;
- Derimiz örtücü bir tabaka olması dışında iç ve dış uyaranlara karşı koruyucudur. İç benliğimizde bastırılmış dürtülerimiz vazomotor fonksiyonlar üzerinden bazı cilt problemlerine neden olabilir.
- Derinin yapısında dokunma, ısı ve ağrı gibi algıları sinir sistemi ile ilişkilendiren yapılar bulunmakta. Bu nedenle deri en önemli bir erojen organımızdır. Deri uyarıldığında vücut kıllarının dikleşmesi ve deride ortaya çıkan küçük kabarmaların(papüllerin) gelişimi ereksiyona eşdeğer bir anlam taşır. Ürtiker-kurdeşenin bir klinik formu olan papüller ürtikerin psikodinamik gelişimi bu yönüyle açıklanmaya çalışıldığında "Derinin uyarılabilirliğinin bir göstergesi olan küçük kabarlamalar giysi, sıcak-soğuk gibi fiziksel uyaranlar yanında ruhsal nedenlerle de uyarılabiir. Bilinç dışı fantezilerden köken alan uyarılma ve buna bağlı gelişen çatışmalar deride papül oluşumuna yol açar, kaşıma ve yolma davranışları da elle genital masturbasyona karşılık gelir ve haz yolu ile rahatlama sağlanır”. Bu düşünce ile dermatozların bilinç dışı temelinde de çoğunlukla sadomazoşistik eğilimler bulunduğu ileri sürülmüştür.
- Deri organizma dışarıdan örterken görünür olması, estetik beğenilirlik algısı üzerindeki etkisi ile pskikolojik olarak güvenlik duygusunun gelişiminde, narsislik ve teşhircilik çatışmalarında yer almaktadır. Psikolojik olarak gözlemlenen güzellik-çirkinlik algısı ve fobilerinde, teşhircilikte ve sosyal fobide rastlanan bilinç dışı çatışmalar cilt problemleri ile direkt ilişkilidir.
- Anksiyete ve deri belirtileri arasındaki ilişki; anksiyete ile deride sempatomimetik uyarılma olur ve deri belirtileri ortaya çıkabilir.
- Derinin özel hastalıklarında, örneğin kornik kaşıntıda bastırılmış cinsellik söz konusu olabilir. Erkek homoseksüelliğinde anüs ve perinede, cinselliği engellenen kadınlarda ise vulvada kaşıntı dikkati çekmektedir.
- Yaşamın ilk yılında ortaya çıkan egzemaların anne ile bebek arasındaki ilişkinin temelde bozuk olmasının bir sonucu olabileceği, daha sonraki dönemlerde diğer insanlarla tekrarlayan benzer ilişki sorunları egzamanın tekrar tekrar alevlenmesine yol açabilir.
3000 üzerinde tanımlanmış deri hastalıklarına bakıldığında bunların pek azı yaşamı tehdit etmektedir. Buna karşılık deri hastalıkları ister akut isterse kronik olsun, büyük bir çoğunluğu yaşam kalitesini belirgin derecede etkilemektedir. Böylece hafif düzeydeki anksiyeteden, ölüm düşünceleri ve buna bağlı gelişen intihar riskine kadar farklı psikososyal sonuçları görmek olasıdır. Deri hastalıklarının bu etkileri pskisosyal etkileri aşağıda tanımlamış faktörlerden etkilenmekte;
- Mevcut Deri Hastalığının Özellikleri; hastalığın ortaya çıkış zamanı, lokalizasyonu, yaygınlığı, görsel ve estetik görünümü ne kadar etkilediği, ağrılı mı kaşıntılı mı olduğu, bulaşıcılığı ile ilgili özellikleri ve bu özelliklerin oluşturacağı biyolojik ya da psikiyatrik bozuklukları görebiliriz.
- Hastaya Ait Özellikler; hastanın yaşı, cinsiyeti ve kişilik özellikleri iki önemli faktördür. Kişilik özelliği deri hastalığının şiddetini ve seyrini etkileyebilir. Örneğin sınırda kişilik bozukluğu varsa ( borderline kişilik bozukluğu ) değişken bir duygudurum, yoğun anksiyete, terk edilme ve yalnız kalma korkusu ve kimlik algısında bozukluk nedeniyle mevcut deri hastalığı kendilik imajı üzerinde ciddi bir tehdit unsuru olur.
- Toplumun Hastalıkla İlgili İnançları, Önyargıları, Kültürel Özellikler; Hastalıkla ilgili sosyokültürel tavır ve tutum hastanın etiketlenme (stigmatizasyon) duygusunu yaşamasına yol açabilir. Stigma bir bireyi diğerlerinden ayıran ve değerini düşüren bir belirti bir işaret olarak tanımlanmıştır.
Dermatolog ve psikiyatrist olan Dr. Koblenzer pskikodermatozları daha kolay anlaşılabilmesi için aşığıdaki gibi sınıflandırmıştır.
1.Psikiyatrik problemlerin asıl neden olduğu dermatolojik problemler
Bu grupta hastalar psikiyatrik nedenlerle bilinç dışı savunmalarla derilerine zarar verirler. Bu hastalar mevcut psikopatolojilerini reddetmekte. Bu nedenle mevcut şkayetleri için öncelikle bir dermatolog tarafından tedavi olmayı istemektedirler. Bu hastaların savunmalarını hemen yıkıp kısa sürede psikiyatrik değerlendirmeye yöneltmek intihar eğilimi ya da ağır psikiyatrik tablolar ortaya çıkma olasılığı nedeniyle sakıncalıdır. Kısa ve sık dermatoloji görüşmeleri hastanın iyi bir ilişki geliştirmesine olanak verir ve sonrasında psikiyatriye geçişini kolaylaştırır. Bu gurupta yer alan hastalıklar aşağıdaki guruplandırılmıştır.
1.1 Artefakt Dermatitis-Yapay Dermatozlar
Bilinçli/bilinçsiz olarak hastalar tarafından derilerinde oluşturulan yapay lezyonlardır. Hastalar lezyonların kendileri tarafından oluşturulduğunu reddederler. Hastaların psikolojik durumları nedeni ile bu yarattıkları lezyonlara ihtiyaçları vardır. Bu lezyonlar ile sekonder duygusal kazanımlar elde etmeyi hedeflerler. Artefakt dermatiti görülen hastaların ilgi ve şefkat görme gibi bir takım duygusal kazanımlar elde etmek istedikleri görülmekte. Bilinç düzeyinde algılanamayan bir psikolojik gereksinmenin bilinçsizce oluşturulmuş lezyonlar yoluyla doyurulması sözkonusudur. Böylece derisinde yarattığı gözle algılanan sorun aracılığı ile sosyal ilişkilerinde fayda sağlamak ve başka insanların dikkatini çekmek amaçlanmaktadır. Artefakt dermatitde deride lezyon oluşturmak bir yandan hastanın gerginlik ve rahatsızlığını azaltrıken hasarlanmış deride oluşturulan hasar sırasında hissedilen duyumlar kişisel ve seksüel kimliğin tatminine yardım eder.
Burada lezyonlar aniden ortaya çıkarlar, bir yada çok sayıda, sıklıkla vücutta asimetrik yerleşim gösterirler. Lezyonlar keskin sınırlı, doğal durmayan garip şekillerde görülürler. Bilinen dermatolojik lezyonlara benzemezler. Genellikle hastanın dominant elinin(sağlak yada sokal olmasına göre) ulaşabileceği alanlarda sınırlıdır.
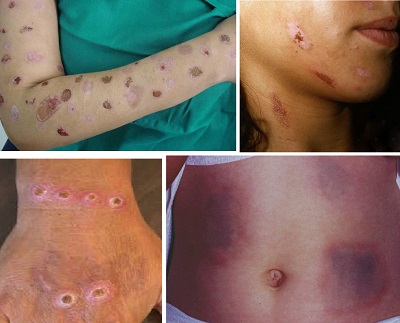
Hastalık kadınlarda erkeklere göre 3-8 kat daha sık görülür. Başlangıç yaşı değişmekle birlikte olguların büyük kısmı 30 yaş altı kadınlardır.
Lezyonlar eritematöz, veziküler, büllöz, gangrenöz ve nodüler görünümde olabilir. Lezyonlar, çevresindeki normal dokudan keskin geometrik sınırlarla ayrılır. Lezyonlar sadece bir tik ya da takıntılı deriye zarar vermeden öte daha amaçlıdır ve bazen oldukça ustaca oluşturulmuştur. Bu lezyonların oluşturmada en sık kullanılan ajanlar; tırnaklar, sivri uçlu aletler, silgi, sıcak metaller gibi fiziksel etkenler, nitrik asit, asetik asit, kostik soda, turpentin, sofra tuzu gibi kimyasal maddeler, süt, feçes, tükrük, idrar gibi sıvılar, alerjik reaksiyonlar oluşturan bitkiler ve sigara gibi yakıcı maddeler sayılabilir. Sıvı kimyasal maddeler lezyonlar çevresinde sızması, akması ya da damlaması sonucu farklı geometrik lezyonlar ortaya çıkarabilir. Hastalar elleri yada cisimlerle derilerinde sıkıştırma, çimdikleme, vurma ve benzeri eylemlerle hasar meydana getirebilirler. Derilerine farklı içerikte yabancı sismler enjekte edebilirler.
Lezyonların kişinin kendisi tarafından yapıldığının doğrudan söylenmesi önerilmemektedir.
Tanı süreci hekim için oldukça sıkıntılı olup iyi bir gözlem ve analiz gerektirir. İlk basamakta hastadan alınan öykü bile yetersiz kalmakta hatta çok belirsizdir. Elde edilebilen tek bilgi deride ifade edilen öncül bir deri bulgu ve semptomlarının olmadan lezyonların aniden ortaya çıkmasıdır. Lezyonlar daha önce var olan bir dermatoz üzerindeki hafif sıyrıklar, yaralar şeklinde deri üzerinde yoktan var edilen ve bazen gangren ya da jeneralize enfeksiyon nedeniyle yaşamı tehdit eden ciddi yaralara kadar değişen bir yelpazede dağılmaktadır.
Kullanılan tanısal bir diğer yöntem lezyonların kapatılarak izlenmesidir. Lezyonlar kapatıldıktan sonra hızla iyileşmeye başlaması önemli bir bulgu olabilir. Hastalar sonraki lezyonun lokalizasyonu konusunda telkine yatkındırlar.
Bu tür hastalar genelde duygusal anlamda olgunlaşamamış ve ilişkilerde zorluk yaşayan kadınlardır. Medeni durumları bekar hastaların daha sık etkilendikleri bilinmekte. Bununla birlikte ana problemin evli olmak ya da biriyle birlikte olmaktan çok ilgi ve sevgi gereksinimi olduğunu bilmek gerekir. Sıklıkla öyküde altta yatan bir psikosomatik hastalık tespit edilir.
Artefakt dermatiti ağır kişilik bozuklukları, obsesif kompulsif bozukluk, depresyon, zeka geriliği, şizoafektif bozukluk, monosemptomatik hipokondriyak psikoz ,histerik konversiyon gibi psikiyatrik sendromlarda ender olarak görülebilir. Son zamanlarda sınırda kişilik bozuklukları ve vücut dismorfik bozuklukları ile olan ilgiden sözedilmektedir. Sınır kişilik bozukluğu olan hastalarda derisine zarar verme davranışının yanında intihar eğilimi, madde kullanımı ya da aşırı yemek yeme davranışları sık görülmekte ve intihar eğilimleri fazla olmaktadır. Bazı hastalarda artefakt lezyonları ani bir psikososyal strese karşı geliştirilmiş geçici bir patolojik reaksiyon olarak çıkabilir ve bu olguları görece hafif olgular olarak nitelemek mümkündür. Bu nedenlerle hasta uygun bir zamanda psikiyatrik görüşmeden geçirilmedirilir. Bu hastalar kendilik imajları ve duygulanımlarını kontrol edemediklerinden kişilerarası ilişkileri sürdürmekte zorluk çekerler. Boşluk duygusu ve öfke ile kendine zarar verici davranışlarda bulunurlar. Gelişmemiş başa çıkma mekanizmaları ile stresle karşılaşılan bir durumda bu lezyonlar bir yardım çağrısı olmaktadır.
Bu hastalarda hastalık, kaza ya da yas gibi ağır stres yaratan durumların ardından yaraların görülme oranının % 19-33 olduğu ve stres yaratan durumun ortadan kalkması ile yaraların gerilediği belirtilmektedir.
Bu hastakarda ayrıntılı psikometrik değerlendirmeler yapılabilir.
Bu hastalarda deneyimli, dinamik psikiyatri yönelimli hekimlerce değerlendirilmesi örtülü psikopatolojinin açığa çıkarılması açısından önem taşımaktadır. Önemli bir yanlış uygulama hastanın yapay bir dermatozu olduğunu ona kabul ettirmeye çalışmaktır. Zira bu durum reddedilebilir. hastanın aktiviteleri yakından takip edilmeli ancak sempati ile yaklaşılmalıdır.
Yapay dermatozlar pediatrik yaş grubunda görüldüğünde tanısal zorluklar daha da artar. Genellikle altta yatan depresyon ve obsesif-kompulziv bozukluğun bir yansıması olurlar. Bazen ikincil kazanım gereksinmesi açık olarak tespit edilir (okuldan kaçma, ebeveyn tacizi vb.); ancak çoğu kez bunu saptamak kolay değildir. Bu çocuk hastalar aktif tıbbi bakım ve müdahale gerektiren farklı bir grup olduğu düşünülmektedir.
Hekim-hasta-ebeveyn ilişkisi son derece önemlidir. Bu hastalarda psikiyatrik problemi saptayabilmek ve öykü alabilmek için psikiyatriste direkt göndermek yerine dermatolog-psikiyatr iş birliği olması şarttır.
Bunun yanı sıra hastanın yatırılması, plasebo uygulamaları, kapatıcı bandajlar, yumuşatıcı ve onarıcı kremler ile gözlemler faydalıdır.
Artefakt dermatitte görülen nadir klinik tablo " Vekaletli Artefakt Dermatiti" dir. Psikolojik hastalığı olan kişinin artefaktı kendisinde değil de başkasında ortaya çıkarmasıdır ve bu kişi genellikle bir çocuktur.
1.2 Sanrısal ve Deriyle İlişkin Halüsinasyonlar
1.2.1 Sanrısal-Delüzyonal Parazitoz
Bu tabloda hastaların temel şikayetleri tıbbi bir kanıt olmamakla birlikte kendilerine herhangi bir canlının(mikroorganizma, parazit, böcek gibi) bulaştığı inancıdır. Organizmalar deride çoğalıyor, dolaşıyor ve bazen de deriden dışarı çıkıyor şeklinde düşünürler. Bu hastalar yaşam alanlarından, derilerinden topladıkları örnekleri toplarlar, fotoğraflarını çekerler hatta bunları tasnifleyip bu parçaları biriktirip doktora getirirler. Bu hastalarda derilerine zarar verme ve yolma davranışı nadir görülür.

Nedene dönük olarak sanrısal parazitoz;
- altta yatan psikiyatrik ya da organik neden olmadığında “birincil psikotik sanrısal parazitoz” ya da monosemptomatik hipokondriak psikozolarak tanımlanır.
- şizofreni, depresyon gibi psikiyatrik bir hastalık zemininde geliştiğinde “ikincil işlevsel sanrısal parazitoz” ve
- multipl skleroz, vit B12 azlığı, serebrovasküler hastalıklar gibi organik bir neden olduğunda “ikincil organik sanrısal parazitoz” olarak adlandırılır. İkincil delüzyonel parazitozlar amfetamin ve kokain intoksikasyonu ya da başka ilaçların yan etkisi[topiramat,siprofloksasin vb] sonucu geçici olarak da ortaya çıkabilmektedir. Eroin yoksunluğu sonucu ortaya çıkan delüzyonel parazitoz bildirilmiştir.
Bu hastalığın tam olarak gelişim patolojsi çözülememiştir. Kişinin sağlık problemlerine dönük yüksek ilgi medya ve sağlıkla ilgili farındalıklarının yüksek olması derisinde sıkıntı verici belirtilerin abartılı hale gelmesi ve devam ettirilmesine neden olabilmekte. Örneğin bitlenen kişinin kaşıntıları ile birlikte hastalık hakkında daha fazla bilgi öğrenmesi sarsısal düşüncelerini kötüleşebilir. Hastalık geçmiş olsa bile yeni duyuları ve belirtileri yanlış yorumlayabilirler ve bunların hastalığın tekrarladığı inancını yeniden doğrulayarak bu döngüyü devam ettirebilirler. Bazı olgularda suçluluk duygusu ve yansıtma sanrısal duyularar neden labilir. dır. Pire, bit veya başka bir parazitin istilasına uğradığından yakınan hastada psikotik biçimde kendini kirli olmakla suçluyor olabilir.
Delüzyonel parazitozlar sadece derilerinde değil tırnakta, sindirim sistaminde, saçlı deride, ağız içinde ve gözde bir parazit olduğu şeklinde oraya çıkabilmektedir.
Oldukça nadir görülür. Kliniğin görülme sıklığı milyonda 40 olarak raporlanmıştır. Elli yaş altında her iki cinsiyeti de eşit tutarken, 50 yaş üstünde kadınlarda üç kat daha fazla görülür. Delüzyonel parazitozlu hastaların çoğu iyi eğitim almış, 50-70 yaş arası kadınlardır. Delüzyonel parazitoz evli kişilerde daha yüksek oranda görülmektedir. Hastalar çoğunlukla işten kovulma, işini kaybetme, sağlık problemleri nedeni ile sosyal izolasyon yaşama, çocukların evden gitmesi, eşin ölümü gibi farklı psikolojik problemlerle karşılaşmışlardır.
Hastalar belirti olarak kaşıntı ile karıncalanma hissinden ve derilerinin altında bir şeyler dolaştığından söz ederler ve bunların parazitler olduğuna emindirler. Derilerinde karakteristik bulgu böcekleri çıkartmak için oluşturulan ülserasyonlardır. Cımbız, kalem ucu, iğne bıçak gibi sert ve kesici delici aletler kullanabilirler. Bu lezyonlar genellikle kol, uyluk bölgesi, göğüs ve yüz gibi kolay ulaşılabilen bölgelerde görülür. Temelde deri belirtileri hastalığın tanı konulduğu döneme göre değişir. Herhangi bir bulgu olmayabileceği gibi, kronik kaşımaya bağlı likenifikasyon olabilir veya kullanılan ilaçlara bağlı irritan kontakt dermatit gelişebilir.
Hastalar bu delüzyona bağlı olarak giderek artan bir gayretle deri ve çevrelerini temizlemek zorunda kalır. Derilerinde benzil benzoat, böcek ilaçları gibi organik çözücülerin kokusu olabilir ve ikincil olarak jeneralize veya lokalize kimyasallar ile indüklenen dermatit gelişebilir.
Nadir olarak işitsel varsanılar ve kendine zarar verici davranışlar [tırnakların anormal kesilmesi, saçların ve vücut kıllarının kazınması ve vücuda pestisit uygulanması] gözlenir.
Yaşlı hastalarda yürütülen bir çalışmada hastanın kendi bedeni değil çevresinin böcek istilasına uğradığına inandığı yeni bir çeşit bildirilmiştir.
Sıklıkla hasta, hekime içinde vücudunda dolaşan parazitlerin bulunduğunu iddia ettiği küçük bir kutu, kavanoz vs. getirir. Bu durum oldukça karakteristik olup, kibrit kutusu belirtisi olarak isimlendirilmiştir. Getirilen örneklerin mikroskobik incelemesinde deri ve saç parçaları, kumaş örnekleri, serum koagülasyon elemanları, toz ve kir bulunur. Örnekler bazen karınca, sinek veya pire gibi gerçek organizmaları içerebilir. Ancak hastayı bunların gerçek olmadığına ikna etmek imkansızdır. Böyle bir girişim halinde çoğu hasta aynı hekime bir daha gitmeyecektir. Bu durum hastanın tedavisinin yarıda kalması ve başvuracağı yeni bir hekim ile her şeye sıfırdan başlayacağı anlamına gelmektedir.
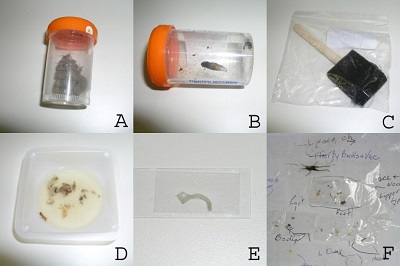
Hikaye, klinik davranışlar, fizik muayene ve örneklerin sunumu tanıyı koydurur. Ayırıcı tanıda en başta gerçek parazitozlar ayırt edilmeli, ön yargılı olunmamalıdır.
Bu hastalarda organik bir kusur(serobrovasküler ve nörodejenaratif hastalıklar gibi) veya ilaç kullanımı dikkate alınmalıdır. Karışabileceği en önemli tablolardan biri, derilerine böcek düşmüş gibi bir histen söz eden kronik taktil halüsinasyonlardır. Fakat bu hastaların gördükleri bir böcek yoktur. Kokain de kokain böcekleri olarak isimlendirilen benzer bir tabloya neden olabilmektedir.
Delüzyonel parazitozlu hastaların çoğunda altta yatan bir psikiyatrik bozukluk vardır. Bazı olgular tanı ölçülerini tam karşılamakla birlikte "monosemptomatik hipokondriak psikoz" olarak hastalar tanımlanır.
Paylaşılmış psikotik bozukluk (delüzyonun paylaşılması); delüzyonel parazitozlu olguların %5-%15’inde ve genellikle aile üyeleri arasında görülür(folie a deux, folie a trios) hatta ailenin tüm bireylerinde (folie a famille) görülebilmektedir. Delüzyonel parazitoz olgularında paylaşılmış psikozun görülme oranı %5-15 dolaylarındadır. .Çoğu zaman birincil olgu tedavi edildiğinde diğer olgularda belirtiler kendiliğinden geriler.
Hastaların büyük kısmı cilt lezyonları nedeni ile çeşitli dermatologlara başvururlar. Psikiyatriste yönlendirildiklerinde hastaların çoğu tedavilerini yapamadıkları için klinisyenlerin yetersiz olduğuna ikna olmuşlardır. Genellikle kızgın ve streslidirler. Psikiyatristin kendilerine yardım edebilecekleri konusunda genellikle tamamen ümitsizdirler. Oldukça fazla sayıda hasta hiçbir şekilde psikiyatriste görünmeyi reddeder. Tüm paranoid hastalar gibi tutumları titiz, talepkar, rahatsız edici ve kibirlidir. Delüzyonel parazitozlu hastalar uzun süre tedavisiz kalırlar ve hastalıkları kronikleştikçe tedaviye yanıtları azalır. Tedavide en önemli basamak, hasta hekim ilişkisinde güvenin sağlanmasıdır. Parazit olarak gösterilen her parça dikkatli incelenmelidir. Parazitlerden doğrudan söz edilmemeli ve sorun, kaşıntı veya rahatsızlık sözleri tercih edilmelidir. İlk vizitte hastaya doğrudan ruhsal bir sorun olduğu söylenmemelidir. Hastayı rahatlatmak amacıyla antiparaziter losyonların reçete edilmesi, hastanın sanrısını daha da pekiştirecektir.
Bu tür hastalar ile karşılaşıldığında; tanının doğruluğundan emin olunmalı, hasta ile empatik kurulmalı, hastanın yaşam kalitesini nasıl etkilediğinin anlaşılması, hasta-doktor güveni, uygun zamanlama ile psikiyatriste yönlendirme, hastanın sosyal izolasyonunun azaltılması gerekmektedir.
1.2.2 Sanrısal Koku- Olfaktör Delüzyonlar, Koku Delüzyonu, Bromidrosifobi
Bedeninde koku olduğu ile ilgili aşırı uğraşın olmasıdır. Hasta yoğun sıkıntı yaşar, utanç duyar ve sosyal ortamlara girmekten kaçınır. Erkeklerde kadınlara oranla bu hastalığın gelişme olasılığı dört-beş kat daha fazladır.
Ortalama yaş 25’tir. Hastalar genellikle yalnız yaşayan kimselerdir.
Hastalığın süresi, kaynağı, hastanın verdiği tepkiler ve eşlik eden belirtiler hastadan hastaya değişiklik gösterebilir. İçsel halüsinasyonda hasta kaynağın kendi bedeni olduğuna inanır, dışsal olanda ise bedendeki gerçek bir kokunun abartılı olduğu inanışı vardır. Sık olarak aksilla, ayak ve genital bölgelerinden, hatta rektum veya vajinalarından kötü bir koku geldiğine inanırlar.
Bu tür hastalar dikkatli bir yaklaşım gerektirirler ve mutlaka deneyimli ve birbirleri ile iletişimde olan bir psikiyatrist ve dermatolog tarafından izlenmelidirler.
1.2.3 Beden Dismorfik Bozuklukları- Dismorfofobi
Burada fiziksel görünümü ile ilgili küçük bir defektin veya var olmayan fakat hasta tarafından varlığı düşünülen bir sorunun zihni yoğun bir şekilde meşgul etmesidir.

Normal toplumda görülme oranı %1-%2 iken dermatoloji ve estetikte bizler bu oranı %2.9 ile 16 arasında daha sık görmekteyiz. Başlangıcı genellikle erken ergenlikten 20’li yaşlara kadar uzanabilmektedir. Kadınlarda daha fazla görüldüğü bilinmekle birlikte, son zamanlarda yapılan araştırmalarda kadın erkek oranının hemen hemen birbirine eşit olduğu saptanmıştır. Özellikle erkekler ve gençler yakınmalarını aşağılanma ve utanç duygularından dolayı bildirmek istemezler ya da bunları ruhsal bir sorun olarak görmezler. Hastalık sıklıkla hiç evlenmemiş, çalışmayan, çocuklukta ruhsal travma öyküsü ve ailede benzer hastalığı olan, mükemmeliyetçi kimselerde görülmektedir.
Klinik olarak hasta tamamen normal görünür. Sunduğu zengin semptomatolojiye rağmen çok az bulgu saptanabilir. Bedenlerinin belli bölgesinde bozukluk, kusur ya da düzensizlik olduğu şeklindeki inanışları hiçbir şekilde değiştirilemez. Günün ortalama üç-sekiz saati hastaların kontrol edemedikleri bu düşünceler ve uğraşlar ile geçer. Bu gereksiz düşünce ve uğraş klinik düzeyde belirgin bir sıkıntıya, akedemik, okul veya iş ile sosyal yaşam alanlarında önemli bir işlevsellik kaybına neden olmaktadır.
Hastaların bu kaygıları sosyal ortamlarda daha da belirginleşir. Evden dışarı çıkamama veya yalnızca karanlıkta çıkma, kaygıları nedeniyle sosyal ortamlara girememe, okulu ve işi bırakma gibi kaçınma davranışları sık görülen belirtilerdir. Bu hastaların çoğu bedensel kusurlarının başkaları tarafından görülüp, farkedildiğine inanırlar ve bu nedenle aşırı makyaj malzemesi kullanabilir ve giyim kuşam biçimi değişiklikleri yaparlar.
Yakınmalar daha çok yüz, saçlı deri ve genital bölgeye ilişkindir. Hastaların %68- 98’i birden çok beden bölgesiyle ilgili kaygılar yaşamaktadır. Hastaların kusurlu buldukları ve aşırı şekilde uğraştıkları beden bölgeleri sayısı ortalama 5-7 olarak bildirilmiştir.
Bu hastalığın tam olarak nedeni bilinmemektedir. Ancak biyolojik ve genetik duyarlılığı olan bireylerin kötü yaşam olayları, bilişsel bozukluklar ve sonrasında öğrenilen davranışlar sonucu belirtilerin gelişebileceği öne sürülmüştür. Mükemmeliyetçi ve endişeli mizaca sahip bireyler risk altındadır. Çocukluk çağında alay edilen, fiziksel şiddete maruz kalan, sosyal destekten yoksun olan, cinsel istismara uğrayan, yaşıtlarıyla yeteri kadar ilişki kuramayan bireylerde daha fazla görülmektedir.
Son yıllarda estetik duyarlılık denilen bir kavramadan bahsedilmekte. Bu hastlarda estetik duyarlılığının daha fazla olduğunu gösteren çalışmalar mevcuttur. Estetik duyarlılık, güzelliğe ve uyuma verilen değerin fazla olmasına işaret eder.
Güzellik anlayışı toplum, içinde yaşanılan zaman, sosyal medyanın tüketim alışkanlıklarımızı yönlendirmesi belirlemektedir. Bu nedenle her toplumda ve zmanaa bu hastaığın belirtileri değişmektedir. Batı toplumunda burun ve yüz en sık kaygı uyandıran bir bölge iken Türk toplumunda kalça ve bel-karın bölgeleriyle ilgili endişeler daha fazla olabilmektedir.
Bu hastanın muayenesi her zaman için organik hastalığı olan kişilerden çok daha uzun sürer.
Hasta tekrar tekrar aynı konuya döner ve hekimin normal muayene çabasından hoşlanmaz. Sürekli olarak aşırı bir özenle bakım yapma, sık sık giysi değiştirme ve aynada kendilerini izleme gibi, kompulsif davranışlar sergilerler.

Hastalar medikal tedavi ya da girişimsel yöntemlerin uygulanmasını isteyebilirler. Uygulanılan tedaviden genellikle memnun kalmazlar ve tedaviyi uygulayan hekime karşı saldırgan olabilirler. Tedavi öncesi ve sonrası fotoğrafların çekilmesi yasal iddiaları çürütmek için önemlidir.
Bu başlıkta 2 klinik tablo daha görülmekte;
- Ailesel Bedensel Dismorfik Bozukluk: Nadiren de olsa sanrısal tipteki beden dismorfik bozukluklarında, ebeveyn bu sanrısal düşünceleri çocuğuna empoze eder ve giderek çocukta da aynı sanrıları geliştirilebilir.
- Vekilli Bedensel Dismorfik Bozukluk: Daha da nadir olarak hasta kendi çocuğu üzerinde sanrılar geliştirebilir.
1.3 Psikojenik Ağrı Sendromları
Psikolojik faktörlerden kaynaklanan bir ağrı bozukluğunu tanımlamak için kullanılır. Günümüzde ‘persistan somatoform ağrı bozukluğu (persistent somatoform pain disorder)’ veya ‘fonksiyonel ağrı sendromu (functional pain syndrome)’ terimleri kullanılmaktadır. Günümüzde birçok kronik ağrının sinir sisteminde bir takım değişikliklerden kaynaklandığı, vücuda herhangi bir hasardan veya herhangi bir hastalıktan kaynaklanmadığı bilinmektedir. Psikojenik ağrı, en az herhangi diğer bir sebeple oluşan ağrı kadar hasta tarafından gerçek olarak algılanmaktadır.
Psikojenik ağrı sebepleri arasında stres, baskılanmış duygusal çatışmalar, psikososyal sorunlar ve çeşitli ruh sağlığı bozuklukları bulunabilir. Baskılanmış öfke ve sinirlilik gibi zararlı duygulardan hasta korunmak için vücudundaki ağrı belirtilerini kullanmaktadır.
Bunlardan birkaç tanesi aşağıda tanımlanmıştır.
1.3.1 Glossodini
Başka bir tıbbi neden yada patoloji(diş yada diş eti gibi) olmaksızın ağız içerisinde yanma hissi olarak tanımlanmakta. Ağzıda kuruluk, his kaybı, tat duyusunda değişimler, baş ağrısı ve uyku düzeksizlikleri ile birlikte olduğu için son yıllarda bir sendrom olabileceği üzerinde durulmaktadır.
Glossodinide sıklıkla ağız içerisinde yanma, karıncalanma, sıcaklı hatta haşlanmış dil hissi, uyuşma, kuruluk, dilin sert hatta kumlu hissi olmakta. Hastalar son derece can sıkıcı bir his olarak tanımlarlar. Oral yanma ve ağrı çoğunlukla süreklidir ve kronik bir rahatsızlık verir. Bazı kişilerde kendiliğinden başlayan alevlenmeler olmakla birlikte bugüne kadar çok net tanımlanabilen bir hızlandırıcı faktör bulunamamıştır. Ancak bir üst solunum yolu enfeksiyonu, önceki/yeni diş prosedürleri, ilaç kullanımı/ilaç değişikliği veya travmatik bir stres faktörleri ile ilgili olabilir.
Ağızda yanma ve ağrı hissi genellikle iki taraflı ve simetriktir, dilin ön üçte ikisini, dilin üstünü ve kenarlarını, sert damak ön kısmını, dudak mukozasını ve diş etini tutmakta. Tek taraflı bir konum söz konusuysa travma yada malingn süreçler düşünülmelidir. Ağızdan yanma ağrısı gün boyunca giderek artar, öğleden sonra veya akşamın erken saatlerinde maksimum yoğunlukta artar ve genellikle uyku sırasında ortaya çıkmaz, ancak hastalar uykuya dalmakta güçlük çekerler.

Bu hastalarda sinirlilik, anksiyete ve depresyon dahil olmak üzere ruh hali değişiklikleri sıklıkla görülmektedir.
Glossodini genellikle kserostomi-ağız kuruluğu), metalik tat, acı tat veya bunların kombinasyonları ve/veya tat algısının yoğunluğundaki değişiklikler gibi diğer semptomlarla birlikte bulunur.
Semptomlar azalma yada kesilme göstermeksizin aylar veya yıllar boyunca sürekli devam edebilir. Şikayetler sıklıkla kişisel stres faktörlerinin varlığında veya sıcak veya baharatlı yiyeceklerin tüketimi sırasında artar. Dikkat dağıtma teknikleri kullanan veya yiyecek veya sıvı alan kişilerin yaklaşık% 50'si semptomlarda azalma veya hafifleme yaşar. Bu hastalarda daha şiddetli menopoz semptomları, baş ağrısı, baş dönmesi, boyun ve sırt ağrısı, dermatolojik bozukluklar, irritabl bağırsak sendromu, anksiyete, depresyon, kişilik bozuklukları ve diğer psikiyatrik bozukluklar daha sık görülür.
Glossodininin genel popülasyonda görülme oranı % 0,7 ila % 5 arasındadır. Kadın-erkek oranı 3:1 ve perimenopozal orta yaşlı ve yaşlı kadınlarda bildirilmektedir. Nadiren 30 yaşından önce ortaya çıkmakta.
Kognitif davranış tedavileri, psikoterapiler, Topikal tedaviler(lidokain, kapsaisin gibi), sistemik ilaçlar kullanılmakta
1.3.2 Ayaklarda yanma
1.3.3 Bazı postherpetik nevralji vakalar
1.4 Kompulzif Alışkanlıklar ve Deri ile İlişkili Obsesyonel Durumlar
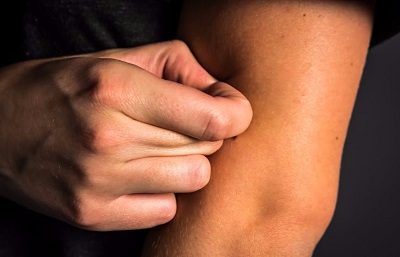
1.4.1- Nörotik ekskoriyasyon- Nörotik Deri Yolma-Patolojik Deri Yolma-Psikojenik Ekskoriasyon-Dermatotilomani
Hastanın derisinde hissettiği kaşıntı ve gözlemlediği deri düzensizliklerini sürekli yolma davranışları ile karakterizedir. Bazı hastalarda bu kaşınma ve yolma kompulsif-tekrarlayan davranışlar ile bir tören alışkanlığına dönüşmektedir. Nörotik deri yolmada hastalar tırnakları ile derilerini yolarlar ve artefakt dermatitin aksine bu yaraları kendilerinin oluşturduğunu kabul ederler. Bu deri rahatsızlığına sıklıkla eşlik eden psikiyatrik durumların mükemmeliyetçi ve takıntılı kişilik yapısı, obsesif kompulsif bozukluk ve depresyon olduğu ve psikososyal stresörlerin % 33-98 oranında belirtileri şiddetlendirdiği bildirilmektedir.
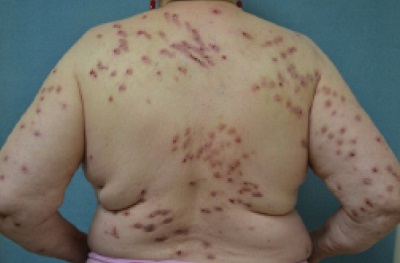
Dermatoloji kliniğindeki hastaların %2’sinde görülür. Hafif ve geçici flekillerin çoğu zaman doktora başvurmamaları veya gözden kaçmaları nedeniyle, toplumda sanılandan daha sık olduğu düflünülmektedir.
Kadınlarda daha sıktır ve başlangıç yaşı, 15-45 yaş arasındadır. Belirtilerin ortalama süresi de 5-21 yıl gibi geniş bir aralıkta değişir. Bir yıldan daha az süre belirtileri olan hastaların prognozu daha iyidir.
Lezyon sayıları birkaç taneden yüzlerceye kadar değişebilir. Yeni lezyonlar seröz-kanamalı kabuklar ile örtülü iken, iyileşen lezyonların ortası atrofik, hipopigmente, çevresi ise hiperpigmente sakrlar şeklinde görülmetedir.
Sıklıkla yüzde, saç sınırı, boyun yanları, göğüs üst kısmı, omuzlar, kolun üst kısımlarında ve baldırlarda görülmekte. Ellerin ulaşabildiği yerlerde simetrik olarak yerleşirler. Yara üzerinde sekonder enfeksiyon ve ülserasyon gelişimi sıktır.
Hastaların çoğu olumsuz duyguları (anksiyete, gerilim, sıkılma gibi) takiben derilerini yolmaktadır. Deri yolma sonrası sıkıntıda belirgin azalma olmakta, ancak eylem sonrası suçluluk hissi artmaktadır. Hasta deri yolma, deri yolma hakkında düşünme veya yolma dürtüsüne karşı koymak için gün içerisinde ciddi zaman kayıplarına uğramakta( bazen ortalama üç saat kadar).
Kronik olguların %65’inde makyaj, kıyafetler ile kapatma gibi gizleme davranışları ve %40’ında ise sosyal durumlardan kaçınma görülür.
Stres, depresyon, anksiyete ve obsesif kompulsif bozukluk, sınır (borderline) kişilik bozukluğu sıklıkla altta yatan psikolojik bozukluklardır. Bu hastalar genellikle aşırı duyarlı, kendine güveni az, hata yapmaktan korkan, eleştiriye duyarlı, çekingen, duyguları bastırılmış, kendini suçlayıcı, katı, takıntılı ve mükemmeliyetçi kişilerdir. Kızgınlık, saldırganlık duyguları aşırı baskılanmış olup, bazen patlamalar şeklinde su yüzüne çıkarken, bazen de kendine yönelik yıkıcı/zarar verici bir eyleme dönüşebilir. Suçluluk duygularını veya bazen öfkelerini bastırmaya, kendilerini cezalandırmaya yönelik olabilir. Reddedici ve cezalandırıcı ebeveyn öyküsüne de oldukça sık rastlanır.
Bu hastaların, psikiyatri yönünde ise obsesif-kompülsif hastalığın bir yansıması şeklinde karşımıza çıkması sık görülen bir şeklidir. Özellikle çocuklar başta olmak üzere geçici ve hafif olgularda obsesif-kompülsif zeminde strese karşı bir yanıt şeklinde de görülebilir. Bazı hastalarda, semptomların agresif düşüncelerin yüzeye çıkması sonucunda gelişen anksiyetenin bir uzantısı olduğu düşünülür. Hastalık jeneralize anksiyetenin sonucu olarak da gelişebilir, yalnızca kompülsif eylemle sakinleşen, denetlenemeyen düşünceler ve sürekli artan anksiyete tipiktir. Bazen de majör depresyonun bir sonucu olarak karşımıza çıkabilir.
Hastaların derilerine zarar verme dışında yaşam şekilleri tamamen normal görünebilir. Psikososyal stresler atakları tetikler. Bu hastalar çöküntüde olduklarında, kendilerini iyi hissetmediklerinde, kompülsif bir şekilde derilerinde kaşıma, oyma, yolma eylemleri yaparlar ve bu kanama ve ağrı ortaya çıkana kadar sürdürülür. Bu yolunmalar bazen özel bir yer ve zaman edinilerek törensel bir durum alabilir ve saatlerce sürebilir. Bu davranışlarından sonra da derideki bu şekil bozukluklarından dolayı mutsuz olurlar.
Bazen zeminde akne papülü, folikülit, keratin tıkaçları, böcek ısırıkları gibi küçük primer lezyonlar, kaşınma ve kazıma için bahane olan odak noktaları olabilir. Hastalığın aktivitesi, genellikle gece ve hasta boşken artar. Üzeri kabuklanan lezyonların kabukları hasta tarafından kopartılır ve bir kısır döngü başlar. Bir kısım hasta yaptığının farkında değilken, bir kısmı da bundan zevk bile almaktadır.
Çoğu kez lezyonlar 1 cm’den küçük olmakla birlikte ender olarak 1-2 cm olabilir. Lezyonların çoğu köşeli ve doğal olmayan görünüştedir, çizgisel, oval de olabilir. Derin olan lezyonların yerlerinde çevresi hiperpigmente, ortası hipopigmente hafif atrofik sikatrisler kalır. Hastalığın özel bir şekli olan akne ekskoriye yüzdeki çok hafif akne zemininde yerleşen şeklidir. Saçlı deride yerleşirse sikatrisyel alopesili alanlar, kırık saçlar da görülebilir.
Tedavide kaşıntıyı ve dolayısıyla yolunmayı önlemek için, yerel steroidler, doksepin veya yerel anesteziklerle kombine edilebilir. Altta yatan folikülit vb tetikleyiciler ortadan kaldırılmaya çalışılır, derinin nemli ve yumuşak tutulması yararlıdır.
Psikiyatrik tedavi farmakolojik ve psikolojik tedaviler kombine edilir. Bazen basit bir empatik, destekleyici tedavi yardımcı olabilir. Yolunmayı erteleme veya atak sırasında yön değiştirme davranışlarını geliştirmeye çalışılır. Davranış modifikasyonunda, bilişsel-davranışçı (kognitif psikoterapi) ve psikodinamik psikoterapinin başarılı olabileceği bildirilmiştir. Olayı başlatan alt yapıdaki psikolojik sorunlar bulunmaya ve çözümlenmeye çalışılmalıdır.
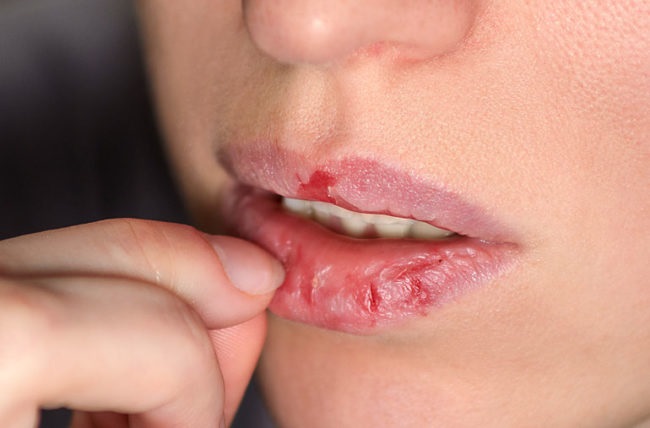
1.4.2 Dudaj ısırma-koparma kelitisi
Nörotik ekskoriasyonun dudakta gelişen formu. Isırma ve koparılmaya bağlı dudakta kelitis gelişmekte.
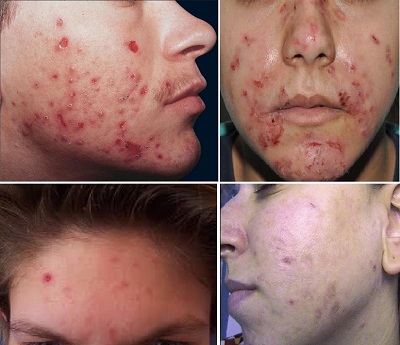
1.4.3 Akne Ekskoriye
İlk olarak 1891 yılında Brocq tarafından akne lezyonlarını sıkan ve koparan duygusal stres altındaki genç kızlarda tanımlanmıştır. Sıklıkla hafif akne ve şiddetli hastanı akne lezyonlarını yolması ile beraberdir. Lezyonlar skar oluşturacak kadar derin olabilir. Kadınlarda sıktır ve ortalama 30 yaş civarında, akne vulgarisin görüldüğü yaş grubundan daha yaşlı bir grupta görülür. Lezyonlar kronik ekskoriasyonlara benzer ve ağırlıklı olarak saç çizgisi etrafında, alında, yanaklarda ve çenede yerleşir. Kronik lezyonlar periferal hiperpigmentasyon ve beyaz atrofik skarlar ile karakterizedir. Psikolojik destek olmadan hastalığın seyri kötüdür. Hastanın akneleri hafif olsada ciddi bir akne tedavisinin ve izlerinin tedavisinin yapılması son derece önemlidir.
1.4.4 Trikotillomani-Trikotillozis
Trikotillomani başta saçlar olmak üzere kaş, kirpik, gövde, kol-bacaklar ve hatta genital kılların koparılmasıyla karakterize psikodermatolojik hastalıklarda birisidir.
Çocukluk ve ergenlik döneminde daha fazla görülür. Ortalama yaş erkekler için 8, kızlar için 12. Bu yaşlarda cins dağılımı eşit hatta kızlarda biraz daha fazla olabilir. Erişkin dönemdede görülebilir ve kadınlarda sık görülür.
Hastalar genellikle saçlarını koparmak için dayanılmaz bir dürtü hissettiklerini, ayrıca koparana kadar aşırı bir gerginlik hissettiklerini ve koparma eyleminden sonra büyük bir rahatlama hissettiklerini söylerler. Bunun yanı sıra hastaların önemli bir kısmı saç koparmalar sırasında transa benzer bir durumda olduklarını ve yarı bilinçli veya bilinçsiz şekilde eylemi yaptıklarını ve nöbetin sonunda algıladıklarını ifade ederler.
Çocuk ve ergenler başlangıçta yaptıklarını kabul etmezler, iyi bir yaklaşımla rahatlamaları sağlanabilir. Çocuklarda anne-çocuk ilişkisi bozukluğu ön plandadır, okul sorunları, kardeş kıskançlıkları etkili olabilir ve emosyonel sorunlar genelde daha hafiftir, genellikle geçici bir olaya tepki şeklinde olabilir, iyi bir telkin çözüm için yeterli olabilir. Ergenlerde (özellikle kızlar) aile ilişkileri, okul sorunları, beden imaj bozukluğu gibi nedenlerin tetiklediği daha ciddi psikopatolojik sorunlar olabilir, anksiyete ve depresyon akla gelmelidir. Erişkinlerde olayı kabullenme de daha zordur, olayın çözümü de. Erişkinlerde daha da ciddi psikopatolojiler vardır, depresyon, şizofreni, stress, anksiyete, distimi, obsesif-kompülsif bozukluk, panik ataklar altta yatan sebep olabilir.
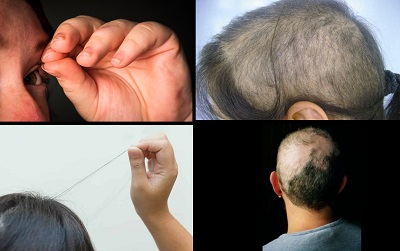
Psikodinamik bakış açısına göre trikotillomanili hastaların işlevselliği bozuk bir aile içerisinde yetiştiği ve ayrılma, bireyleşme sorunları yaşadıkları ileri sürülmektedir. Son zamanlarda daha çok bir dürtü kontrol hastalığı olarak değerlendirilmekte ve bu hastaların belirgin obsesyonları olmadığı vurgulanmaktadır, ayrıca davranışlar gelecek bir zararı önlemeye yönelik değildir. Gerginliği azaltabilecek uyum mekanizmaları tam olarak gelişmemiştir, zayıf uyaran (stimulus) kontrolu ve çözümlenmemiş öfke problemi vardır. Bu hastalar için saç çekme gerginliklerini kontrol etmek için bir yoldur.
Dirençli vakalarda, tabloya parmak emme, tırnak yeme gibi diğer davranış bozuklukları ve okul başarısında düşme, bozuk eş ve aile ilişkileri eşlik eder. %5-8’lik aile öyküsü genetik yatkınlığı veya süreğen, ailesel bir psikososyal yanıtı düşündürmektedir. Daha genç hastalar genelde boş kaldıkları zaman, yalnızken, yorgunken ve genelde de akşamları saç koparırlar. Erişkinlerde daha bilinçli ve planlı bir davranış şeklinde olup, önce kalın veya bükümlü saçları koparırken yavaş yavaş alan genişler.
Tipik görüntü kısa, kırık, düzensiz kıllar aynı alanda değişik oranlarda saç dökülmesi ile kendini gösterir. 0,5-1 cm’den 10 cm veya daha büyük boyutlara da ulaşabilir. Saçsız alanda görülen değişik boyda, sert kırık saçlar ayırıcı tanıda çok yardımcıdır, ayrıca aralarda tamamen sağlam saçlar bulunabilir. Saçın tepe, arak ve ön kısımlarında görülür. Genelde küçük bir noktadan başlayıp çevreye dağılablir. Hastalar şapka veya örtülerle bu dökük alanları saklamak isterler. Erişkinlerde gövde kılları da hedef alanlardandır. Erişkinlerde birden fazla alandan kıl koparma sıktır.
Bazı hastalarda “trikofaji” de eklenebilir ki bu çekilen saçların çiğnenip yutulması ile olur ve muhtemelen trikobezoarlar ile intestinal obstruksiyona neden olur.
Rinotileksomani (Burun kılı koparma) da az bilinmekle birlikte en sık görülen şekillerdendir.
Çok seyrek olarak hastalar başkalarının kıllarını, hayvanların kıllarını veya (çocuklarda) oyuncaklarının kıllarını koparabilirler.
Özellikle çocuklarda trikotillomani alanını tıraşlayıp saç çıkışını gözlemek de tanıya yardımcı olur.
Trikotillomaninin etkili tedavisi zordur ve geniş, esnek bir yaklaşım gerektirir. Tedavi çocuklarda daha kolaydır, yumuşak bir yaklaşım, iyi bir iletişimle, olayın kabullenilmesi zor değildir. Daha sonra çocuk psikiyatristine yönlendirilebilir. Erişkinlerde altta yatan psikolojik sorun çok daha ciddi ve şiddetli olabilir. Muhakkak deneyimli bir psikiyatristin desteği alınmalıdır. Davranışın değiştirilmesi en sık kullanılan psikoterapi yöntemidir. Hasta kendi kendini takip ederek hastaların saçlarını çekmek için büyük istek duyduklarında başka bir şey yapmalarını öğretmek, relaksasyon tedavisi ve pozitif destekten oluşmaktadır.
1.4.5 Trikobezoar ve Rapunzel Sendromu
Bezoar, midede sindirilemeyen maddelerin sindirim kanalında top şeklinde birikmesiyle oluşur. Bezoarlar dört grupta sınıflandırılır: Fitobezoar, trikobezoar, laktobezoar ve farmakobezoar. Bezoarlar en sık midede görülür, ancak ince bağırsaklara uzanımları da olabilir. Erişkin yaş grubunda fitobezoar daha fazla olmakla birlikte, çocukluk çağında daha çok trikobezoar görülür ve çoğunluğu kız çocuklarındadır.
Trikobezoar, saç yutma-trikofaji ile birlikte görülür. Saç yutulduğunda gastrik mukoza kıvrımları içinde kalır ve birikir. Hastaların çoğuna trikotillomani ve psikolojik bozukluk eşlik etmektedir.
Bu hastaların sıklıkla doktor başvuru nedeni karın ağrısı ve rahatsızlık hissi olmakla birlikte, bulantı-kusma, iştahsızlık ve kötü nefes kokusu gibi yakınmalar da görülebilir. Ender olarak sindirim kanalının tıkanması ile akut karın tablosu oluşabilir.
Tedavi seçenekleri arasında pskikoterapi, medikal tedavi, endoskopik tedavi ve cerrahi tedavi bulunmaktadır.
1.4.6 Onikotilomani ve Onikotilofaji
Onikotillomani; tırnak ve çevre dokular ile oynama, koparma olarak tanımlanır. Onikofaji; tırnak ve çevre dokuları yeme olarak tanımlanır. Her ikiside anksiyeteyi azaltmak için kullanılan tekararlayan bir davranış olarak kabul edilmekte.

Çocukluk döneminde sıklıkla başlamakta ve erişkin dönemde devam etmekte.
Tırnak yeme genellikle el tırnakları ile sınırlıdır ancak tırnak koparma el-ayak bütün tırnakları içerebilir.
Tırnak ve çevre dokularda(kütiküla gibi) tekrarlayan her iki eylem tırnakların mekanik hasralanmasına, paronişiye, zamanla trınaklarda şekil düzensizlikleri-distrofisiine(tırnak yüzeyinde enine yerleşmiş derin çukurlar, çizglenmeler oldukça tipiktir) neden olabilir.Kronik ve şiddetli olgularda ileri düzeyde trınak düzensizlikleri hatta tam trınak kayıpları- anonişi görülebilir.
Hastalar bu tırnak problemleri, oynama ve yeme alışkanlıklarının başkaları tarafında fark edilmesinden son derece rahatsız olurlar. Sosyal çekingenliğe, saklama isteiğine neden olmakta.
Hastalar sıklıkla bu eylemleri yaparken farkında değillerdir ancak yaptıklarını kolay kabul ederler.
Bu problemlerde hızlı sonuçlar alınabilecek tedavilerin uygulanması gerektiği düşünülmekte. İlaç tedavileri(SSRI ve N asitil sistein 1200-2400 mg/gün), tırnak yemenin kişisel kontrolü, tırnak yeme ve koparma alışkanlığını tersine çevirme eğitimi, bilişsel davranış geliştirme ve kaçınma terapileri kullanılmakta.
Tırnak yeme ve koparmanın kişisel kontrolünde;
- tırnak yeme alışkanlığının arttığı koşulların bellenmesi(ders çalışma, televizyon izleme, araba kullanma gibi)
- arttıran fakörlerin belirlenerek azaltılması(tırnak bakımları ile tırnak ve çevre doku düzensizliklerinin kontrolü)
- tırnak yeme ve koparmanın zorlaştırılması(özel ojeler, tırnak ptotezleri bantlar, ağızda sakız olması gibi)
- olumlu pekiştirmeleri ortadan kaldırmak kullanılabilir.
Tırnak yeme ve koparma alışkanlığını tersine çevirme eğitiminde;
- farkındalık eğitimi (alışkanlığın olumsuzluğunu hasta için bilinçli hale getirme; bu alışkanlık endişelerimi, stres yoğunluğumu azaltmıyor ve bu alışkanlık devem ettiğinde tırnaklarımda kalıcı problemler yaşayacağım hatta hijyenik olarak ciddi riskler taşıyorum gibi),
- bu alışkanlık ile rekabet edebilecek başka bir eylem eğitimi (eylemleri imkansız kılan karşıt bir davranışta bulunma) ve
- sosyal destek(hastaya nazikçe öğüt verebiecek ve bu alışkanlığı kırmaya çalışan bir arkadaş, dost desteği) kullanılmakta.
Hastaların günlük tutmaları şiddetle tavsiye edilir. Bu farkındalıklarını sağlamakta.
Bzen bir bileklik yada yüzük gibi hatırlatıcı aksesuar kullanılabilir.
Tırnak yeme ve koparma eylemi olan hastalarda sadece bir tırnak 2-3 hafta süre ile bant ile kapatılarak bu süre sonunda bu tırnağın düzelmesi hasta ile payaşıldığında buda hastayı olumlu yönde motive etmekte.
Hastanın her tırnak koparma ve yeme eylemini yapmadığında bunlar için kendisini ödlendirmesi istenmekte.
Bazı hastalarda sadece belli bir trınakta tekrarlayan tikler trınak alışkanlık tik deformitesi(onychodystrophia mediana canaliformis) ile sonuçlanabilmektedir.
1.4.7 Psikojenik Kaşıntı-Pruritus
Organik nedenlerle açıklanamayan, psikojenik faktörlerle tetiklenen ya da şiddeti artan ve devamlılık kazanan somatoform kaşıntılardır. İlk kez 1967 yılında psikodermatolojinin kurucularından olan Herman Musaph tarafından tanımlanmıştır. Musaph, bu tür kaşıntıların duygusal çatışmalardan, saldırgan eğilimleri ve anksiyeteyi kontrol edememekten, aşırı temizlik ve hastalık korkusundan ileri geldiğini ileri sürmüştür. Bu hipotez kanıtlanmamakla birlikte bu hastaların psikoterapilerinde büyük yarar sağlamıştır.
Günümüzde psikodinamik Görüşlere göre ise; bu hastalar agresyon ile ilgili nörotik çatışmalarını, sevgi gereksinimi, kızgınlık ve gücenme duygularını doğrudan ifade edememektedir. Kaşıntının ortadan kalkabilmesi için bilinç dışında yer alan nörotik çatışmanın içerdiği öfke, kızgınlık, agresyon gibi duyguların dile dökülmesi ve bunları kabul edememenin verdiği suçluluk ve kendini cezalandırma duygularının azaltılması gerekir. Bu sayede kişinin kendini yolarak duygularını ifade etmesi ya da kendini cezalandırması önlenmiş olmakta.
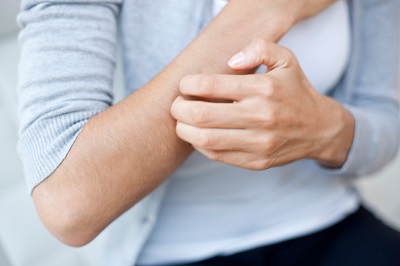
Kaşıntı hissi genellikle hastanın boş zamanlarında, özellikle gece yatağa girmek üzere iken yoğunlaşır. Kronik ve yineleyici niteliktedir. Birden ortaya çıkar ve ani bir şekilde kaybolur. Atak süresi değişken olup, saatler veya günler sürebilir. Kaşıntıya özellikle duyarlı olan yerler; kulak kanalı, göz kapakları, burun delikleri ile perianal ve genital bölgelerdir. Primer lezyon görülmez, fakat likenifikasyondan nörotik ekskoriasyona kadar değişen ikincil lezyonlar bulunabilir. Tanı konulabilmesi için aşağıda tanımlanmış kriterlerden zorunlu ve yardımcı kriterler olmalıdır.
- Zorunlu kriterler
- Lokalize veya jeneralize, primer deri lezyonu olmaksızın
- Altı haftadan uzun süren kronik kaşıntı
- Somatik bir nedenin olmayışı
- Yardımcı kriterler
- Kaşıntının psikolojik etkilere yol açan bir veya birkaç yaşam olayı ile kronolojik ilişkisi
- Stresle kaşıntının şiddetinin değişmesi
- Gece uykusunun bozulması
- Dinlenme sırasında kaşıntının belirgin olması
- Diğer psikolojik bozukluklarla birliktelik
- Psikotrop ilaçlara olumlu yanıt Psikoterapilere olumlu yanıt
Tedavide dermatolojik olarak destekleyici olup, sedatif etkili antihistaminler, deriyi nemlendirmek, lokal ve sistemik antibiyotikler hatta hastaların kaşıntısının engellenmesi için kapatıcı örtüler kullanılabilir. Psikolojik ilaçlar ve psikoterapi altta yatan psikopatolojinin düzeltilmesini amaçlar ve tedavinin esas bölümünü oluşturur.
1.4.8 Liken Simpleks Kronikus-Nörodermatitis
Liken simpleks kronikus (nörodermatit) sık görülen ve kaşıntıyla seyreden kronik bir deri hastalığıdır. Aşırı kaşınmaya ikincil olarak deride likenifikasyon(deri sertleşme, koyulaşma ve deri çizgilerinde artış) gelişir. kaşıntının başlangıcında deride primer bir patoloji olmak zorunda değil.
Lzeyon sıklıkla bir yada birkaç tanedir.
Otuz beş ve 50 yaşlar arasında pik yapar. Kadın erkek oranı 2:1’dir.
Hastalar genellikle stabil fakat anksiyeteli kişiler olarak tanımlanırlar. Strese karşı olan reaksiyonları kaşıma eylemi ile hafiflemektedir. Kaşıntı ana semptomdur ve ataklarla karakterizedir ve sıklıkla akşamları olmakta. Bilinçsiz olarak başlar ve devam eder. Sıklıkla giysiler gibi sürtünme faktörleri, sıcak ve terleme bigi dışsal faktörler ile stresle tetiklenir. Bazı hastalar kaşıntının yerini rahatlatıcı, mazoşistik bir acı ve yanma hissi alıncaya kadar kaşımaya devam eder. Kaşıntının acı hissine dönüşmesi oldukça ani olur ve kaşınma dürtüsünün bu şekilde birden bire kesilmesi "orgazm kutane" olarak isimlendirilir.
Klasik tutulum bölgeleri kolay ulaşılabilen özellikle ense ve boyun yanları, dirsek, uyluk, genital alan, dizler ve ayak bilekleridir. Bu bölgelerin tutulumu erken dönemde yüzeyel ekskoriasyonlar ve küçük viyolase papüller ile karakterizedir. Kronik dönemde ise hiperkeratotik plak ve pigment değişiklikleri gibi çok farklı lezyonlar ortaya çıkabilmektedir. Tedavi ile geçici düzelmeler sağlansa bile nüks sıktır. İlk ve zorunlu hedef kaşıntı hissinin ortadan kaldırılmasıdır. Psikolojik stres kaynağının saptanıp giderilmesi dramatik bir iyileşme sağlayabilmektedir.
Tipik lezyonlar yuvarak yada oval, derinin likenifiye olduğu ve üzerind ekaşıntıdan kaynaklanan ekskoriasyonların gözlendiği plaklar şeklindendir. Deri üzerinde kabuklanma ve kepeklenmeler gözlenir. Koyu tenlilerde plaklar daha pigmentedir.
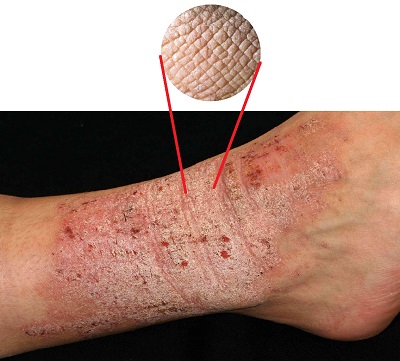
Tedavisi genellikle semptoma yönelik olup topikal kortikosteroidler ve sistemik antihistaminikler kullanılmaktadır. Kronik bir seyir gösteren liken simpleks kronikusta tedavi ile geçici düzelmeler sağlansa bile kolayca tekrar edebilmektedir. Son yıllarda liken simpleks kronikusun topikal tedavisinde takrolimus gibi yeni ajanlar da dahil olmuştur. Yine fototerapi uygulamaları da liken simpleks kronikus tedavisinde kullanılabilecek alternatifler arasında yer alabilir. Liken simpleks kronikuslu olgularda davranışsal tedavi yaklaşımları da denenmiş ve olumlu sonuçlar alınmıştır.
Hastanın kaşınan alan veya alanları mümkün olduğunca kaşımamaya gayret göstermesini vurgulamak önemlidir.
1.4.9. Prurigo Nodülaris
Klinik nörodermatitise benzer, kronik yoğun kaşıntılı var ancak deride likenifikasyon ve nodüller gözlenmekte. Etiyolojisi tam olarak bilinmemektedir. Erken başlangıçlı atopik grupta ortalama yaş 19 iken, geç başlangıçlı nonatopik grupta ise ortalama yaş 48’dir ve daha çok alışkanlıklara yanıt olarak gelişmektedir.
Bu hastaların % 50 isinde atopi bulunmaktadır.
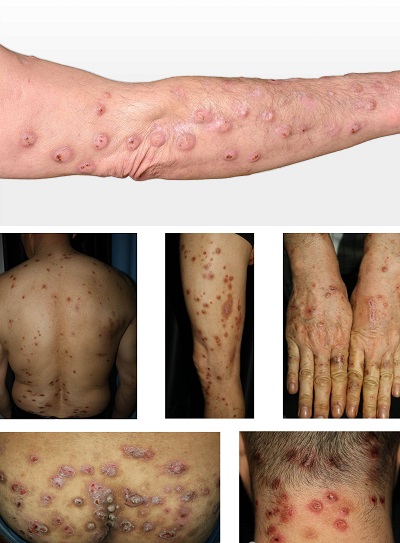
Kadınlarda daha sık görülür.
Karaciğer hastalığı, böbrek yetmezliği-üremi, HIV, gluten enteropatisi, gebelik, fotodermatit, pikürler gibi çeşitli durumlara ikincil gelişebileceği için dikkatli olunmalıdır.
Kaşıntı genellikle kronik ve aralıklı olup, nodlüler lezyon sayıdı birkaç taneden yüzlercesine ulaşabilir. Kaşıntı bu nodüler lezyonların üzerindedir. Lezyonların boyutları birkaç milimetere olan papüllerden 3 cm ye kadar ulaşabilen nodlüllere kadar değişebilmektedir. Sıklıka vücutta smetrik tutulum gözlenmektedir. Lezyonlar üzerinde ve çevresinde pigmentasyon değişiklikleri sıktır.
Kol ve bacakların dış yüzlerinde daha sık görülür. Gövde, yüz, avuç içinde de görülebilir.
Tırnakların kısa kesilmesi, geceleri eldiven giyilmesi ve lezyonların oklüzyonu, ekskoriasyonları azaltmak için alınabilecek önlemlerdir.
1.5 Psikojenik purpura sendromları
1.5.1 Psikojen purpura- Otoeritrosit Sensitizasyon Sendromu: Gardner-Diamond Sendromu
Genellikle genç kadınlarda görülür.
Emosyonel stresler ile tetiklenen ağrılı spontan ekimozlarla karakterizedir.
Etyopatogenezi tam olarak bilinmemektedir. Günümüzde en çok psikosomatik köken kabul edilir. Emosyonel bozukluklar ile plazma fibrinolitik aktivitesi hızla artar ve plazminojen aktivatörlerinin salınımını sağlayarak hiperfibrinolizise ve lokal hemorajiye sebep olur. Ekimozlar genellikle psikolojik travma, yaralanma veya cerrahi giriflimlerden sonra kendiliğinden ortaya çıkar. Tekrarlayıcı olan lezyonlar genellikle 2 haftada kendiliğinde iyileşir. Hastaların çoğunda deri lezyonlarıyla psikiyatrik problemlerin korelasyonu saptanmıştır. Hastalar depresyon, anksiyete, agresyon, suçluluk duygusu, seksüel uyumsuzluk, düşmanlık hissi, mazoşizm, obsesif davranış ve histerik kişilik içeren tipik emosyonel bozukluk belirtileri gösterirler.
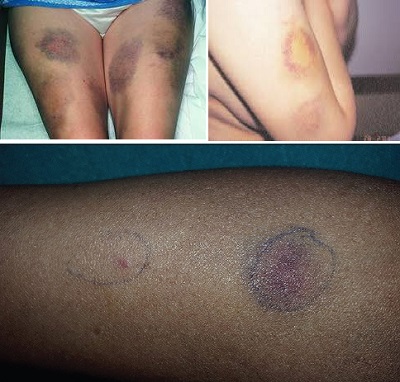
Ekimozlar sıklıkla kol ve bacaklarda çıkarken belli bir sırayı şikayetleri takiben gelişmektedir. Sızlama, yanma, batma hissini iki-altı saat bazen de 24 saat sonra eritem, ödem, sıcaklık ve ağrı izler. Bu inflamatuar dönem 24 saat kadar devam edebilir ve sonraki günlerde şişlik azalırken, eritemli ve ısı artışı genişleyerek ekimoza dönüşür. Bulantı, kusma, diyare, karın ağrısı, ateş, baş ağrısı, diplopi, parastezi, iştahsızlık, halsizlik, uykusuzluk, miyalji ve artralji gibi somatik semptomlar eşlik edebilir.
Hastadan alınan venöz kanın 0.1 mL deri içerisine-intradermal enjeksiyonu ile yapılan intra dermal deri testi tanı koymada yararlıdır. Bu sendromda ileri sürüldüğü gibi allerjik mekanizma immunfloresan çalişmalarda doğrulanmadığı için bu testte tartışmalıdır.
Bu sendromunun tedavisi genellikle çok başarılı olmamakta. Tedavide en iyi yanıtın psikoterapi ve psikotropik ilaçlarla alındığı gözlenmiştir.
1.6 Stigmatizasyon
Damga (stigma), her ne kadar sözcük olarak “yara, iz, işaret” anlamına gelse de, bir kişi ya da grup için utanılması gereken bir durumun varlığı ya da normal dışı olarak, kabul edilemezliğin belirtisi olarak değerlendirilmektedir. Bazı deri hastalıkları yada genetik geçişli cilt problemleri vücut ve deride belirgin deformasyonlara neden olmakta. Bu hastalar içinde bulundukları aile, arkadaş, okul ve iş sosyal çevrelerinde kısaca toplumdan uzaklaştırılır, yalıtılır, yok edilmek için çaba gösterilir ya da yok olması için kendi haline bırakılır. Bu stigmatizasyon olarak tanımlanır.
Toplumun bu olumsuz reaksiyonunda derinliklerimizde yatan güçsüzlük ve bilgisizliin getirdiği korkudur.
Yeme Bozuklukları
psikodermatozlar içerisinde düşünülmemekle birlikte birlite görülebilmesi açısından burad yer verilmiştir. Yeme bozuklukları, başlıca anoreksia nervosa, bulimia nervosa ve sınıflandırılmamış yeme bozuklukları olmak üzere üçe ayrılır. On beş ve 24 yaş arası genç kadınlar arasında sıktır ve insidansı giderek artmaktadır. Kadın erkek oranı 20/1’dir. Anoreksia nervosa insidansı %1’in üzerindedir ve daha erken yaşlarda özellikle adölesan dönemde başlar. Bulimia’nın insidansı ise %5’in üzerindedir ve 20’li yaşlarda zirve yapar. Yeme bozuklukları ile BDB, nörotik ekskoriasyon, trikotilomani, onikofaji ve dermatitis artefakta gibi psikokütan hastalıklar arasında ilişki bildirilmiştir. Yeme bozukluklarının metabolik etkileri bütün vücut sistemlerinde görülür. Deri belirtileri erken dönemde oluşabilir ve deneyimli bir doktor özellikle anoreksia nervosa’da ciddi tıbbi komplikasyonlar gelişmeden önce hastalığı tespit edebilir. Sık görülen deri belirtileri; kserozis, lanuga benzeri vücut kıllanması, telojen effluvium, karotenoderma, akne, hiperpigmentasyon, seboreik dermatit, akrosiyanoz, perniyöz anemi, livedo retikülaris, interdijital intertrigo, paronişi, jeneralize pruritus, yara iyileşmesinin oldukça yavaş olması, prurigo pigmentoza, ödem, akral soğukluk, pelegra ve akrodermatitis enteropatika olarak belirlenmiştir.
2. Dermatolojik Problemlerin Asıl Neden Olduğu Psikiyatrik Hastalıklar
Bu grupta temelde deri hastalıkları vardır ancak bu hastalıklar psikosomatik etmenlerden çok etkilenmektedir. Hastalığın ortaya çıkışını fizyolojik olmasına rağmen psikolojik etmenler ve stres dermatolojik belirtileri alevlendirmekte. Hastalığın psikososyal etkisi de stresin artmasına yol açmaktadır.
Deri hastalıklarında ortaya çıkan şekil bozukluğu ruhsal etkilenmeyi oluşturan en önemli değişkendir. Bu etkinin büyüklüğü kişinin kendilik algısı ve diğerleriyle ilişkisi ile yakından ilgilidir. Hastanın yaşı, lezyonların yerleşimi ve doğası diğer önemli değişkenlerdir.
Lezyonun boyutu ortaya çıkan ruhsal tepkiyi etkiler ve bu da altta yatan psikopatolojinin büyüklüğü ile ilgilidir.
Deri hastalıkları, yaşamı tehdit etmemekle beraber yaşam kalitesini bozmakta ve hastaların çoğunda psikolojik ve sosyolojik yıkım görülmektedir. Sosyal ortamlarda yalıtmaya uğrayan birçok hasta bu duruma uyum göstermekte ancak bazılarında ciddi uyum güçlükleri olabilmekte ve sıklıkla depresyon, anksiyete, sosyal fobi gibi ruhsal hastalıklar ortaya çıkmaktadır.
Temel nedenin fizyolojik ve temel tedavi yaklaşımının dermatolojik olmasına rağmen psikiyatrik yaklaşımın eklenmesi hastanın tedaviye uyumunu artırmakta ve yaşam standardını yükseltmektedir.
Dermatolojik tedaviye yanıt veren hastalarda uygulanmasa bile; dermatolojik yanıt alınamayan hastalarda psikiyatrik değerlendirme ve stres yaratan durumların araştırılması özellikle önem taşımaktadır.
3. Dermatolojik ve Psikiyatrik Hastalıkların Birlikte Oldukları Hastalıklar
Tedavisi en zor hasta grubu budur. Hastalığın ortaya çıkışı yine çok etmenlidir. Bir yandan stres yaratan durumlar, diğer yandan karmaşık fizyolojik ve psikolojik savunma mekanizmaları dikkati çeker.
Dermatozların, duygusal durumla ilişkisi en az anlaşılan grubudur. Bu hastalarda bir yandan organik nedenleri araştırırken diğer yandan psikolojik nedenlere de dikkat etmek gerekir. Hastalıkları ortaya çıkaran karmaşık mekanizmalarla ilgili çeşitli kuramlar öne sürülmektedir.
Liken planus, atopik dermatit, psoriazis, süregen idiopatik ürtiker ve alopesi areata gibi hastalıkların birçoğunda psikonöroimmünolojik faktörler rol oynamaktadır. P maddesi (substans P) ve vazoaktif intestinal peptit gibi nöropeptitler psöriazis ve atopik dermatit gibi bazı hastalıkların patofizyolojisinde rol almaktadır. Bu nöropeptitlerin nöroregülasyon yapıcı etkisi majör depresyon gibi psikopatolojilerden ve psikolojik stresten etkilenmektedir. Bu konuda ileri araştırmalar yapmaya gerek vardır. Bu grupta yer alan hastalıklardan bazıları şöyle sıralanabilir:
3.1 Atopik dermatitis
Atopik dermatitis başlangıcından önce stresli yaşam olayı görülme oranı % 70’tir. Hastalığın şiddetinin artmasında hastalığa bağlı ya da ailevi nedenlerle ortaya çıkan stres önemli rol oynamaktadır. Bu hastalarda aile problemlerini değerlendirmeden önce majör depresyon dışlanmalıdır. Yetişkin hastalarda depresyon, hipokondriak semptomlar, sürekli kaygı, ve öfke kontrol güçlüğü kontrollere göre anlamlı derecede yüksektir. Kaşıntı şiddeti depresyon şiddeti ile uyumluyken psikopatolojinin şiddeti ile atopik dermatitin şiddeti uyumlu bulunmamıştır. Tedaviye dirençli süregen ekzemada işlevsel olmayan aile dinamikleri ile sorunlu ana baba/çocuk ilişkisine dikkat çekilmektedir. Bazı araştırmalarda çocukluk atopik dermatitinde reddeden anne figürü ve yeterli olmayan dokunma uyaranının sorumlu olduğu belirtilmesine rağmen yakın zamanda yapılan diğer araştırmalarda erken çocukluktaki ağır atopik ekzema ile güvenli olmayan anne çocuk bağlanmasının ilişkisi olmadığı belirtilmektedir. Daha detaylı bilgi için...
3.2 Psoriazis-Sedef Hastalığı
Yetişkin psoriazis hastalarında hastalığın başlangıcı ya da alevlenmesinde psikososyal etmenlerin etkisi % 40-80 oranındayken çocuk psoriazis hastalarında bu oran % 90’dır. Psoriazisin başlangıcı ve alevlenmesi ile stres etkenleri arasında bir bağ kurulamamıştır. Bunun nedeni kişilerin stresle başa çıkma mekanizmalarının ve yaşanan olaydan çok, kişide yarattığı etkinin farklı olması sayılabilir. Buna karşın hastalığın başlangıcı ya da alevlenmesinde stresin oluşturduğu etkinin ürtiker, akne, alopesi ve atopik olmayan ekzemaya göre daha fazla olduğu belirtilmiştir. Psikolojik stres psoriazis hastalarının tedaviye yanıt vermelerini önemli ölçüde etkilemektedir. Depresyon, anksiyete, obsesif kompulsif bozukluklar ve alkol bağımlılığı gibi çeşitli ruhsal hastalıklar psoriasis hastalarında sıktır.
Psoriazisin duygulanım bozuklukları ve tedavileri ile ilişkisi çok yönlüdür. Psoriazis, normalde kaşıntılı bir hastalık değildir ancak depresyon şiddeti arttıkça kaşıntı şiddeti de artmakta, intihar riski yükselmekte ve antidepresan tedavi ile kaşıntı ve uykusuzluk yakınmaları ortadan kalkmaktadır.
Psoriazisde alkol kullanımı tedaviye yanıtı azaltmakta, kaşıntı ve uyku bozukluğu ortaya çıkmaktadır.
Valproik asit, karbamazepin, fenotiyazin grubu antipsikotikler ve bazı antidepresanların ışık duyarlılığına yol açarak, hastalığın tedavisinde kullanılan PUVA ve UVB ile etkileşebildiği unutulmamalıdır.
Yine lityumun psoriazisi ortaya çıkarıcı ya da şiddetlendirici etkisi vardır ve psoriasisin kontrol altına alınamadığı olgularda lityum tedavisi kesilmelidir.
Psoriasis hakkında daha detaylı bilgi için...
3.3 Ürtiker-Kudeşen ve Anjioödem
Ürtiker ve angioödem hastalarının % 79’unda neden bulunamazken, hastalığın ortaya çıkışında % 11-21 oranında psikolojik etmenlerin doğrudan rolü olduğu ve % 24-68 oranında da kolaylaştırıcı rol oynadığı bildirilmektedir. Ağır emosyonel stres nedeni ne olursa olsun ürtikeri alevlendirmekte, deprem gibi yıkıcı olaylar ise hastalığı başlatabilmektedir. Ürtiker olgularının % 51’inde stresli yaşam olayları ile hastalık başlamakta, bu oran kolinerjik ürtikerde % 77, dermografizmde ise % 82’ye ulaşmaktadır. Bu hastalarda depresyonun da sık görüldüğü ve depresyon şiddeti arttıkça ürtiker plaklarının daha fazla kaşındığı belirtilmiştir.
Kişilik özelliği ile hastalık eşleştirildiğinde bu hastaların öfke ve düşmanlıklarını çok dile getiremedikleri ve diğer insanlardan onay alma ihtiyaçlarının fazla olduğu belirtilmiştir. Kronik ürtiker hastalarında bekar, kadın, bedensel hastalığı olmayan ve ilaç kullanmayan olgularda ve ailesinde psikiyatrik hastalık olanlarda belirli kişilik bozukluklarının anlamlı oranda yüksek olduğu belirtilmiştir.
Ürtiker hakkında daha detaylı bilgi için...
3.4 Alopesi areata-Saç Kıran
Alopesi areatanın ortaya çıkışında psikososyal nedenlerin etkisi çocuklarda % 22-29, yetişkinlerde ise % 17 oranında olmakla beraber alopesinin şiddeti ile hastanın ruhsal durumu ve duygusal stresin şiddeti arasında doğrudan ilişki bulunamamıştır. Bazı araştırmalarda son bir yıl içinde yaşanan önemli olaylar açısından alopesi ve kontrol grubu arasında bir fark olmadığı gösterilmiştir. Psikolojik stresin en önemli kaynağı kozmetik yönle ilgilidir ( Bu grup hastalarda başta anksiyete ve depresyon olmak üzere çeşitli psikiyatrik rahatsızlıkların görülme oranı % 33 ile % 93 arasında değişmekte ve bu psikolojik problemler saçlar çıktıktan sonra da yıllarca sürebilmektedir. Psikozu da içeren ağır psikiyatrik hastalıklar, hastaların % 11’inde görülebilmektedir.
Bu hastaların bağlanma ilişkilerinde kaçınma yaşadığı, daha fazla aleksitimi gösterdikleri ve sosyal desteklerinin daha az olduğu belirtilmektedir.
Alopesi hakkında daha detaylı bilgi için...
3.5 Vitiligo
Vitiligoda stresin rolü ile ilgili farklı görüşler vardır. Tıpkı alopesi areatada olduğu gibi vitiligoda da stresin hastalığı belirleyici bir rolü olmadığını gösteren çalışmalar bulunurken az sayı- daki çalışmada vitiligolu hastaların kontrollere göre çok daha fazla sayıda stresli yaşam olayını deneyimledikleri gösterilmiş ve psikolojik stresin başlatıcı etkisi vurgulanmıştır28. Stresin vitiligoyu başlatması birkaç mekanizma üzerinden işleyebilir: 1- immün işlevlerde değişme, 2- β-endorfin, α-MSH ve metenkefalin gibi opioid peptidlerin üretiminde artma, 3- kateşolaminlerin sentezinde artma, 4- diğer hormon yollarının etkilenmesi. Hastalığın oluşması NP kaynaklı stres, genetik yatkınlık ve karakteristik kişilik yapısı üzerine oturtulmaktadır . Ayrıca hastalığın yol açtığı görüntü anksiyete, özgüven duyusu kaybı ve psikiyatrik morbidite artışına yol açmaktadır32. Stresin vitiligoyu nöropeptit mekanizmaları üzerinden tetiklediği netlik kazanırsa sorumlu NP’leri antagonize eden ilaçların kullanımı gündeme gelebilir. Örneğin β-endorfinlerin kişilik bozuklukları ve kendini yaralama davranışları ile ilgili bozukluklarda artmış olduğu bilinmektedir ve β-endorfin antagonistleri zaten kullanılmaktadır.
Vitiligo hakkında daha detaylı bilgi için...
3.6 Akne Vulgaris
Emosyonel stresin, kızgınlık, anksiyete gibi duyguların olumsuz etkisi akneli hastalarda gözlenebilir ataklara ya da alevlenmelere yol açabilir. Emosyonel stres ile aknenin alevlenmesinin altında yatan mekanizma tam olarak bilinmese de bununla ilgili birçok hipotez ileri sürülmüştür. Kuramsal olarak, psikolojik stresle birlikte salgılanan glukokortikoidler ve adrenal androjenler patogenetik zeminde hipotalamik-pitüiter-adrenal aks yoluyla aknenin patogenetik sürecine katkıda bulunmaktadır. Bu yolla sebum, substans P gibi nöroaktif nöropeptitler ve humoral yangısal mediyatörler de artarak aknedeki foliküler keratinizasyon ve enşamasyon şeklindeki anahtar patolojiyi desteklemektedir. Periferik sinirlerden salgılanan SP’nin sebase glandların proliferasyonunu stimüle ettiği ve sebase hücrelerde lipit sentezini arttırdığı son zamanlarda gösterilmiştir. SP dışında β-endorfin, VIP, NPY, CGRP’nin ve opioidlerden MSH α’nın sebositlerdeki yangısal sitokinleri, hücre çoğalmasını, farklılaşmasını, lipogenez ve androjen metabolizmasını düzenlediği ileri sürülmüştür.
Akne hakkında daha detaylı bilgi için...
3.7 Herpes ve Siğil
Yineleyen herpes simplex virüs (HSV) enfeksiyonları, herpes zoster ve human papilloma virüsü (HPV) enfeksiyonlarında emosyonel stresin başlatıcı ve tetikleyici rolü üzerindeki veriler giderek artmaktadır. Bir çalışmada deneysel oluşturulmuş stres herpes simpleks reaktivasyonuna yol açarken başka bir çalışmada da CD4 helper hücrelerinin stres artışıyla azaldığı ve nükslerin ortaya çıktığı gösterilmiştir. Ayrıca stres nedeniyle serbestleşen immünomodülan sinyal moleküllerinin (kateşolamin, sitokin, glukokortikoid) hücresel immün yanıtı bozarak virüslerin aktivasyonuna katkıda bulunduğu bilinmektedir. Bununla birlikte bazı çalışmalar bu sonuçları desteklememektedir. Bir çalışmada nükslerde hasta kişiliğinin ve stresle başa çıkma mekanizmalarının stresin kendisinden daha önemli olduğu bildirilmiştir. Günlük stresin genital herpes nükslerinde etkisinin olmadığı, gözde yerleşen HSV ataklarının da stresle ilişkili olmadığı gösterilmiştir.
Herpes hakkında daha detaylı bilgi için...
Siğiller hakkında daha detaylı bilgi için...
3.8 Telojen Efulvium ve Androgenetik Alopesi
Stresin saç dökülmesine olan etkileri uzun süre tartışılmıştır. Akut ya da kronik emosyonel stresin tetikleyici etkilerine değişik araştırıcılar tarafından dikkat çekilmiştir. Her ne kadar klinik ve epidemiyolojik çalışmalar emosyonel stresle saç büyüme değişiklikleri arasında kesin bir nedensel bağ kurmakta başarı- sız olduysa da deneysel hayvan çalışmalarında stresin farelerde saç büyümesi üzerinde önemli ve çoklu etkileri olduğu bulunmuştur. Stres farelerde kıl folikülündeki keratinosit proliferasyonunu engellemekte, erken apopitozla saç folikülünü katajen evreye sokmakta ve mast hücresi aracılıklı nörojenik yangıyı tetiklemektedir. Son bir çalışmada foliküldeki yangısal süreçteki anahtar rolün SP ‘ye bağlı olduğu ortaya çıkarılmıştır51. Diğer taraftan her iki olayda da görüntünün yarattığı utanç, kızgınlık, acı, depresyon gibi olumsuz duygular nedeniyle kişilerin yaşam kalitesinde belirgin düşüş vardır. Stres hem bir başlatıcı hem de olayın devamında gelişen bir olumsuz etmendir ve kısır döngü yaratarak saç kaybını arttırıcı rol oynamaktadır.
Telojen efuvium hakkında daha detaylı bilgi için...
Androgenetik alopesi hakkında daha detaylı bilgi için ...
3.9 Lichen Planus
Hastalığın stresle olan ilişkisi uzun yıllardan beri bilinmektedir. Psikolojik faktörlerle adrenerjik sistem aktivasyonu arasında ilişki olduğu gösterilmiştir.
Liken planus hakkında daha detaylı bilgi için...
3.10. Rosacea-Roza ve Yüzde Kızarıklıklar
3.11. Aşırı Terleme-Hiperhidrozis
Psikodermatozlarda Tedavi
Psikokutan hastalıklar, tanınması kolay, ancak tedavi edilmesi oldukça güç, sabır, zaman ve tecrübe gerektiren durumlar olup, hem tanı, hem de tedavi aşamalarında, teorik bilgilerin çok ötesinde bir çaba gerektirmektedirler. Hekim muayene sırasında hasta ile yüksek bir empati kurması gerekmekte. hasta ile rahat konuşulmalı, sabır gösterilmelidir. Muayene sırasında deri hastalığı olan kişi ile tensel temasın kurulması hastanın dışlanmışlık duygusunu ve stigmatizasyonunu azaltmakta. Hastadan hatta yakınlarından ayrıntılı bir anemnezin alınması, kişisel ve sosyal durum hakkında bilgi alınması önemlidr. Psikiyatrik desteğe ihtiyacı olup olmadığını belirlenmesi ve bu yönde psikiyatriste yönlendirme olmazsa olmazımız olmalıdır. Bu süreçte hasatay dermatolojik tedavi süreçlerinin de devam edeceği konusunda bilgi verilmelidir. Bu hasta gurubunun psikiyatriye başvurmaya pek sıcak bakmamaları sebebiyle belkide bu yönlendirme öncesi hastanın durumu hakkında bir psikiyatrist ön bilgi alışverişinin yapılması anlamlıdır.




