- Gösterim: 140
Uyku, yaşamımızın neredeyse üçte birini geçirdiğimiz, bilincin askıya alındığı, beynin aktif ancak dış uyaranlara karşı kapalı olduğu, vücut sistemlerinin uyanıklıktan tamamen farklı çalıştığı, normal ve sağlıklı bir şekilde yaşamımızı sürdürebilmemiz için gerekli olan bir süreçtir. Uyku hakkında bilinmezlikler hâlâ devam etmekte ve uyku üzerine birçok araştırma yapılmaktadır. Uykunun basit bir dinlenme süreci olmadığı, karmaşık ve gizemli bir yapısı olduğu kanıtlanmıştır. Uykunun vücudun yenilenmesi, onarılması ve büyümesi, metabolik düzenleme, entelektüel performansın korunması, nöronal olgunlaşma, öğrenme ve bellek gibi birçok işlevde önemli olduğu düşünülmektedir.
Vücudumuz için yeterli uykunun bilinen avantajlarına rağmen, uykunun cilt sağlığı ve hastalıkları üzerindeki etkisi yeterince değerlendirilmemiştir. Sedef, atopik dermatit, hidradenitis suppurativa ve vitiligo hastaları, fazla uyku bozuklukları yaşamaktadır. Bu hastaların genel sağlık durumunu olumsuz etkileyerek yaşam kalitelerinin azalmasına katkıda bulunmaktadır. Uyku bozukluğunun, kronik inflamatuar cilt hastalıklarının gelişimi, ilerlemesi ve hastalık ile ilişkili ikincil sağlık problemlerinin gelişimi üzerinde de etkileri olabileceği bilinmektedir. Uyku ve cilt sağlığı arasındaki çift yönlü ilişki, uyku ve bağışıklık sistemi arasındaki ilişki ile açıklanabilir.
Uykunun Bağışıklık Sistemi Üzerindeki Etkisi
Son araştırmalar, uyku davranışının bağışıklık fonksiyonu üzerinde etkili bir rol oynayabileceğini desteklemektedir. Örneğin, uyku problemi yaşayan kişilerde aşılamadan sonra azalmış antikor yanıtı gözlemlenmiştir. Kısa uyku süreleri olan kişilerde viral hastalıkların arttığı gösterilmiştir. Bu sonuçlar kısmen uykunun bağışıklık hafızası oluşumu üzerindeki etkisiyle ilgili olabilir.
Uykunun önemli ve uzun bir evresi olan (uyku ve evreleri için ...) hızlı göz hareketi olmayan (NREM) uyku sırasında en derin uyku türü olarak kabul edilen yavaş dalga uykusu (SWS) meydana gelmektedir. Bu süreçte bağışıklık sisteminde uzun süreli bir immün hafıza için antijenik bilgiyi T hücrelerine sunan APC hücrelerinin yeniden dağıtılmasını uyardığı görülmüştür. SWS, vücutta büyüme hormonu ve prolaktini artırırken, katekolamin ve kortizol seviyelerini azaltarak bağışıklık hafıza hücresi oluşumu için ideal bir ortam yaratır. Bu koşullarda APC ve CD4+ T hücresi etkileşimlerinin sayısı ve verimliliği artmakta, CD4+ T hücrelerinde T hücresi reseptörlerinin daha geniş bir şekilde dağıtılmasını düzenlemekte, hafıza T hücresi sağkalımını destekleyen IL-17 gibi proinflamatuar sitokinlerin sentezini artırmaktadır. Uyku bozukluğu bu koşulları bozabilir ve bağışıklık hücresi hafıza konsolidasyonunu olumsuz etkileyebilir. Bu bağışıklık sisteminin T hücreleri tarafından yönlendirilen vitiligo ve sedef hastalığı gibi kronik inflamatuar cilt hastalıklarının başlangıcı, klinik şiddeti ve prognozu üzerinde bazı klinik öneme sahip olabilir.
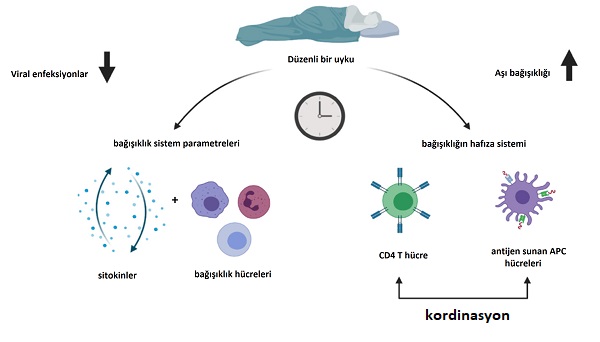
Uykunun bağışıklık hafıza hücresi oluşumu üzerindeki düzenleyici etkisinin ötesinde, bağışıklık sistemini başka şekillerde de etkilediği kanıtlanmıştır. Sadece bir gecelik uyku yoksunluğunun bile proinflamatuar sitokin olan TNF-α konsantrasyonunu artırdığı görülmüştür. Beş günlük uyku kısıtlamasının Th2'yi artırarak Th1/Th2 oranını bozduğu gösterilmiştir. Uyku düzensizliklerinin atopik dermatit gibi Th2 aracılı hastalıkların klinik seyrini ve semptomlarını potansiyel olarak etkileyebileceği görülmüştür. Sedef hastalarında hastalığın şiddetinin kötü uykuyla ilişkili olduğu görülse de, hastalığın mı kötü uykuya yol açtığı yoksa kötü uykunun mu daha şiddetli hastalığa yol açtığı belirsizdir ve her ikisinin de muhtemelen bir rol oynadığı düşünülmektedir.
Uyku işlev bozukluğunun kronik inflamatuar hastalıklar üzerindeki etkisi bazı hastalıklarda araştırılmıştır. İnflamatuar bağırsak hastalıklarında (IBD) kronik aralıklı uyku yoksunluğunun kolon iltihabını ve kolit şiddetini artırdığı bulunmuştur. IBD hastalarında uyku kalitesinin serum C-reaktif protein düzeyleriyle ters bir korelasyon gösterdiği görülmüştür.
Gelecekteki araştırmalar, uykunun immünomodülatör etkilerinin kronik inflamatuar cilt hastalıklarının seyrini etkileyip etkilemediğini değerlendirmek için yararlı olacaktır.
Bağışıklık Sisteminin Uyku Üzerindeki Etkisi
Uyku ve bağışıklık sistemi, çift yönlü bir geri bildirim döngüsünün parçasıdır. Uykunun bağışıklık sistemi üzerinde düzenleyici bir etkiye sahip olduğu öne sürülürken, bağışıklık sistemi aktivitesinin uyku parametrelerini etkilediği gösterilmiştir. Örneğin, bağışıklık sisteminde rol alan IL-1, TNF, IL-2, IL-4, IL-10, IL-13, IL-15, IL-16 ve IL-18 sitokinlerinin tümünün fizyolojik uykuyu değiştiren özelliklere sahip olduğu gösterilmiştir.
Hayvan çalışmaları, IL-1 ve TNF'nin baskılanmasının NREM uykusunu azalttığını, IL-1 ve TNF'nin yükselmesinin ise NREM uykusunu artırdığını ve hızlı göz hareketi (REM) uykusunu azalttığını göstermiştir. IL-1 ve TNF'nin NREM ve REM uykusu arasında bir denge sağlamada bir rolü olduğu ve bunun da derin uyku türü olarak kabul edilen yavaş dalga uykusunun (SWS) miktarını etkilediği düşünülmektedir.
Prostaglandinler uykunun yapısını ve SWS'yi etkilemektedir. Bir prostaglandin üretimi inhibitörü olan aspirinin sağlıklı yetişkinlere anlık verilmesi sonrası uyku etkinliğinin azaldığı, gece uyanmalarının arttığı ve SWS'nin azaldığı gösterilmiştir.

Kronik inflamasyonun uyku düzeni üzerindeki etkileri, inflamatuar bağırsak hastalıklarında (IBD) ve romatoid artritte (RA) araştırılmıştır. Bu hastaların tedavisinde kullanılan anti-TNF tedavisi, uyku parametrelerinde önemli iyileşmelere yol açmıştır. Hastaların klinik bulgularının azaltılması, uyku kalitesini artırırken, bundan bağımsız olarak TNF tedavilerinin direkt olarak uyku gecikmesinde azalma ve uyku verimliliğinde ile REM uykusunda artış sağladığı gösterilmiştir. Bu hastalarda tedavide kullanılan IL-6 inhibitörlerinin, uyku üzerinde TNF inhibitörleri gibi olumlu etkileri olduğu gösterilmiştir. Tüm bu iki araştırma, sitokin düzeylerinin uyku davranışı üzerinde hastalıklardan bağımsız bir etkisi olduğunu göstermektedir. Bu durum, hipertansiyon ve uyku bozukluğu arasındaki ilişki içinde kurulmuştur. Çünkü yüksek tansiyon (kronik inflamasyonla ilişkilidir) gelecekte uykusuzluğun habercisi olabilir.
Cilt hastalıklarında uyku düzensizliklerini genellikle birincil cilt patolojisinin bir sonucu olarak düşünürüz, örneğin atopik dermatit hastalarında gece kaşıntısı veya sedef hastalarında psoriatik artrit ağrısı gibi. Ancak yukarıdaki çalışmalar aşırı aktif bir bağışıklık sisteminin uyku bozukluğuna katkıda bulunan birincil neden olabileceğini göstermektedir. Ancak bağışıklık düzensizliğinin dermatoloji hastalarında uykuyu ne ölçüde değiştirdiğini belirlemek için gelecekteki çalışmalara ihtiyaç vardır. Bu çalışmalarda en ideal dermatolojik hasta grubu vitiligo olarak görülmektedir. Vitiligo hastalarında uykuyu bozan parasomniler (uykuda yürüme, gece idrar kaçırma, gece illüzyonları, uyku terörü ve kabuslar) daha sık görülürken uykuyu etkileyebilecek ağrı veya kaşıntı bulunmamaktadır. Vitiligo hastalarında uykuyu etkileyen faktörler arasında hastalık klinğinin getirdiği depresyon ve düşük yaşam kalitesi yer almaktadır.

Uyku bozukluğu, kronik inflamasyonun da rol oynadığı, özellikle kardiyometabolik ve psikiyatrik bozukluklar başta olmak üzere çeşitli dermatolojik komorbiditelerle güçlü bir şekilde bağlantılıdır. Ortalama olarak, gecede 5 saatten az uyuyan bireyler, gecede 7 saat uyuyanlara kıyasla 2 ila 3 kat daha fazla anksiyete veya depresyon riskine sahiptir. Gecede 5 saatten az uyumak, yüksek BMI, obezite, diyabet, hipertansiyon, hiperkolesterolemi, kalp krizi ve felç ile daha da ilişkilidir. Özellikle, bunlar atopik dermatit, sedef hastalığı ve hidradenitis suppurativa gibi yüksek oranda uyku bozukluğu görülen cilt rahatsızlıklarıyla ilişkilidir. Kötü uyku, muhtemelen bağışıklık düzenleyici etkiler veya diğerleri aracılığıyla dermatoloji hastalarında bu komorbiditelerin gelişimini yönlendirmede bir miktar rol oynayabilir.




