- Gösterim: 8046
HIV enfeksiyonlarında birden fazla antiretroviral ilacın kombine kullanılması, genellikle günde tek tablet alımı rejimleri ile HIV enfeksiyonu kaynaklı hastalıkların ve ölümlerin önemli ölçüde azalmasını sağlarken, HIV taşıyıcısı kişilerin yaşam beklentilerini de önemli ölçüde iyileştirmiştir. Son çalışmalar, antiretroviral ilaçların doğru bir şekilde kullanımı ile HIV taşıyıcılarının virüsü bulaştıramayacaklarını düşündürmektedir. Bu son gelişmelerle birlikte, yeni teşhis edilen HIV enfeksiyonlarının oranında hafif bir düşüş gözlenirken, geç tanı konulabilenlerin oranı (enfeksiyonun ileri evrelerinde ilk teşhis) yaklaşık %32 oranında sürekli olarak yüksek kalmaktadır. Bu oranların azaltılması için toplumsal HIV enfeksiyonu farkındalığının artırılması, HIV enfeksiyonunun erken teşhis edilmesi, HIV enfeksiyon riski yüksek kişilerin tespit edilmesi, HIV testi yapılması gereken durumlar ve kişilerin doğru seçimi, HIV enfeksiyon kaynaklı immün yetmezliğin evresine bağlı olarak gelişen cilt ve mukoza belirtilerinin iyi bilinmesi, virüs bulaşıcılığına karşı etkin önlemlerin alınması ve antiretroviral tedavilerin erken uygulanması gerekmektedir. HIV enfeksiyonu ağırlıklı olarak cinsel yolla bulaşan bir hastalıktır. Cilt hastalıkları ve cinsel yolla bulaşan hastalıklar uzmanı (dermatovenereolog) olarak burada HIV enfeksiyonları ve AIDS hakkında kısa ve güncel bilgiler vermeye çalıştık.
1980'de HIV salgını başladığından beri, dünya çapında 32,7 milyondan fazla insan HIV (insan immün yetmezlik virüsü) ve neden olduğu AIDS'ten (edinilmiş bağışıklık yetersizliği sendromu) öldü. 1990'ların ortalarında antiretroviral tedavilerin yaygın olarak kullanılması nedeniyle, HIV taşıyıcısı kişilerin hem ölüm oranı hem de HIV kaynaklı hastalıklar önemli ölçüde azaldı. Günlük rutin sağlık hizmetleri sırasında HIV pozitif (HIV+) bir hastayla karşılaşma olasılığı o zamandan beri artmaktadır.
AIDS ve HIV enfeksiyonunun tanımı
AIDS (edinilmiş bağışıklık yetersizliği sendromu) HIV (insan immün yetmezlik virüsü) enfeksiyonundan kaynaklanır. En belirgin olarak immün sistemin önemli bir parçası olan CD4+ T yardımcı lenfosit hücrelerinin kaybıyla karakterize edilir. HIV ile ilişkili hastalıklar (antiretroviral tedavi uygulanmadığında) genellikle on yıla kadar süren bir latent dönemden sonra gelişir. AIDS adı verilen tam gelişmiş hastalık ortaya çıkabilir; tipik maligniteler, fırsatçı enfeksiyonlar ve sıra dışı cilt problemleri gelişebilir.
Epidemiyoloji
Hastalığın görülme sıklığı ile birlikte toplumsal dağılımı %73'ü homoseksüel erkekler, %15'i kadınlar, %5'i heteroseksüel erkekler ve %11'i uyuşturucu bağımlıları (damar içi uyuşturucu kullanıcıları) olarak belirlenmiştir. Günümüzde HIV enfeksiyonlarının yaklaşık %32'si yalnızca ileri immün yetmezlik evrelerinde ve yaklaşık %15'i tam gelişmiş AIDS ile teşhis edilmiştir. Geç başvuranların (ileri immün yetmezlik evresinde yeni teşhis konan) yüzdesi 2005'ten bu yana hemen hemen aynı kalmıştır.
Ülkemizde ilk HIV hastasının görüldüğü 1985 yılından 2023 tarihine kadar doğrulama testi pozitif tespit edilerek bildirimi yapılan 39.437 HIV-pozitif kişi ve 2.295 AIDS vakası mevcuttur. Vakaların %81,5’i erkek, %18,5’i kadın olup %16,1’i yabancı uyruklu kişilerden oluşmaktadır. Vakalar en fazla sırasıyla 25-29 ve 30-34 yaş gruplarında görülmektedir. Bulaşma yolu bildirilen vakalar içerisinde cinsel yolla bulaşma %95,6, damar içi madde kullanımı yoluyla bulaşma %2,0 ve anneden bebeğe geçiş ise %1,2’dir. Ülkemizde HIV/AIDS bildirimi zorunlu hastalıklar listesinde yer almaktadır. HIV enfeksiyonunun bildiriminde hastaların güvenliği ve kişi haklarına zarar verilmemesi esas alınarak sağlık kuruluşlarına başvuran, tedavi ve testlerini yaptıran hastalar veya yeni tespit edilen HIV pozitif kişilerin kimliği ile ilgili bilgiler kodlanarak bildirilmekte olup kişilerin isim, soyisim ve T.C. kimlik numarası bilgileri alınmamaktadır.
Bulaşma
HIV, HIV ile enfekte bir kişiyle (bu kişide tespit edilebilir bir virüs yükü varsa) korunmasız cinsel temas yoluyla bulaşır. Diğer bulaşma yöntemleri; damar için uyuşturucu kullanıcıları arasında, gerekli önlemler alınmadığı takdirde doğum esnasında anneden bebeğe ve/veya bebeğe emzirme yoluyla, tıbbi uygulamalarda enfekte tıbbi malzemelerin ve enjeksiyon aletlerinin paylaşılması yoluyla, kan veya kan ürünlerinin transfüzyonu yoluyla (yalnızca bağışçı kanının rutin olarak HIV için test edilmediği ülkelerde) görülmektedir. Ancak bulaşmanın ne zaman, hangi temas türünün kaçıncı keresinde gerçekleştiğini kesin bir şekilde söylemek zordur.
HIV bulaşıcılığının yani bir vücuttan diğerine geçebilmesi için şu üç ihtimalden en az birinin gerçekleşmesi gerekir;
- İçeriğinde çok sayıda HIV bulunan bir vücut sıvısı olmalıdır; cinsel sıvılar: semen, boşalma öncesi gelen sıvı, vajinal sıvılar ve anal akıntı. Genital alanda penis, vajina ve anüs içerisinde bulunan deri ve mukozal hücreler. Adet kanaması, kan, anne sütü (çok az miktarda HIV içerebilmesine rağmen, emzirilen bebeği enfekte etme ihtimali taşımaktadır), beyin ya da omurilik sıvıları... vb.
- Bu sıvıların bulaşmasına neden olacak bir eylem gerçekleşmeli; korunmasız, kondomsuz cinsel ilişki (anal ya da vajinal ilişkiler, çok az bir ihtimal de olsa oral seks), uygunsuz sterilizasyon koşullarında yapılan medikal tedaviler sırasında, uyuşturucu kullanımı ve dövme ya da piercing için kullanılan enjektör/iğnenin paylaşılması, gebelik, doğum ya da emzirme sürecinde anneden bebeğe bulaşma, mesleki riskler (sağlık personelinin iğne ya da bistüri kullanımı sırasında maruz kalabilecekleri kesik ya da batmalar)... vb.
- HIV’in direkt kan yoluna girişine neden olacak bir yol olmalıdır. HIV bulaşmasının neredeyse kaçınılmaz olduğu tek durum, HIV taşıyan kanların başka kişilere nakledilmesidir. Anneden bebeğe gebelik ya da doğum sırasında plasenta ya da göbek bağı kan yoluyla bulaşma diğer bir risktir. Test edilmemiş, edildiğinden emin olunmayan kan ürünlerinin nakline izin verilmemelidir. Türkiye'de 1985 yılından beri nakledilmesi gereken tüm kanların test edilmesi yasal zorunluluktur ve bu konudaki uygulamalar dünya standartlarındadır. Şırınga, diş hekimliği ve dövme aletleri, akupunktur gibi kesici ve delici aletler yeniden kullanılmadan önce mutlaka dezenfekte edilmelidir veya tek kullanımlık materyaller tercih edilmelidir. Damar içi madde bağımlıları, ortak şırınga kullanımı nedeniyle risk altındadır. Bu yüzden madde kullanımı, dünya genelinde HIV yayılımında önemli bir orana sahiptir.
Bu koşullardan birine maruz kalındığında, HIV ile enfekte olma riskini takip eden en erken 14. günde HIV testi yaptırılmalıdır. HIV pozitif olup olmadığını anlamanın tek ve en kesin yolu HIV testi yaptırmaktır.
HIV enfekte ve testi pozitif bir kişi ile aynı ortamda bulunmak, aynı havayı solumak, dokunmak, sarılmak, öpüşmek, aynı kaptan yiyip içmek, giysi ve bireysel eşyaları (kesici-delici aletler hariç) paylaşmak, hapşırmak, öksürmek, kan içermemek koşuluyla tükürük, gözyaşı, idrar, dışkı, ter, kusmuk, balgam gibi sıvılarla temas etmek, ortak tuvalet, banyo, havuz kullanımı, iç çamaşırı ve kıyafetlerin ortak yıkanması, sivrisinek ısırması gibi durumlarla HIV bulaşmaz.
HIV ve diğer cinsel yolla bulaşan enfeksiyonlar
Cinsel yolla bulaşan enfeksiyonlar sıklıkla birlikte aynı anda ortaya çıkar. Cinsel yolla bulaşan enfeksiyonlar, HIV+ kişilerde daha sık görülür. Mevcut herhangi bir cinsel yolla bulaşan enfeksiyon, HIV ve diğer zührevi hastalıkların bulaşmasını kolaylaştırmaktadır (Yeni sifiliz tanısı alan homoseksüel erkeklerin %45,5'inde eş zamanlı HIV enfeksiyonu bildirilmiştir). Erken teşhis, zamanında ve etkin tedavi ile daha fazla yayılmayı azaltır. Cinsel yolla bulaşan enfeksiyonlardan korunmada, farklı partnerlerle sık, korunmasız seks yapan cinsel olarak aktif kişilere cinsel yolla bulaşan enfeksiyon taraması önerilmelidir. Prezervatifler, her türlü cinsel yolla bulaşan enfeksiyona karşı en etkili koruma yoludur. HIV enfeksiyonunun artık tedavi edilebilir olması ve antiretroviral ilaçların HIV maruziyeti öncesi koruyucu amaçlı kullanımı (PrEP) gibi HIV bulaşmasını önlemeye yönelik yeni yöntemlerin bulunması nedeniyle risk gruplarında prezervatif kullanımında son zamanlarda bir düşüş yaşanmıştır.
HIV enfeksiyonundan korunmak için stratejiler
Geliştirilen aşı çalışmaları HIV enfeksiyonuna karşı daha iyi koruma için biraz umut sunsa da, bugüne kadar sonuçları hayal kırıklığı yarattı. Cinsel perhiz, tek kullanımlık enjektör kullanımı ve kondomların sürekli kullanımı, HIV enfeksiyonlarını önlemek için en iyi yöntemler olarak kabul edilmektedir. Son yıllarda HIV enfeksiyonlarını önlemek için yeni tıbbi stratejiler geliştirilmiştir. Bu stratejiye göre:
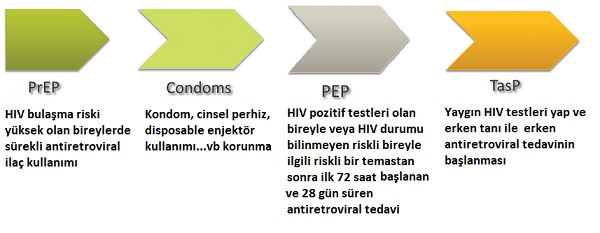
- HIV testleri negatif olan ve HIV bulaşma riski yüksek olan bireylerin, bulaşma riskinin yüksek olduğu durumlarda, bulaşma öncesi ilaç kullanımı ile korunması (PrEP) Temas Öncesi Korunma olarak adlandırılmaktadır.
HIV negatif olup yaşam tarzları (cinsel ve uyuşturucu madde kullanımı) nedeniyle HIV bulaşma riski yüksek olan bireylerin risk durumlarında günde bir kez tenofovir disoproxil/emtricitabine 245/200 mg tablet kullanması önerilmektedir. Bu, Pre-exposure prophylaxis (PrEP) olarak yani temas öncesi korunma olarak tanımlanmaktadır. PrEP tedavisi kullanan kişilere cinsel danışmanlık verilmeli, düzenli HIV testleri yapılmalı ve cinsel yolla bulaşan diğer hastalıklar için düzenli olarak klinik muayene ve hepatit dahil olmak üzere test yapılmalıdır. Düzenli PrEP kullanan bireyleri %90 oranında cinsel yolla ve %70 oranında iğne-enjektör paylaşımı yoluyla HIV bulaşmasından koruduğu tespit edilmiştir. PrEP etkili bir korunma için önerilidği zamanlarda ve dozlarda kullanılmalıdır. Dünyada bireysel kullanım talepleri her gün artıyor olsa da, ülkemizde uygulanmakta olan bir PrEP programı yoktur. Yani herhangi bir enfeksiyon uzmanına gidip istek üzerine PrEP reçete ettirebilmek ve/veya ilaç bedelinin sağlık sistemi tarafından karşılanması gibi seçenekler henüz mümkün değildir. Buna karşın, ilaç bedelini kendi bütçelerinden karşılayarak düzenli PrEP kullanan bireyler olabilir. Bu karar tamamen kişinin tercihine bağlı olsa da, PrEP uygulaması öncesinde uzman hekim görüşü ve onayı almak ve uygulama boyunca düzenli hekim ziyaretleri yaparak gerekli testleri yaptırmak genel sağlığınız açısından şarttır.
Temas öncesi korunma, profilaksi tedavilerinde öneriler; tenofovir (TDF) ve emtrisitabin (FTC) içeren ilaçlar, riskli davranışları sergileyen kişilere, cinsiyete ve cinsel ilişki sıklığına göre farklı şekillerde uygulanmaktadır. Kullanım şekli her gün ağızdan 1 tablettir. Kadınlarda ilacın genital dokularda koruyucu konsantrasyona ulaşması geç olduğundan, olası cinsel temastan 7 gün önce başlanmalı ve son temastan 7 gün sonrasına kadar kullanılmaya devam edilmelidir. Cinsel aktivite devam ettiği müddetçe kullanılmalıdır. Homoseksüel erkeklerde ve yalnız anal seks yapan kadınlarda, cinsel eylem sıklığı fazla olmayanlar için PrEP uygun bir rejimdir. Cinsel ilişkiden 2-24 saat önce ağızdan 2 tablet ile başlanır, ilk dozdan 24 saat sonra 1 tablet, 24 saat sonra 1 tablet daha alınır. Cinsel aktivitenin ardışık olarak devam etmesi durumunda, cinsel aktivite sonlanıncaya dek günde bir tablet alınmaya devam edilmesi önerilir. Cinsel aktivite sonlandığında, bunu takiben 24. ve 48. saatlerde birer tablet daha alınmalıdır. Hepatit B koenfeksiyonu varsa TDF+FTC kullanımı uygun değildir. PrEP'den önce hepatit B taramasının yapılması önem taşımaktadır. Ayrıca böbrek fonksiyon bozukluğunda PrEP TDF kullanımı kontrendike olduğundan, temas öncesi profilaksi kullanılması önerilmez.
- Kondom kullanımı, cinsel olarak aktif tüm kişiler için cinsel yolla bulaşan enfeksiyonlara karşı en etkili korumayı sağlamaktadır. Bunun dışında cinsel perhiz ve tek kullanımlık şırınga kullanımı gibi bulaşmayı önleyici yöntemler de önemlidir.
- HIV pozitif olan bireyle veya HIV durumu bilinmeyen riskli bir bireyle riskli bir temastan sonra koruyucu amaçlı antiretroviral ilacın korunma amaçlı kullanımı, korunma tedavisi(PEP), Temas Sonrası Korunma
HIV+ bireylerden kaynaklanan bulaşıcı maddelere veya vücut sıvılarına maruz kalma sonrası HIV testleri negatif olan kişilerde ilk 72 saatte başlanacak sonraki 28 gün boyunca kullanımına devam edilmesi istenen tenofovir disoproksil/emtrisitabin (günde bir kez 245/200 mg tablet) ve raltegravir'den (günde iki kez 400 mg tablet) ilaçların birlikte kullanımı önerilmektedir. Bu post-exposure-prophylaxis (PEP) yada Temas Sonrası Korunma olarak tanımlanmaktadır.
- HIV testlerinin yapılması ve HIV pozitif ise erken antiretroviral tedavi başlanması; ( (Test ve tedavi stratejisi) böylece hem hastanın tedavisi sağlanırken hemde bulaşmanın önüne geçilmektedir. Etkili antiretroviral tedavi gören HIV+ bireyler (en az altı ay HIV RNA < 50 kopya/ml tespit seviyesinin altında) bulaşıcı olmayan kişiler olarak kabul edilir. Bu durum testlerinde HIV + olan ve erken etkin antiretroviral ilaç kullanan hamile kadınlar içinde geçerlidir. Bu nedenle günümüzde yeni doğanlarda anneden HIV bulaşması daha az görülmektedir.
HIV 1 ve HIV 2
HIV 1 ve HIV 2 HIV'nün genetik olarak farklılaşmış alt guruplarıdır. HIV'e ilişkin genel bilgilendirmelerde HIV derken aslında HIV-1'den bahsederiz. HIV-1 dünyanın her yerinde görülür ve dünya genelindeki HIV enfeksiyonlarının % 95'ini oluşturmaktadır. Buna karşılık HIV-2 HIV enfeksiyonlarının %5'ini oluşturmakta. Batı Afrika'da keşfedilen bu virüs günümüzde ABD, Hindistan, Portekiz, Fransa, Belçika, İspanya, Brezilya, Doğu Asya'nın ve Karayiplerin bazı bölgelerinde nadiren rastlanmaktadır. Türkiye'de HIV-2 oranı ile ilgili kesin bir veri yoktur. HIV-2 enfeksiyonlarının yönetimi, takibi ve tedavileri HIV-1 ile aynıdır. HIV-2'nin bulaşması HIV-1'e göre çok daha zordur. Bir araştırma bulaşma oranı arasındaki farkın beş katı olduğunu bildirmiştir. Aynı araştırma HIV-2'nin anneden bebeğe bulaşma olasılıklarını 20-30 kat daha zor olarak bildirmiştir. HIV-2 HIV-1'e kıyasla daha zor bulaşabildiği gibi daha yavaş bir klinik gelişim gösterme eğilimindedir. Ayrıca HIV-2 HIV-1'den daha düşük bir ölüm oranına sahiptir. HIV-1 ve HIV-2 antijenleri arasındaki genetik farklılık nedeniyle tanısal testler açısından önemlidir. Günümüzde her iki virüs türüne karşı duyarlı testler mevcuttur.
HIV testleri
HIV enfeksiyonlarının erken teşhisi ve antiretroviral ilaçlar ile etkili tedavisi, hem HIV bulaşmasını hem de AIDS'i büyük ölçüde önleyebilir. HIV testi hem etik hem de ekonomik nedenlerden dolayı sadece şüphe var ise yada hasta bu testleri istiyor ise yapılabilir. Genel HIV testleri dışında eczanelerden alınabilen hastanın kendi kendine uygulayabileceği test kitleri bulunmaktadır. HIV enfeksiyonu, hem tarama hem de doğrulama testleri pozitif olduğunda veya virüs doğrudan PCR yoluyla tespit edildiğinde doğrulanmış kabul edilir.
HIV enfeksiyon tanısında kullanılan testleri kolay anlaşılabilir olması için üç gurupta topluyoruz.
- Virüsün yüzeyindeki proteinleri, mesela Protein 24 proteinini(p24 denilmektedir) saptamak için kullanılan antijen testleri
- Virüse karşı bağışıklık sisteminin tepkisini saptamak için kullanılan antikor testleri; klasik yöntemle damardan kan alınarak yapılabileceği gibi, parmak ucundan kan alınarak hızlı yöntemlerlede yapılabilmektedir. Eğer testin sonucu “negatif” ya da “reaktif olmayan (non-reaktif)” ise, o zaman HIV testinizin sonucu negatiftir. Eğer testinizin sonucu pozitifse, bu direk “HIV pozitifsiniz” anlamına gelmemektedir. Çünkü küçük bir yüzdeden bahsediyor da olsak, bazı pozitif sonuçlar “yalancı pozitif” olabilmektedir. Tüm pozitif sonuçlar, mutlaka ikinci bir testle doğrulanmaktadır. Doğrulama testi olarak genellikle “western blot” adı verilen test kullanılmakta ve eğer bu testin sonucu da pozitif gelirse, bireyin HIV pozitif olduğu söylenebilmektedir.
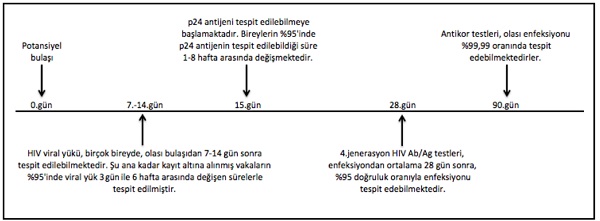
HIV antikor testleri, HIV'i enfeksiyona maruz kalındıktan hemen sonra görülemeyebilir. HIV enfeksiyonuna karşı antikor üretmesi kişiden kişiye değişmekle beraber ortalama olarak 4 haftayı bulabilmektedir. Enfeksiyona maruz kaldığınız yani HIV'in vücudunuza girdiği andan, vücudun HIV'e bağlı antikor üretmeye başladığı an arasında geçen zamana "pencere dönemi" denilir. Pencere döneminin süresi, bazı durumlarda kişiden kişiye değişebilmekte; daha kısa sürede antikor gelişmesi söz konusu olabileceği gibi 4 haftadan daha da uzun sürebildiği durumlar söz konusu olabilmektedir. Bu sebeple, yapılan ilk testin tekrarlanarak, şüpheli ilişkiden sonraki 90. günde de test yapılması önerilmektedir.
- HIV RNA ya da DNA sını saptamaya dönük olan testler; bu testler viral yük testleri (RNA PCR test) olarakta tanımlanmaktadır. Genetik inceleme sınıfında olmaları ve ekonomik olarak pahalı oldukları için HIV’in ilk aşamada tespit edilmesi için direk kullanılmazlar. PCR, “Polymerase chain reaction” yani “polimeraz zincirleme reaksiyonu”nun kısaltılmış halidir. Bu test, kanda doğrudan HIV enfeksiyonunu aramaktadır. Testler arasında, en kısa pencere dönemi sahip olan testtir ve riskli temastan sonraki 3. günden itibaren uygulanabilmeleri mümkündür. Ancak viral yük testinin HIV endişesi taşıyan herkesçe kullanılması (tıbbi gereklilik, acil tıbbi müdahale gerekliliği vb. bazı özel durumlar dışında) önerilmemektedir. HIV endişesinin giderilmesi için bu teste başvurulması kararı bir uzman doktor tarafından verilmelidir. Olası bulaşmadan sonra, ortalama 4 hafta içerisinde ilk en yüksek seviyesine ulaşabilmekte. HIV DNA için uygulanan PCR testi, genellikle HIV pozitif bir anneden doğan bebeklere yapılmaktadır. Bebeklerin ilk 18 ayda annenin antikorlarını taşıması nedeniyle bu süre içerisinde bebeklere antikor testi uygulanamamaktadır
- Kombine testler; antikor ve antijene aynı anda bakılan kombinasyon testleri (Ab/Ag) günümüzde en sık kullanılan testlerdir ve “4. jenerasyon” testler olarak adlandırılırlar. Bu testler HIV 1 ve 2 antikorun varlığının yanı sıra( HIV 1/2 ab) p24 olarak adlandırılan HIV yüzey proteininin varlığını da tespit etmektedir(p24 ag). p24genellikle enfeksiyona maruz kalınmasından sonra 2 - 4 haftalık süre içerisinde, antikor üretiminden önce oluşmaktadır. Ancak p24’ün kanda tespit edilebilir seviyeye gelmesi 1 - 2 ayı bulabilmektedir. 4.jenerasyon testler olası bulaşmadan ortalama 4 hafta sonra kullanılması önerilmektedir. Bu testlerde bağışıklık sisteminin geç tepki göstermesi olasılığını göz önüne alarak (%5 oranlarında geç tepki veren bağışıklık sistemi cevabı) alınan negatif sonucun mutlaka 3. ayın sonunda tekrar HIV testi yapılarak doğrulanması önerilmektedir.
Viral yük 1 hafta gibi kısa bir süre içerisinde tespit edilebileceği gibi, p24 antijeni ortalama 15 günde, antikor ise ortalama 28 gün sonra tespit edilebilmektedir. Ancak bunlar ortalama genel geçer sürelerdir ve bu süreler
kişiden kişiye, bünyeden bünyeye göre farklılıklar gösterebilir. Her bireyin bağışıklık yapısı ve vücudunun direnci farklı olduğu için, testlerin tam olarak şu ya da bu sürede kesin sonuç vereceğini söylemek, tıbben yanlış/eksik bir ifade olabilir. Bu sebeple doğruluk oranı, özellikle pencere dönemi için, hiçbir zaman %100 olarak ifade edilmez.
HIV hastalığının sınıflandırılması
Genel nüfusla karşılaştırıldığında, HIV+ bireylerde aşağıda açıklamaya çalışılacak bazı cilt ve mukoza bulguları daha sık görülmektedir. Bu bulgular, HIV enfeksiyonunun ilk tanısı ve klinik evresinin belirlenmesi için son derece önemlidir. Bu bulgular, hastanın immün yetmezlik düzeyine bağlıdır ve genellikle kapsamlı bir cilt ve mukoza muaynesi ile teşhis edilebilir. Cilt ve mukopza bulguları olan HIV + hastalar semptomatik olarak tanımlanır. Bulaşıcı Hastalıklar Merkezi'nin hastanın immün yetmezlik düzeyine(CD4 + hücre sayısı) ve cilt ile mukoza klinik bulgularının varlığına göre tanımladığı HIV hastalığının sınıflaması;

HIV vücuda girdikten ortalama 2 - 4 hafta içinde (bu süre kişiden kişiye, bünyeden bünyeye göre değişebilir), ateş, lenf bezlerinde büyüme, döküntü, kas ağrısı vb. şikayetler oluşturabileceği gibi bu dönem hiçbir belirti görülmeden de geçirilebilir (bu da kişiden kişiye, bünyeden bünyeye göre değişebilir). HIV yayılım riskinin en yüksek olduğu dönem akut enfeksiyon dönemi yani HIV'in vücuda girdiği bu ilk günlerdir. Bu süreçte virüs vücutta hızla yayıldığı ve kişi HIV pozitif olduğunu henüz bilmeyişine bağlı olarak HIV ilaç tedavisi almadığı için bulaştırılması olasılığı daha yüksektir. Bu dönem (akut dönem) geçtikten sonra belirtiler devam edebileceği gibi bir kaç yıl hiçbir belirtinin gözlemlenmemesi de mümkün olabilir. Bu dönemde bulaşma riski hala yüksektir. Belirtisiz süre bazen günler, bazen aylar ve hatta yıllara yayılabilir. İstatistiklere göre HIV en çok bu evrede yayılmaktadır. Çünkü kişi HIV pozitiftir ancak belirti olmadığı için test yaptırmamış ve bunu bilmiyor olabilir. Bu yüzden yılda en az bir kez HIV testi yaptırmak ve sonuç pozitifse HIV ilaç tedavisine hemen başlamak hem kendi sağlığınız, hem toplum sağlığı açısından oldukça önemlidir. HIV enfeksiyonuna rağmen antiretroviral tedavisi almayan kişilerde virüs vücutta çoğalır ve bir başka aşama olan ve pek çok hastalığın görülebileceği AIDS dönemine girilebilir. Virüs vücudun savunma sistemini giderek zayıflatacağındanbu dönemde hastalarda fırsatçı enfeksiyonlar ve kanserler oluşabilir. Bu dönemde HIV ilaç tedavisine başlanmadığı takdirde süreç ölümle dahi sonuçlanabilir. Günümüzdeki modern HIV ilaçları ile HIV pozitif bireyler rsikleri asla yaşamayabilirler. Birleşmiş Milletler AIDS programı 2016 yılında yayınladığı bir rapora göre HIV ile yaşayan ve tam tedavi uyumu/başarısıyla HIV ilaç tedavisi kullanan bireyler için yaşam beklentisi HIV negatif, yani HIV taşıyıcısı olmayan bireylerle tamamen aynı seviyededir.
HIV hastalığında Cilt ve Mukoza Bulguları
Cilt ve mukozada HIV enfeksiyonu tipik belirleyici hastalıklar, tedavi edilmeyen HIV enfeksiyonunun seyri sırasında ortaya çıkmaktadır.
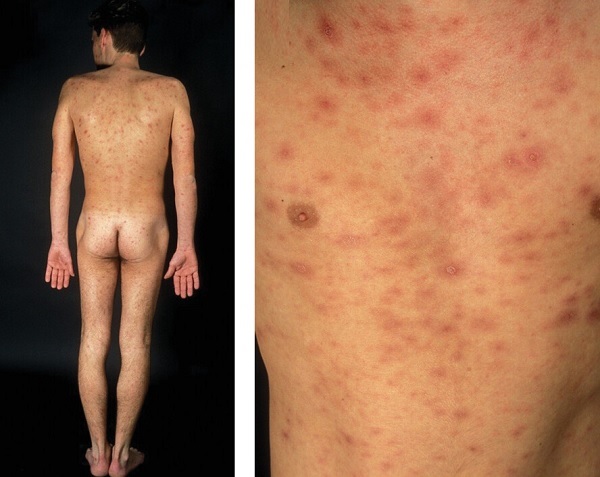
- İlk başta, akut HIV enfeksiyonuda sıklıkla tüm vücutta döküntüler,ekzantemler ve eşlik eden lenfadenopati ile kendini gösterir.
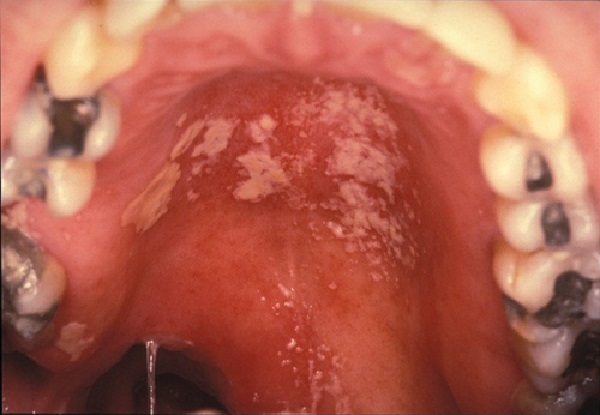
- Daha sonra ağız kandidiyazis, kadınlarda genital mukozada vulvovajinal kandidiyazis ve servikal karsinoma in situ , zona-herpes zoster ortaya çıkabilir. AIDS'i tanımlayan birçok hastalık cilt ve mukoza zarlarında da görülebilmektedir.
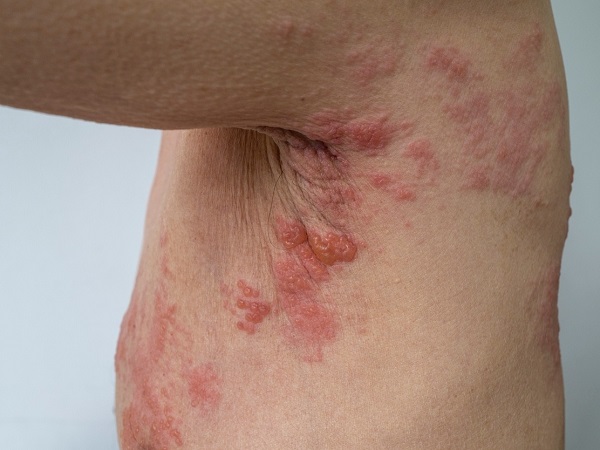
- Tedavi edilmeyen HIV + en sık görülen ve AIDS tanımlayıcısı olan Kaposi sarkomudur.
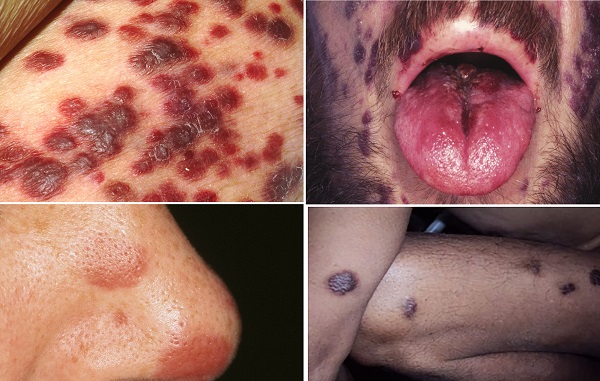
- Avrupa genelinde HIV ile birlikte görülen hastalıklar kapsamı biraz daha geniş tutulmuştur. Cinsel yola bulaşan diğer hastalıklar, yaygın ve atipik seboreik egzama, mononükleoza benzeyen ekzantemler ve yaygın molluskum kontagiozum gibi belirli cilt rahatsızlıkları olanlarda yüksek HIV + birlikteliği gösterilmiştir. Bu HIV testi yapılması için bir gösterge oluşturmaktadır.
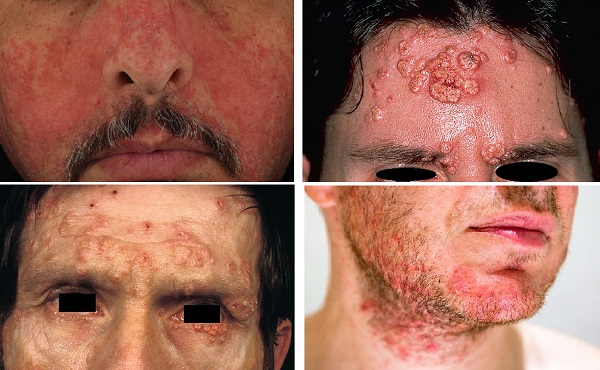
HIV ile ilişkili cilt ve mukoza bulguları antiretroviral ilaçların kullanılmasından bu yana önemli ölçüde değişti: Kaposi sarkomu ve kandidiyazis gibi fırsatçı enfeksiyonlar daha nadir hale gelirken, HIV enfeksiyonunda kullanılan ilaçlar kaynaklı yan etkiler, epitel tümörler daha sık görülmeye başlandı.
Bağışıklık yetersizliği olan HIV hastalarında, ciltte saprofit olan mikroroganizmalar daha derin cilt katmanlarına yayılabilir ve sıklıkla kaşıntılı folikülite neden olabilmektedir.
HIV + hastalarda diğer tipik cilt rahatsızlıkları arasında kuru cilt, kronik kaşıntı, atopik dermatitin alevlenmesi ve nodüler prurigo bulunmaktadır.
HIV enfeksiyonunda bağışıklık yetersizliği olan hastalarda nadir görülen cilt rahatsızlıkları da görülebilir. Bunlar; basiller anjiyomatoz, oral kıllı lökoplaki, sitomegalovirüs ülserleri, kutanöz kriptokokoz veya kutanöz histoplazmozdur.

Kandidiyazis özofajiti, Pneumosistis pnömonisi ve toksoplazmoz ensefaliti Avrupa'da en sık görülen AIDS tanımlayıcı hastalıklar olmaya devam ediyor. Ancak Sahra Altı Afrika'da, eski Doğu Bloku ülkelerinde ve Asya'da HIV + hastalarda şiddetli tüberküloz (TB) vakaları daha sık görülmektedir. Güneydoğu Asya'da derin mikozlar, tüberküloz ve kriptokokozdan sonra en sık görülen AIDS tanımlayıcı hastalıklar arasında üçüncü sırada yer alıyor.
Hücresel immün yetmezlik ne kadar uzun sürerse, cilt ve mukoza zarlarında kötü huylu tümörler o kadar sık gelişir. Cilt tümörleri HIV + lerde daha sık ve genellikle daha genç yaşlarda görülür. Dünya çapında çeşitli çalışmalarda HIV + bireylerin genel nüfusa kıyasla bazal hücreli karsinom ve kutanöz skuamöz hücreli karsinom riskinin yüksek olduğu gözlemlenmiştir. Melanom sıklığına ilişkin veriler belirsizdir. HIV + hastalarda dermoskopik yada reflektans konfokal mikroskopi kullanılarak düzenli cilt kanseri taramaları yapılmalıdır .
HIV enfeksiyonunda onkojenik virüsler kaynaklı karsinoma riskleri daha yüksektir( Kaposi sarkomu (insan herpes virüsü [HHV]-8), Hodgkin dışı lenfoma (Epstein-Barr virüsü [EBV], HHV-6 ve HHV-8), servikal ve anal karsinom (insan papilloma virüsü [HPV]-16 ve -18 ve diğer yüksek riskli HPV) gibi. Genital siğiller (kondiloma akuminata) ve intraepitelyal neoplaziler HPV ile ilişkili hastalıklardır. HIV enfejsiyonunda antiretroviral tedavilere rağmen görülme sıklığı artmaktadır. Anal karsinom sıklığının artması nedeniyle, HIV + hastalarda servikal karsinom için kolposkopik taramaya ek olarak düzenli proktolojik tarama yapılması istenmektedir.
HIV hastalarında, cilt ve mukoza hastalıkları genellikle klinik olarak daha ciddi seyretmekte, daha hızlı gelişir ve tedaviye dirençlidir. Neden olan enfeksiyöz ajanlar normale göre daha farklıdır. Bu nedenle, tedaviye başlamadan önce lezyonlardan örnek alınması ve kültür yapılması gerektiği savunulmaktadır. Belirsiz cilt ve mukoza bulgularında patolojik analiz için her zaman cilt biyopsisi alınmalıdır..
HIV enfeksiyonunda tedavi
Günümüzde HIV enfeksiyonu, gelişmiş ilaç tedavileriyle klinik ve testlerde belirlenemeyen seviyeye baskılanabilir ve tamamen kontrol altına alınabilir. Tedaviler, HIV pozitif bireylere vücutlarında HIV yokmuş gibi sağlıklı yaşama olanağı sunar. Ancak HIV enfeksiyonu tamamen tedavi edilemez. Yani tedaviler ile vücudu HIV’den tamamen arındırmak, kesin tedavi veya şifa mümkün değildir. Bu tedaviler, vücuttaki HIV düzeyini (viral yük) sıfıra en yakın düzeyde tutarak, virüsün bağışıklık sistemini baskılamasını engellediği gibi bulaşma riskini de ortadan kaldırmaktadır. 1990'larda başlayan antiretroviral tedaviler, ölümcül bir hastalığı tedavi edilebilir kronik bir enfeksiyona dönüştürmüştür. Antiretroviral tedaviler, HIV enfeksiyonu doğrulandıktan hemen sonra başlanmalıdır.
HIV enfeksiyonunda antiretroviral tedavilerde 3 aylık aralıklarla CD4 sayımları, CD4/CD8 oranının belirlenmesi ve kandaki HIV yükünü ölçmek için düzenli hücresel immünogram testleri yapılmalıdır. Bu tedavilerin amacı, HIV RNA'sının tespit eşiğinin altında tutacak şekilde sürekli olarak baskılanması ve bağışıklık sisteminin yeniden güçlendirilmesidir. Bu nedenle antiretroviral ilaçlar, hastanın geri kalan yaşamı boyunca bilinçli ve düzenli bir şekilde alınmalıdır. Uyumsuzluk ve düzensizlik, uzun vadeli yan etkilere ve ilaç direncine neden olabilir.
Yaşlanan bir HIV pozitif popülasyonu göz önünde bulundurulduğunda, antiretroviral ilaçlar ile diğer ilaçlar arasındaki etkileşimler de dikkate alınmalıdır.
30'dan fazla antiretroviral aktif madde vardır, bu nedenle HIV pozitif hastalarda kişiselleştirilmiş tedaviler uygulanabilir.
HIV için antiretroviral ilaçlarda standart başlangıç tedavisi, farklı madde sınıflarından iki veya üç antiretroviral ilacın kombine tek tablette alınacak şekilde kullanılan rejimlerdir. İlk tedavi için, nükleozid ters transkriptaz inhibitörleri (NRTI), integraz inhibitörleri (INI), nükleozid olmayan ters transkriptaz inhibitörleri (NNRTI) veya proteaz inhibitörleri olan antiretroviral ilaçlar birleştirilir.
Özellikle HIV enfeksiyonunun ileri evrelerinde, bağışıklık yeniden yapılanma inflamatuar sendromu (IRIS) meydana gelebilir. Bu durumda gizli enfeksiyonların şiddetli alevlenmeleri, otoimmün hastalıklar ve alerjiler gelişmektedir.
Lipodistrofi sendromu veya ilaç döküntüleri gibi yan etkiler, modern antiretroviral ilaçlarda nadir görülen bir durum haline gelmiştir.
Antiretroviral ilaçlarda yeni bağlanma ve kapsid inhibitörleri yeni kullanılmaya başlanmıştır. Her sekiz haftada bir IM enjeksiyonlarla ilk uzun etkili tedavi rejimi olarak görülmektedir.
HIV için geniş nötralize edici antikorlar ve terapötik aşılar da incelenmektedir.
Deneysel tedaviler arasında HIV enfeksiyonunun gen terapisi için çeşitli CRISPR/Cas9 teknolojileri geliştirilmiştir, ancak bunların insanlarda kullanımı hâlâ tartışılmaktadır.
HIV tedavilerinde direnç
HIV yaşam siklusu içerisinde biçimini ya da davranış şeklini değiştirip mutasyona uğrar. Bu mutasyonlar zaman zaman HIV ilaç tedavileri sırasında da gelişebilir ve ilaçlara direnç oluşmasına neden olabilir. Mutasyona bağlı ilaç direncine sebep olan koşullar sıklıkla ilaçların reçete edildiği biçimde kullanılmamasıdır (doz, gün ve saat gibi). İlaç direnci geliştiğinde, HIV tedavisinde kullanılan ilaçların artık yeterince etki göstermediğinden bahsedilebilir. İki tür ilaç direncinden bahsedilmektedir: tedavi ile ilişkili HIV ilaç direnci ve bulaşmış HIV direnci.
- Tedavi ile ilişkili ilaç direnci; HIV enfekte kişinin uyumsuz ilaç kullanımından kaynaklanan ilaç etken maddelerinin yetersiz ya da düzensiz kan ve doku seviyeleri nedeniyle, virüsün tekrar kendisini kopyalama ve çoğalma becerisi kazanarak (viral yükün artması) CD4+ lenfositlere saldırarak immün sistemi baskı altına alma şeklinde olmaktadır.
-
İlaç direnci geliştiğinde HIV enfeksiyonunun bulaşıcılığı artmakta ve tedavilere dirençli mutasyona uğramış virüsler başka insanlara bulaşmaktadır. Bu duruma “bulaştırılmış direnç” denir. Bulaştırılmış dirençli bir HIV ile enfekte olan kişi, doğal olarak bir ya da birden fazla HIV tedavisinde kullanılan ilaç tedavisine başlamadan dirençli hale gelir.
Bu amaçla HIV ilaç direnci testi yapılmaktadır. Bunlar, herhangi bir HIV tedavi ilacına direnç olup olmadığını anlamak amacıyla yapılan kan testleridir. Bu testler, antiretroviral ilaçların kullanımına başlamadan önce yapılması gereken ve önerilen testlerdir. Bu testler, tedavi sürecinde beklenmedik virüs yükü değişimleri olan kişilerde de kullanılmaktadır; ayrıca testler, HIV tedavisi rejiminin işe yarayıp yaramayacağını anlamaya yardımcı olmaktadır. Ancak bazı durumlarda, özellikle ilaç direnç testi kolay erişimin olmadığı durumlarda, hastada HIV tedavisine bu testler yapılmadan başlanabilir ve sonrasında ilaç direnci testi yapılıp sonucu değerlendirilmelidir. Sonuca göre tedavi rejimi değiştirilebilir. HIV tedavilerinde hastanın düzenli olarak HIV viral yükü (kandaki virüs miktarı), viral yük testiyle (HIV RNA) takip edilir. Eğer tedaviye rağmen hastanın viral yükünde beklenen azalma olmuyorsa, bu durumda ara dönem ilaç direnci testi yapılmalıdır. Hastanın kullanılmakta olan ilaca direnci var mı yok mu kontrol edilebilir.
HIV tedavisinin takibinde düzenli yapılması gereken testler
HIV ilaç tedavilerinde bazı testler 3 ila 6 aylık rutinler halinde tekrarlanır.
- CD4+ lenfosit hücre sayımı; HIV’in hedef alıp yok ettiği kan hücreleridir. Olağan koşullarda CD4 sayısının aralığı, her bir mm³ için ortalama 500 ila 1500 hücre kadardır. Ancak HIV kontrol altına alınmazsa, CD4’ler sıfır düzeyine kadar bile azalabilmektedir. Birkaç yıl öncesine kadar CD4 sayısı 500’ün altına düştüğünde tedaviye başlamak öneriliyordu. Ancak günümüzde pek çok saygın kılavuz, HIV tanısı alan kişilerin CD4 sayısına bakılmaksızın hemen ilaç tedavisine başlamasını önermektedir. Bu sayının 200’ün altına düştüğünde, AIDS (Kazanılmış Bağışıklık Yetmezlik Sendromu) yönünde değerlendirme yapılmalıdır.
- Viral yük, virüs yükü, viral load (VY, VL) testleri; bu testler kanda bulunan HIV miktarını ölçer ve tedavinin etkinliğinin değerlendirilmesinde kullanılmaktadır. Her bir mm³ kanda virüs sayısının 18 kopyanın (ülkemizde genellikle 50) altında olması "Belirlenemeyen seviyede virüs" miktarı olarak adlandırılır ve tedavinin etkinliğini gösterir. Tedavinin düzenli yapılması ön koşulu ile virüs miktarının belirlenemeyen seviyede olması, virüsün bulaştırılmadığı anlamına da gelmektedir. Tedaviye rağmen bu test sonuçlarının belirlenemeyen düzeye inmemesi ya da belirlenebilen seviyeye yükselmesi durumunda testler tekrarlanarak doğrulanmaktadır. Tedavide ilaç direnci söz konusu olduğunda tedavi tekrar düzenlenmelidir.
- Tam kan sayımı (Hemogram - CBC); HIV enfeksiyonu, eşlik eden hastalıklar ve antiretroviral ilaçlar tam kan sayımı anormalliklerine neden olabilir.
- Kan yağları (lipidler); bazı HIV tedavileri kan yağı oranını yükseltebilir ve bunların takibinde kullanılır.
- Kan şekeri; bazı HIV tedavileri artan diyabet riskine neden olabilir.
- Karaciğer ve böbrek fonksiyonları; bazı HIV tedavileri karaciğer toksisitesine ve böbrek problemlerine yol açabilir.
- İlaç direnç testleri; uluslararası standartlara göre HIV enfeksiyonunda ilaç tedavilerinde ilaca karşı direncin önceden bu testler ile tespit edilmesini istemektedir. Bu test, ilaç tedavisine başlama kararı verildiğinde ilaç seçeneklerinin ve protokollerin belirlenmesinde önemlidir. Bu testler tedavi sürecinde viral yük değişimlerinde kullanılmaktadır.
HIV Aşısı
Aşı çalışmalarında henüz kesin bir başarıya ulaşılamamıştır. Bugüne kadar aşı ile ilgili tüm çalışmalardan elde edilen veriler, yeni çalışmalar ve denemeler aşının bulunabileceğini desteklemekle birlikte önümüzde uzun bir mesafe olduğunu göstermektedir. Bu bakımdan, olumlu ve olumsuz tüm verilere sağduyulu ve temkinli yaklaşılmalı, erken ve gereksiz heyecanlara kapılmadan aşı çalışmaları desteklenmelidir.
Antiretroviral ilaçlar
Antiretroviral ilaçlar, HIV yaşam döngüsünden yola çıkılarak geliştirilmiştir. HIV'in CD4+ lenfositlerdeki yaşam döngüsüne bakıldığında basitçe;
- Virüs, CD4+ lenfositlerin sitoplazmasında bulunan koreseptörlere tutunur, membran füzyonu ile virion özyapısı lenfosit sitoplazmasına geçer.
- Viral genomik RNA, ters transkripsiyonla proviral DNA’ya dönüştürülür ve lenfositin çekirdeğine taşınır.
- Proviral DNA, hücre kromozomuna geçer ve genomik transkripsiyon için kalıp görevi yapar. Yapılan genomik RNA tekrar lenfosit sitoplazmasına geçer.
- Viral mRNA’lardan viral proteinler sentezlenir ve yapısal elemanlar plazma membranına taşınır.
- Genomik RNA ve diğer virion bileşenleri bir araya gelir, lenfosit sitoplazmasından tomurcuklanmayla hücreden ayrılır ve olgunlaşır.
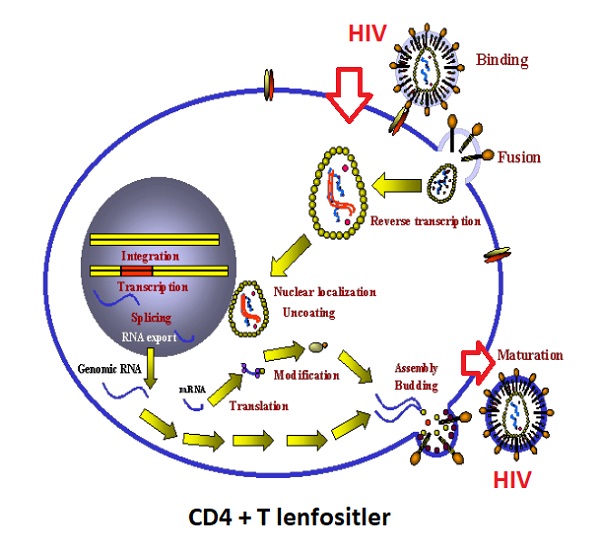
Antiretroviral ilaçların HIV yaşam siklusundaki hedefleri;
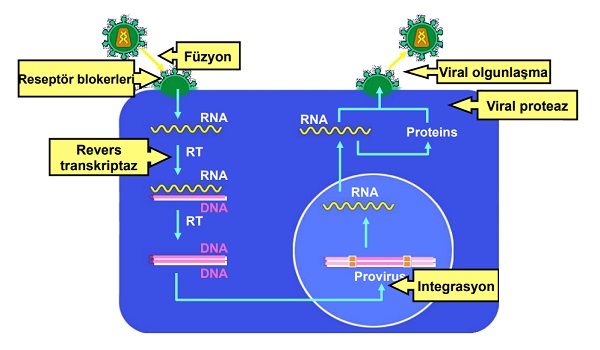
Antiretroviral ilaçlar bu bilglere göre aşağıdaki gibi sınıflandırılır;
- Nükleozid veya nükleotid revers transkriptaz inhibitörleri (NRTİ); NRTI’lerin hedefi HIV’ın revers transkriptaz enzimidir. Çift sarmalın stabilizasyonunu sağlayacak olan fosfodiester köprülerinin oluşmasını engelleyerek proviral DNA’nın elongasyonunu bloke eder ve zincirin durmasına neden olarak DNA sentezini engeller. Bu gruptaki ilaçlar: Tenofovir disoproksil fumarat, Tenofovir alafenamid, Emtrisitabin, Abakavir, Lamivudin.
- Non-nükleozid revers transkriptaz inhibitörleri (NNRTI); NNRTI’ler HIV’ın revers transkriptaz enzimini inhibe eder. Revers transkriptazın katalizörle aktive edilmiş olan bağlanma bölgesini bloke ederek polimerizasyonu belirgin ölçüde yavaşlatır. Yüksek oranda ve hızlı direnç gelişimi önemli bir sorundur. Direnç genetik bariyeri düşüktür, tek nokta mutasyonu ile ortaya çıkar, grup içinde çapraz direnç vardır. Bu gruptaki ilaçlar: Efavirenz, Rilpivirin.
- Proteaz inhibitörleri (PI); PI’lar viral öncül gag-pol poliproteininin proteaz enzimi aracılığıyla kırılmasını önleyerek infeksiyöz olmayan, immatür viral partiküllerin oluşmasına neden olur. Virolojik olarak potent ve sürdürülebilir etkileri bulunmaktadır. Direncin gelişmesi için birçok mutasyona gerek vardır, bu nedenle PI direnci yavaş gelişir. Bu gruptaki ilaçlar: Darunavir, Lopinavir, Ritonavir.
- Giriş inhibitörleri (ko-reseptör antagonistleri) (Gİ); CCR5 koreseptör antagonistleri. CCR5 molekülüne özgül olarak bağlanır ve CCR5 molekülü ile viral gp120 alt biriminin bağlanmasını engeller. Bu gruptaki ilaç: Maravirok.
- Füzyon inhibitörleri (Fİ); Füzyon inhibitörü olan T-20, gp41’in HR2 domainini taklit ederek HR1’e kompetitif olarak bağlanır ve hücreye füzyon için gp41’de oluşması gereken yapısal değişiklikleri inhibe eder. T-20’ye karşı hızlı bir şekilde direnç mutasyonları gelişmektedir. Enjektabl bir ajandır. Daha önce bu ilacı kullanmamış tedavi deneyimli hastalarda etkilidir. Bu gruptaki ilaç: Enfuvirtid.
- İntegraz inhibitörleri (İNİ), İntegrase Strand Transfer Inhibitors (INSTI); İntegraz, viral DNA’nın hedef hücre nükleusuna girerek hücresel genoma integre olmasında rol oynar. İNİ’ler integrazın katalitik bölgesine bağlanıp hücre nükleusuna taşınarak integrazın ‘strand transfer’ aktivitesini inhibe eder. Hızlı virolojik baskılama, daha az yan etki ve daha az ilaç etkileşimi vardır. Bu gruptaki ilaçlar: Raltegravir, Dolutegravir, Elvitegravir/kobisistat, Bictegravir.
- CD4 bağlanma inhibitörleri; FDA tarafından “breakthrough” tedavisinde onaylı ilk HIV-1 inhibitörü uzun etkili humanize monoklonal antikordur. CD4+ T hücrelerinde CD4 reseptörü alanı-2’ye bağlanarak HIV-1’in yapışma sonrası evrede hücreye girişini engeller. İki haftada bir damar içi yolla kullanılır. Çok ilaca dirençli HIV-1 ile enfekte tedavi deneyimli olgularda kullanılır. Mümkün olduğunda diğer potansiyel olarak aktif ajanlarla birlikte bir rejimin bileşeni olarak kullanılmalıdır. Bu gruptaki ilaç: İbalizumab.
Tüm HIV ile enfekte bireylerde, CD4 sayıları dikkate alınmadan yukarıdaki antiretroviral ilaçlara en kısa sürede başlanmalıdır. Mümkünse ilk muayenede tedaviye başlanmalıdır. HIV enfeksiyonu, kaynaklı hastalıkları ve ölümleri azaltır. Hastalığın ilerlemesini ve bulaşmayı önler. Eş zamanlı tüberküloz, kriptokok enfeksiyonu gibi durumlarda tedavi ertelenebilir.
Aşağıdaki durumlarda acil tedaviye başlanmalıdır:
- AIDS tanımlayıcı hastalık öyküsü
Gebelik
Akut fırsatçı enfeksiyonlar
CD4 < 200/mm³
HIV ilişkili nefropatili hasta
HIV + HBV eklenmiş hasta
HIV + HCV eklenmiş hasta
Akut HIV enfeksiyonu
Antiretroviral tedavilerde temel prensip, tedavide 2 ya da daha fazla gruptan (en az 2, tercihen 3 ilaç) kombinasyonlar oluşturularak tek bir hap şeklinde kullanılmasıdır. Bu kombinasyon ile viral replikasyonun baskılanması sağlanırken, sinerjistik veya additif etki elde edilmekte, HIV yaşam döngüsünün farklı noktalarına etki gösterilmekte, virüsün farklı hücre rezervuarlarına (merkezi sinir sistemi, lenf nodları gibi) etki sağlanmakta ve direnç gelişme riski azaltılmaktadır.
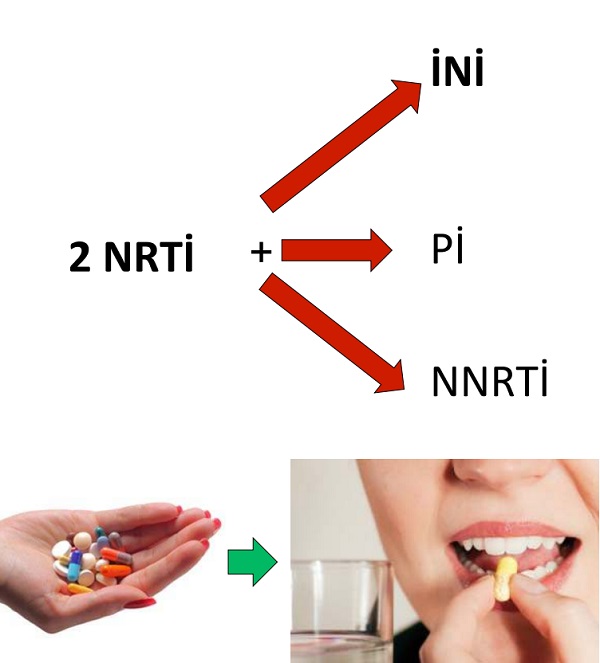
Ülkemizde bulunan ruhsatlı ilaçlar:
- Tenofovir alafenamid (TAF) veya Tenofovir disoproksil fumarat (TDF) ile birlikte Emtrisitabin (FTC) kombinasyonu
- Lamivudin (3TC) ile birlikte Dolutegravir (DTG) veya Raltegravir (RAL) veya Bictegravir (BIC) kombinasyonu
- Tenofovir alafenamid (TAF) veya Tenofovir disoproksil fumarat (TDF) ile birlikte Lamivudin (3TC) + Dolutegravir (DTG) veya Raltegravir (RAL)
Bu kombinasyonlarda ilaçlar: Biktarvy, Truvada, Hivent, Sidatria, Truvent + Tivicay veya Isentress
- Abakavir (ABC) + Lamivudin (3TC) + Dolutegravir (DTG) (HLA-B*5701 ve HBsAg negatif ise)
Bu kombinasyonda ilaç: Triumeq
- Lamivudin (3TC) + Dolutegravir (DTG) kombinasyonu (HIV-RNA <500.000 kopya/ml ve HBV koenfeksiyonu olmayanlarda)
Bu kombinasyonda ilaçlar: Epivir + Tivicay

