- Gösterim: 2540
Kronik ürtiker; 6 haftadan daha uzun süren, tekralayan alevlenme dönemlerinde ürtiker plaklar ve/veya anjiyoödemler kliniği ile seyreden ürtikerin klinik alt gurubunu oluşturmakta(ürtikerde daha detaylı bilgi için...). Ürtiker plakları vücudun herhangi bir yerinde, sıklıkla çevreleri kırmızı-eritemli, birkaç milimetreden santimetrelere değişen büyüklükte, kaşıntı veya bazen yanma hissi ile birlikte olmakta, genellikle 24 saat içinde kaybolmakta. Anjiyoödemler ise derin deri dokuları ve mukozada eritematöz veya deri renginde şişlikler, kaşıntı veya kaşıntı yerine yerine ağrı ile birlikte olmakta, genellikle 72 saat içinde kaybolmakta. Kronik ürtikerin ortaya çıkışı deride bulunan mast hücrelerinden histamin başta olmak üzeri(lökotrienler, prsotoglandinler, platelet aktive edici faktörler...vb) mediatörlerin dokuda serbest kalması ile ortaya çıkmakta. Akut ürtikerde mediatörlerin salınımından sorumlu ilaç, besin ve enfeksiyon gibi nedenler saptanabilirken kronik ürtikerde sıklıkla neden bulunamamakta. .
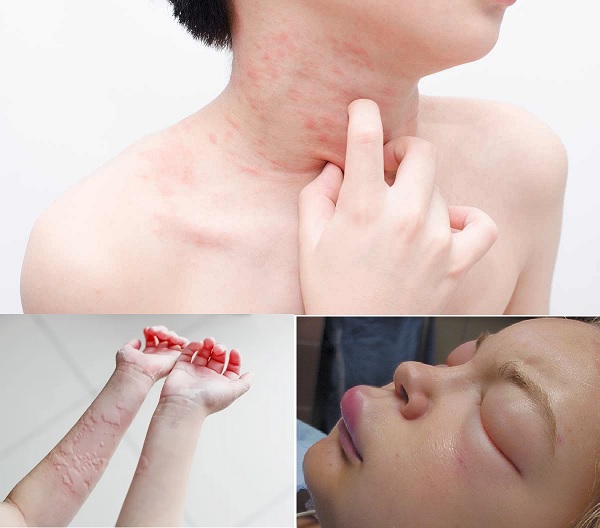 Kronik ürtikerin görülme sıklığı %0,23 olarak ifade edilirken ömür boyu ortaya çıkma oranı % 0.63 olarak bildirilmiş. Hastalık kadınlarda biraz daha fazla, her yaşta ortaya çıkabilmekle birlikte 40 yaşın üzerinde daha sık görülmekte. Kronik ürtikerin uyku düzenini bozması, fiziksel ve duygusal işlevlerde kısıtlamalar yaratması ile yaşam kalitesini bozduğu gösterilmiştir.
Kronik ürtikerin görülme sıklığı %0,23 olarak ifade edilirken ömür boyu ortaya çıkma oranı % 0.63 olarak bildirilmiş. Hastalık kadınlarda biraz daha fazla, her yaşta ortaya çıkabilmekle birlikte 40 yaşın üzerinde daha sık görülmekte. Kronik ürtikerin uyku düzenini bozması, fiziksel ve duygusal işlevlerde kısıtlamalar yaratması ile yaşam kalitesini bozduğu gösterilmiştir.
Kronik ürtikerde 2 klinik from tanımlanmış. Bazı hastalarda her iki tür bir arada ortaya çıkabilmekte.
- kronik ürtiker hastalarının üçte ikisinde görülen kronik spontan ürtiker. Bir neden olmaksızın klinik bulgular rastgele ortaya çıkmakta, hasta için günlük aktivitesinde ek bir yük olarak algılanmakta(eskiden kronik idiyopaitik ürtiker olarak tanımlanırdı)
- diğer fromu kronik indüklenebilir/tetiklenebilir ürtiker. Klinik bulgular bir/birçok tetikleyiciler ile ortaya çıkmakta. farklı tetikleyiciler ve ürtiker tanımları aşağıda özetlenmiştir.
- Akuajenik ürtiker; sıcak yada soğuk suyun teması sonrasında ortaya çıkan ürtiker klinği. 35°C su deri ile temasından 30 dakika içerisinde vücut kılları çevresine odaklanan 1-3 mm çaplı ürtiker lezyonları gelişmekte. Oldukça nadir görülmekte ve tam neden açıklanmamıştır(daha detaylı bilgi için...)
- Kolinerjik ürtiker; vücut sıcaklığının arttığı durumlarda(sıcak banyo, egzersiz...vb) sonrasında ürtker aktvitesinin gelişmesidir.
- Dermatografizim; derinin fiziksel sürtünmesi sonrası aynı alanda ürtiker aktvitesinin gelişmesidir.
- Basınç ürtikeri; deri üzerine süreli basınç sonrası aynı alanda ürtiker aktvitesinin gelişmesidir.
- Vibrasyon/titreşim ürtikeri; vücudun vibrasyona maruz kalması sonrası(iş kaynaklı yada müzik enstrümanları...) ürtiker aktvitesinin gelişmesidir.
- Soğuk ürtikeri; soğuk bir obje teması, soğuk rüzgar ve soğuk hava aktiviteleri sonrasında ürtiker aktivitesinin olmasıdır.
- Solar/güneş ürtikeri; Uv ve/veya görünür ışığa karşı ürtker aktvitesinin gelişmesidir.
- Egzersiz ürtikeri; egzersiz sonrası ürtker aktvitesinin gelişmesidir.
Kronik spontan ürtikerde hastalık aktivitesinin ölçülmesi önemlidir. Bu ölçümde hastanın kaşıntılı deriden kabarmalar gösteren ürtiker plaklarını 24 saatlik ve birkaç gün boyunca, sayılarını ve günlük hayatını ne kadar etkilediğini değerlendirmesi istenmekte. 24 saat içerisinde <20 ürtiker plakları ve kaşıntı günlük aktiviteyi etkilemeyecek kadar az, >50 ürtiker plağı ve günlük aktiviteyi etkileyecek kadar kaşıntı gibi. Akıllı telefonlar ie bu günlüklerin tutulması ve atalkarın fotoğraflanması önemli bir detay sağlamakta.
Son yıllarda ürtiker nedenlerinin belirlenmesinde birçok düşünce ileri sürülmüş. Klasik nedenlerin dışında; IgE reseptörüne karşı yönlendirilen fonksiyonel otoantikorların aracılık ettiği otoimmüniteyi içeren otoreaktivite, gıdalara ve ilaçlara karşı psödoalerji (alerjik olmayan aşırı duyarlılık reaksiyonları) ve akut-kronik enfeksiyonlar 〈(örneğin, Helicobacter pylori veya Anisakis simplex(anisakis, balıkları ve deniz memelilerinde yaşam döngülerine sahip bir asalak, nematod cinsi. İnsanlarda enfeksiyonlar ve anizakiasise neden olurlar)〉 gibi. Ancak bunlar ile ilgili yapılan bir çalışma nedenlerin sıklığında farklılıklar göstermekte. Bu farklılıklar dünyadaki bölgesel farklılıklar ile ilişkilendirilmiş( geleneksel diyetler ve enfeksiyon sıklıklarının farklılıkları gibi). Bu nedenle;
- akut ürtikerde(6 haftadan kısa süren klinik) tüm olası nedenlerin her hastada araştırılmasının gerekmediği düşünülmekte.
- kronik ürtikerde nedenlere yönelik yoğun ve maliyetli genel tarama programlarının yapılmaması ve yalnızca çok sınırlı rutin tanısal araştırmalar önerilmekte. Tip I alerji, günlük ya da neredeyse her güne yakın semptomlarla başvuran kronik ürtikeri hastalarda nadir bir nedendir(NSAID'lere veya gıda katkı maddelerine karşı psödoalerjik nedenler daha fazla) ancak aralıklı klinik bulguları olan kronik ürtikerli hastalarda düşünülebilir. Bu nedenle kronik ürtikerde tanıda ilk adım, aşağıdaki soruları dikkate alarak kapsamlı bir öykü almak olmalıdır.
- hastalığın başlama zamanı
- ürtikeryal plakların sıklığı/süresi ve tetikleyici faktörler
- 24 saat içerisindeki klinik özellikler
- hafta sonları, tatiller ve yurtdışı seyahatleriyle ilgisi
- plakların şekli, boyutu ve dağılımı
- anjiyoödem varlığı
- kaşıntı, ağrı gibi klinik bulgular
- ürtiker ve atopiye ilişkin aile ve kişisel öykü
- önceki veya mevcut alerjiler, enfeksiyonlar, dahili hastalıklar veya diğer olası nedenler
- psikosomatik ve psikiyatrik hastalıklar
- cerrahi implantasyonlar ve ameliyat sırasındaki olaylar (örneğin lokal anestezi sonrası)
- mide/bağırsak sorunları
- fiziksel ajanlar veya egzersiz ile ürtikeryal ataklar
- ilaç kullanımı (örneğin, steroidal olmayan antiinflamatuar ilaçlar (NSAID'ler), enjeksiyonlar, aşılar, hormonlar, laksatifler, fitiller, kulak ve göz damlaları ve alternatif ilaçlar)
- yiyecekle gözlemlenen korelasyon
- adet döngüsü ile ilişki
- sigara içme alışkanlıkları (özellikle parfümlü tütün ürünleri veya esrar kullanımı)
- iş koşulları
- hobiler
- stres ile ilişkisi
- önceki tedaviler ve tedaviye yanıt
- önceki teşhis prosedürleri/sonuçları sorgulanmalıdır.
- Bakteriyel, viral, parazitik veya mantar enfeksiyonları, örneğin H. pylori , Streptococci , Staphylococci , Versinia , Giardia lamblia , Mycoplasma pneumonia , Hepatit virüsü , Norovirus , Parvovirus B19 , Anisakis simplex , Entamoeba ssp., Blastocystis spp. kornik ürtikerde nedenler olabileceği ileri sürülmekte. Ancak bu tür hastalıkların ve etkenlerin sıklığı ve önemi farklı hasta grupları ve coğrafi bölgeler arasında değişkenlik göstermekte. Örneğin bir deniz canlılarında nematod olan Anisakis simplex yalnızca pişmemiş balıkların sıklıkla yenildiği kültürlerde ürtikerin olası bir nedeni olarak tartışılmış. H. pylori ile ürtiker arasındaki ilişki de ise hasta grupları arasında anlamlı farklılık görünmekte.
- Ürtikerin altında yatan nedenlerin tanısında rutin olarak malignite-kanserler ifade edilmekle birlikte bu yönde hasta taraması önerilmemektedir. Ürtiker ile neoplastik hastalıklar arasında nedensel bir korelasyon olduğuna dair yeterli kanıt mevcut değil. Bununla birlikte, hasta öyküsü (örn. ani kilo kaybı) bunu işaret ediyorsa taramalar yapılabilir.
- IgE veya yüksek afiniteli reseptörlere karşı otoantikorları taramak için genel olarak mevcut tek test(serumda histamin salgılayan faktörlerin varlığını değerlendiren spesifik olmayan bir tarama test) otolog serum cilt testidir (ASST). Bu test kronik ürtikeri olamayan sağlıklı kişilerde % 40-45 oranında yalancı pozitfilik verebildiği unutulmamalıdır.
- Hasta öyküsünün işaret etmesi durumunda antinükleer antikor testi gibi ek kan testleri istenebilir.
- Fiziksel ürtikerde( soğuk ürtiker, dermografizm, gecikmiş basınç ürtikeri gibi) şüpheli uyaran ile fiziksel stimülasyon testleri yapılabilir. Bu testler kronik ürtikerin bu alt tiplerinin belirlenmesi dışında hastalığın ciddiyetini ve tedaviye yanıtın değerlendirilmesinde de kullanılabilir. Ancak fiziksel ürtikerde türe özgü onaylanmış provokasyon test araçları mevcut değil.
Çocuklarda tanı
Ürtiker her yaş grubunda ortaya çıkabilir. Özellikle akut ürtiker atopik bebeklerde ve küçük çocuklarda yaygındır. Tetikleyiciler arasında akut viral enfeksiyon veya bebek/çocuğun duyarlı olduğu süt, yumurta veya yer fıstığı gibi yiyeceklerin tüketilmesi yer almakta. Bu yaşlarda gıda kaynaklı akut ürtikerde anafilaksi riski yüksek olduğu için dikkatli olunmalıdır. Spesifik gıda tetikleyicilerini doğrulamak, tetikleyiciden kaçınarak daha sonraki atakları önlemek için gıdalara karşı duyarlılık açısından araştırma yapılmalıdır. Kronik ürtiker nedenleri çocuklarda erişkinlerdeki özellikleri göstermekte.
Kronik Ürtikerin Tedavisi
Kronik ürtikerde farklı klinik alt tiplerin sınıflandırılması ile birlikte tedavi yaklaşım prensipleri ortaktır.Bu prensipler;
- nedenin veya uyaranların ortadan kaldırılması/kaçınılması
- toleransın uyarılarak arttırılması ve
- semptomatik farmakolojik tedavidir.
Ürtikerde klinik bulgu olmasada altta yatan durumun kendisinin kronik olduğu unutulmamalıdır. Örneğin çim poleni veya yer fıstığı alerjisi olan bir hasta bu uyaranlarla temas etmediğinde aktif klinik bulguları yoktur yada soğuk ürtikerli bir hasta, sıcak bir iklimde şikayetleri olmadan yaşabilir ancak bu kişilerin iyileştiklerini ve sağlıklı olduklarını söyleyemeyiz.
Ayrıca diğer alerjik veya immünolojik hastalıklarda olduğu gibi ürtiker kliniği sürekli değişkenlikler gösterdiği için tedavi ihtiyacının zaman içinde değişebileceği göz önünde bulundurulmalıdır.
Ürtikerde tedavi mümkün olduğu kadar güvenli ve tam bir klinik berlitilerin kontrolünü hedeflemelidir.
Ürtikerde klinik uyaranın tanımlanması ve ortadan kaldırılması/kaçınılması
Bunun için uyaranın kesin teşhisi bir ön koşuldur. Ancak çoğu durumda uyaranın belirlemesi mümkün değildir. Örneğin enfeksiyonlar bir neden, kliniği ağırlaştıran bir faktör veya ürtiker ile ilgisi olmayabilir. Şüpheli uyaranın ortadan kaldırılmasının ardından klinikte düzelme olması maalesef uyaran hakkında kesinliği kanıtlamıyor(yalnızca çift-kör provokasyon testinde semptomların tekrarlaması kesin bir kanıt sağlayacaktır). Ürtikerin spontan remisyonu uyaranın ortadan kaldırılması ile tesadüfen bir arada olabilir.
Bunlara ile birlikte uyaranlar konusunda ilaçlar iyi değerlendirilmeli. Şüphenilen bir ilaça olduğunda bu ilaç kesilmeli veya kullanımı zorunlu ise başka bir sınıf ilaç ile değiştirilmelidir. Bazı ilaçlar ürtikerde neden olmadan kliniği kötüleştirebilir(aspirin, NSAID gibi).
Fiziksel ürtikerin tedavisinde fiziksel uyaranlardan kaçınılması istenir ancak bu her zaman kolay olmamakta. Birçok hastada fiziksel tetikleyicinin eşiği düşüktür ve semptomlardan tamamen kaçınmak neredeyse imkansızdır. Fiziksel uyaranın özelliklerine ilişkin hastaya ayrıntılı bilgi verilmelidir. Bu hastanın fiziksel uyarana normal günlük yaşamdaki maruz kalmasını ideal ölçülerde kontrol etmesini sağlayabilir. Örneğin, gecikmiş basınç ürtikeri/anjiyoödeminde fiziksel uyaran olan basıncın yüzey alan başına kuvvet olarak tanımlanması önemli. Bu hastanın ağır torbaların saplarının genişletilmesi gibi basit tedbirler almasını sağlayabilir. Dermografizmde sürtünmenin azaltılması klinik bulguların önlenmesinde yararlı olabilir. Soğuk ürtikerinde soğuk rüzgarında bir faktör olabileceği unutulmamalıdır. Güneş- solar ürtikerde yapan UV/ışık dalga boyunun belirlenmesi buna uygun güneş koruyucu seçimi, cam filtrelerin kullanımı önemli olabilir.
Enfeksiyöz ajanların ortadan kaldırılması ve inflamatuar süreçlerin tedavisi; kronik ürtikerde çeşitli inflamatuar veya enfeksiyöz hastalıklar ile ilişkili hatırlanmalı. Ancak bu nedenler bazı çalışmalarda çelişkili sonuçlar ortaya koymakta. H. pylori gibi gastrointestinal sistem enfeksiyonları düşünülmeli. Gelişmiş ülkelerde ürtikerde nadir olasada bir neden bağırsak parazitleridir. Geçmişte bağırsak kandidiyazının ürtikerde oldukça önemli bir neden olduğu düşünülüyordu ancak yeni bulgular ürtikerdeki rolünü desteklememekte.
Enfeksiyon hastalıklarının yanı sıra bazı hastalıklara bağlı kronik inflamatuar süreçlerin kronik ürtikerde potansiyel neden olduğu tespit edilmiş( gastrit, reflü özofajit, safra kanalı veya safra kesesi iltihapları gibi). Ancak enfeksiyonlara benzer şekilde, bunlardan hangisinin ilgili nedenler olup olmadığını ayırt etmek kolaylıkla mümkün değildir.
Hastalığın kliniğinden sorumlu otoantikorların azaltılması; kliniğin ağır olduğu ve günlük aktivitenin ciddi şekilde etkilendiği durumlarda plazmaferez yoluyla fonksiyonel otoantikorların doğrudan azaltılması hastalarda geçici bir fayda sağlayabilir. Yüksek maliyet nedeniyle diğer tüm tedavi yöntemlerine yanıt vermeyen otoantikor pozitif kronik ürtikerde önerilmektedir.
Diyet; IgE aracılı gıda alerjisi nadiren kronik ürtikerde neden olabilmekte. Eğer bu tespit edilirse gıda alerjenlerinin mümkün olduğunca diyetten çıkarılması gerekebilir. Bazı durumlarda gıda katkı maddelerine karşı psödoalerjik reaksiyonlar (IgE aracılı olmayan aşırı duyarlılık reaksiyonları) gözlemlenmiştir. Bu nedenle psödoalerjen içermeyen diyetler önerilmekte(psödoalerjenler için...). Bu durumlarda düşük düzeyde doğal ve yapay gıda psödoalerjenlerini içeren bir diyet başlatılmakta ve en az 3-6 ay gibi uzun bir süre sürdürülmelidir. Gıda alerjenin hızlı bir şekilde eliminasyonu ürtiker semptomlarını 24-48 saat içinde ortadan kaldırmakta ancak psödoalerjiende eliminasyon sonrası klinik fayda ancak 3 hafta sonra değerlendirlebilmekte. Diyet kontrolüne ilişkin bir çok kaynak bulunmakta ancak başarı oranlarının bölgesel beslenme ve beslenme alışkanlıkları farklılıkları nedeniyle önemli ölçüde değişebileceğini de belirtmek gerekir. Özellikle günlük beslenmenin oldukça farklı olduğu ülkemizde gıda maddelerinin ürtikere neden olma üzerindeki etkisi konusunda daha fazla araştırma yapılması gerekmektedir.
Tolerasın arttırılması
Bazı fiziksel ürtikerde saptanmış uyaran ile toleransın arttrılması sağlanabilr. Örnekler arasında soğuk ürtiker, kolinerjik ürtiker ve solar ürtiker yer alır. Ancak tolerans tedavileri günler/haftalar sürmekte ve etkinlik süreleri kısadır. Soğuk ürtikerli bir hastada günlük soğuk banyo yapılmasının istenmesi hasta tarafından kabul edilmeyebilir.
Semptomatik Tedavi
Kronik ürtikerli hastalar arasında yakın zamanda yapılan bir çalışmada hastaların aktif dönemde dahi olsalar ancak % 40 nın doktor kontrolünde olduklarını göstermekte. Özellikle 10-15 yıldan uzun süre kronik ürtikeri olan hastaların %74'ünün doktora gitmeyi bıraktıkları, hastalıkları ile yaşadıkları ve/veya kendi başlarına önlemler aldıkları ve tedaviler denediklerini görmekteyiz. Hastaların % 50 sinde fazlası doktorların kendilerine yardım edemeyeceklerini düşünmekte ve artık doktora başvurmuyorlar.
Ürtiker tedavisinde semptomatik antihistaminikler ile tedavi son derece önemli. Kronik ürtikerde bu tedavinin sürekli olması(birkaç yıllık kullanım için güvenlik verileri mevcut) önerilmekte. Kronik ürtikerde histamin dışında PAF, lökotrienler, sitokinler rol oynayabileceği için(mast hücrelerine ek bazofiller, lenfositler ve eozinofillerin rol oynadığı) kısa süreli kortikosteroid tedavileri gerekebilmektedir.
Eski birinci nesil antihistaminiklerin(prometazin, difenhidramin, ketotifen ve klorfeniraminde)merkezi sinir sistemi-MSS üzerinde belirgin antikolinerjik etkileri ve sedatif etkileri vardır ve bu etkiler 12 saatten daha uzun sürerken kaşıntıyı baskılama etkileri ancak 4-6 saat süremekte. Bu sedatif antihistaminiklerin alkol ve MSS etkileyen analjezikler, hipnotikler, sedatifler ilaçlarla birçok etkileşimi tanımlanmıştır. Ayrıca bu antihistaminikler hızlı göz hareketi uykusunu engelleyebilir, öğrenme ve performansı etkileyebilir. Bu olumsuzluklar nedeni ile modern ikinci nesil antihistaminiklerin bulunmadığı nadir yerler dışında, kronik ürtikerin rutin tedavisinde bu sedatif antihistaminiklerin birinci basamak ajanlar olarak kullanılması istenmemekte. Eski birinci nesil H1-antihistaminikler, bilinç bozukluğu, dikkatsizlik, düzensiz konuşma, bilinç değişikliği ve düşme riskini artırdıkları için yaşlılarda özel bir endişe kaynağıdır.
Minimal düzeyde sedasyon yapan veya hiç sedasyon yapmayan, antikolinerjik etkileri olmayan modern ikinci nesil antihistaminiklerin geliştirilmiştir. Bununla birlikte modern ikinci kuşak antihistaminler arasında yer alan astemizol ve terfenadinin ketokonazol veya eritromisin ile eş zamanlı kullanımında kardiyotoksik etkileri nedeni ile kullanımı önerilmiyor.
Daha yeni modern ikinci nesil antihistaminikler setirizin (hidroksizinin metaboliti), loratadin ve feksofenadin'in geliştirildi. Bunlardan bazıları eski sedatif antihistaminiklerin sedatif olmayan metabolitleridir. Bunlara akrivastin, azelastin, bepotastin, bilastin, desloratadin(loratadinin aktif metaboliti), ebastin, epinastin, levosetirizin(setirizinin aktif enantiyomeri), mekitanzin, mizolastin, olopatadin ve rupatadin gibi modern ikinci nesil antihistaminler eklenmiştir. Bunlardan sadece setirizin, desloratadin, feksofenadin, levosetirizin, loratadin, rupatadin ve bilastin ile ilgili ayrıntılı çalışmalar bulunmakta.
Günümüzde modern ikinci kuşak antihistaminikler, iyi güvenlik profillerinden dolayı ürtikerin birinci basamak semptomatik tedavisi olarak düşünülmelidir.
Standrat doza yanıt vermeyen ürtikerli hastalarda doz artırımından fayda sağlanabileceği gösterilmiştir. Bilastin, setirizin, desloratadin, levosetirizin, feksofenadin ve rupatadin'in önerilen dozlarından dört kata kadar daha yüksek dozların kullanılabilceği doğrulanmıştır.
Modern ikinci nesil H1-antihistaminikler sürekli olarak gerekli en düşük dozda alınmalı, gereken klinik durumlarda bu dozun dört katına kadar yksek dozlara çıkılmalıdır. Farklı H1-antihistaminikleri aynı anda kombine etmek yerine modern ikinci nesil antihistaminiklerin dozunu dört kata kadar yükseltilmesi önerilmekte.
Antihistaminiklere dirençli hastalar için;
- Omalizumab; antihistaminlere dirençli seçilmiş hastalarda, kolinerjik, soğuk , solar ve ısı ürtikerinde, semptomatik dermografizmde ve gecikmiş basınç ürtikerinde etkili olduğu klinik çalışmalar ile gösterilmiş. Yüksek doz H1-antihistaminiklere yanıt vermeyen hastaların tedavisinde üçüncü basamak tedavi olarak omalizumab önerilmekte.
- Siklosporin A'nın modern ikinci nesil antihistaminik ile kombinasyon halinde kullanımı önerilmekte. Ancak bu ilacın yüksek yan etki sıklığı nedeni ile seçilmiş hastalarda kullanımı önerilmekte.
- Antilökotrienlerden montelukast; ürtiker tedavisinde üçüncü basamak olarak modern ikinci kuşak H1-antihistaminiklere ek tedavi olarak montelukast kulanımı önerilmekte.
Yukardaki alternatifler dışında; ikinci nesil H1-antihistaminiklere ek olarak dapson, sülfasalazin, metotreksat, interferon, plazmaferez, fototerapi ve intravenöz immünoglobulinler (IVIG) kullanılabilmekte ancak bunlar için klinik çalışamlar yetersizdir.
Kortikosteroid kullanımı; günümüzde topikal kortikosteroidler pek çok allerjik hastalıkta sıklıkla başarıyla kullanılmaktadır, ancak ürtikerde topikal steroidler yararlı değildir. Sistemik kortikosteroid uzun süreli kullanımda zorunlu yan etkiler nedeniyle dozlar iyi düzenlenmelidir. Kortikosteroidler kronik ürtiker için değil akut ürtiker tedavisi için ruhsatlandırıldığı unutulmamalıdır.
Ürtikerde tavsiye edeilen dozların dört katına kadar antihistaminikler, genel pratikte ürtikerli hastaların çoğunda semptomları kontrol altına almakla birlikte yanıt vermeyen hastalar için yukardaki alternatif tedaviler kullanılabilir. Alternatif bir tedaviye geçmeden önce tam etkililiğin sağlanması için 1-4 hafta beklenmesi önerilir. Ürtikerin şiddeti dalgalanabileceğinden, herhangi bir zamanda spontan remisyon meydana gelebileceğinden, sürekli veya alternatif ilaç tedavisinin gerekliliğinin her 3-6 ayda bir yeniden değerlendirilmesi önerilir.
Çocuklarda tedavi
Ürtiker/alerjisi olan çocukların tedavisinde birinci nesil, sedatif H1-antihistaminikler halen ilk tercih olarak kullanıyor. Bunda bu ilaçların güvenlik profili, modern ikinci nesil H1-antihistaminiklerden daha iyi bilinmeleri ve ikinci nesil H1-antihistaminiklerin 6 aydan küçük çocuklar için ruhsatlandırılmamış olması rol oynamakta. Modern ikinci nesil antihistaminikler daha düşük güvenlik profiline sahip olan birinci nesil antihistaminiklere tercih edilmekte. Bu nedenle son yıllarda bebeklerde ve çocuklarda birinci nesil antihistaminiklerin kullanımını önerilmemekte. Son çalışmalar çocuklarda da yetişkinlerde olduğu gibi birinci basamakta ikinci nesil H1-antihistaminiklerin tedavisini ve yetersiz ise doz artırımı önermekte. Bu amaçla setirizin, desloratadin, feksofenadin, levosetirizin ve loratadin gibi çocuklarda iyi araştırılmış, uzun vadeli güvenliği pediatrik popülasyonda iyi bir şekilde ortaya konulmuş ilaçlar seçilmelidir.
Hamile ve emziren kadınlar
Çocuklar ve bebekler için yukarıdaki ifade edilenler hamile ve emziren kadınlar için de geçerlidir. Diğer yandan ilk 3 ayda hamile kadınlarda herhangi bir sistemik tedavinin kullanımından genel olarak kaçınılmalıdır. Hamilelik sırasında modern ikinci kuşak antihistaminikler kullanan kadınlarda bugüne kadar gebelik ve doğum kusurlarına ilişkin herhangi bir rapor bildirilmemiştir. Ancak gebelikte en yüksek güvenlik zorunlu olduğundan, modern ikinci kuşak antihistaminiklerin kullanımına ilişkin öneri, loratadin ve setirizinin kullanımı yönünde. Modern ikinci kuşak antihistaminiklerin doz artımı hamilelikte dikkatli bir şekilde önerilebilir. Modern ikinci kuşak antihistaminiklere yanıt alınamadığında semptomlar ortaya çıktığında birinci kuşak ajanlar dikkatli bir şekilde kullanılabilir. Birinci nesil H1-antihistaminiklerin gebelikte doğumdan hemen önce kullanılması, yenidoğanda solunum depresyonuna ve diğer olumsuz etkilere neden olabilir. Gebelikte en iyi güvenlik geçmişine sahip birinci nesil H1-antihistaminikler, klorfeniramin ve difenhidramindir. Bu protokolün yetersiz kalması durumunda başlanacak ilaçların teratojenitesi ve embriyo toksisitesi açısından çok iyi değerlendirlmesi gerekmektedir. Örneğin, siklosporin, teratojenik olmasa da, hayvan modellerinde embriyotoksiktir ve insan bebeklerinde erken doğum ve düşük doğum ağırlığına neden olmaktadır.
Tüm H1-antihistaminikler düşük konsantrasyonlarda anne sütüne geçmektedir. Emzirilen bebeklerde ara sıra anne sütüyle geçen eski birinci nesil H1-antihistaminiklerden dolayı sedasyon gelişebileceğinden, ikinci nesil H1-antihistaminiklerin kullanılması tavsiye edilir




