- Gösterim: 8653
Maymun çiçeği hastalığı (eski adıyla Monkeypox, ), maymun çiçeği virüsünün () neden olduğu, çiçek hastalığına benzer belirtiler gösteren zoonoz (hayvanlardan insanlara bulaşan) bir enfeksiyon hastalığıdır. Hastalık başlangıçta Orta ve Batı Afrika bölgelerinde endemikti.
-
İsim Değişikliği: Dünya Sağlık Örgütü (), ırkçılık ve ayrımcılık kaygısıyla hastalığın ismini 23 Temmuz 2022'de "mpox" olarak değiştirdi ve salgını "uluslararası endişe verici bir halk sağlığı acil durumu" ilan etti. Ağustos 2024'te , alarm düzeyini yükseltti.
-
Virüs Sınıflandırması: , Poxviridae ailesine, Orthopoxvirus cinsine ait çift sarmallı bir virüsüdür. Aynı cinste yer alan Variola virüsü çiçek hastalığına, Cowpox virüsü sığır çiçeğine yol açar.
-
Kökeni: Adı maymun çiçeği olsa da, virüs aslında fareler ve sincaplar gibi kemirgen hayvanlardan köken almaktadır. Virüsün adı, yılında araştırma maymunlarında görülen salgınlardan gelmektedir. İnsanlarda ilk kez yılında görülmüştür.
Maymun çiçeği virüsü () için Dünya Sağlık Örgütü () tarafından Ağustos ayından itibaren iki ana varyant () tanımlanmıştır. Bu varyantlar, klinik şiddet ve bulaşıcılık açısından farklılık göstermektedir:
1. Tip I (Clade I) – Orta Afrika Soyu
-
Bölge: Tarihsel olarak Orta Afrika bölgesinde (Kongo Havzası) görülmüştür.
-
Şiddet ve Bulaşıcılık: Bu soy, tarihsel olarak daha şiddetli hastalıklara ve daha yüksek ölüm oranlarına neden olmuştur. Göreceli olarak diğer suşa göre daha bulaşıcı olduğu düşünülmüştür. Ekim ayında Demokratik Kongo Cumhuriyeti'nde rapor edilen salgınlar bu tipe aittir.
2. Tip II (Clade II) – Batı Afrika Soyu
-
Bölge: Batı Afrika bölümünde görülmektedir.
-
Şiddet ve Bulaşıcılık: Tip II suşu, genellikle daha hafif bir klinik seyre sahiptir ve ölüme daha az yol açar.
-
Alt Tipler: Tip II suşu da kendi içinde Tip ve Tip olarak ikiye ayrılmıştır. küresel salgınında baskın olan varyant 'dir.
Tip I varyantı, daha tehlikeli ve öldürücü olarak kabul edilirken; Tip II varyantı, özellikle 2022'deki küresel salgın sırasında görülen alt tipi, daha hafif bir seyir izlemiştir. 'nün Ağustos'ta alarm düzeyini yükseltmesi, özellikle daha tehlikeli olabilecek varyantların yayılımı konusundaki endişeleri yansıtmaktadır.
Klinik Seyir ve Korunma (Aşılama)
-
Hastalığın klinik bulguları, şiddeti ve ölüm oranı çiçek hastalığına oldukça benzerdir, ancak genel klinik seyir (mevcut varyantlarla) daha hafiftir ve genellikle hafta içerisinde kendini sınırlayarak iyileşmektedir.
-
Çiçek hastalığına karşı kullanılan aşılar, 'a karşı da koruma sağlamaktadır. Bu aşılamanın 'u önlemede yaklaşık %85 oranında etkili olduğu kanıtlanmıştır.
-
Aşılama Durumu: 'nün yılında çiçek hastalığının ortadan kaldırıldığını açıklamasıyla, rutin çiçek aşısı 'den beri kademeli olarak kaldırılmıştır. Bu nedenle yaşın altındaki kişiler, virüsüne karşı yeterli bağışıklıktan yoksundur.
Bulaşma Yolları
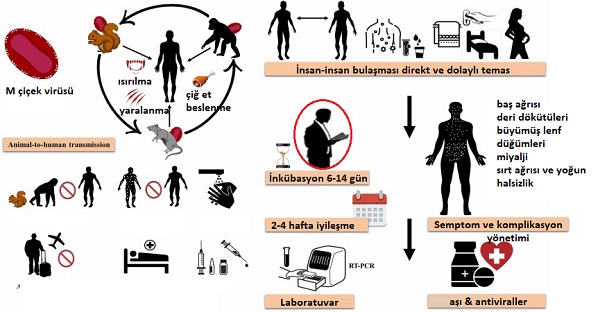
1. Hayvandan İnsana Bulaşma (Zoonotik)
Virüsün kesin rezervuarları net olmamakla birlikte; sincaplar, keseli sıçanlar, fındık fareleri gibi kemirgenler ve primatlar duyarlı hayvan türleridir. Bulaşma şunlarla meydana gelebilir:
-
Enfekte hayvanların kanı, vücut sıvıları veya deri/mukoza lezyonları ile doğrudan temas.
-
Enfekte hayvan tarafından ısırılma veya yaralanma.
-
Çiğ ve az pişmiş enfekte hayvan etlerinin veya hayvansal ürünlerin yenilmesi.
2. İnsandan İnsana Bulaşma
Hastalık, cilt döküntüleri iyileşene ve tüm kabuklar düşerek taze bir cilt tabakası oluşturana kadar bulaşıcıdır. Bulaşma yolları:
-
Enfekte kişilerle uzun süreli yakın temas (lezyonlarla temas ve cinsel temas dâhil).
-
Cilt lezyonları ile doğrudan bütünlüğü bozulmuş deri veya mukozalarla (göz, burun, ağız) temas.
-
Yakın zamanda cilt lezyonları bulaşmış nesnelerle (yatak çarşafı, havlu vb.) yakın temas.
Hastalığın Seyri
enfeksiyonunun seyri dört aşamaya ayrılabilir:
-
Kuluçka dönemi
-
Prodromal aşama (ilk belirtiler)
-
Döküntü aşaması
-
Kabuklanma aşaması
Mpox enfeksiyonunun seyri, virüsün vücuda girmesinden cilt lezyonlarının iyileşmesine kadar olan süreci kapsayan belirli aşamalara ayrılır.
Kuluçka Dönemi (İnkübasyon)
-
Süreç: Maymun çiçeği virüsü ağız, burun, yutak veya cilt hasarından vücuda girdikten sonra enfekte bölgede çoğalır, yerel lenf düğümlerine yayılır ve ardından diğer doku ve organlara yayılarak ilk vireminin (kanda virüs varlığı) oluşmasını sağlar.
-
Süre: Kuluçka dönemi çoğunlukla gündür, ancak ila gün arasında değişebilir.
-
Kısa Süre Riskleri: Bir hayvan ısırığı veya tırmalaması öyküsü olan kişilerde veya hastalıklı lezyonlar ile temas edenlerde daha kısa bir kuluçka süresi görülebilir.
Prodromal Dönem
Viremi ile deri döküntülerinin başlangıcı arasında geçen günlük dönemdir.
-
Sistemik Belirtiler: Bu dönemde şiddetli klinik bulgular görülür:
-
Ateş
-
Baş ağrısı
-
Kaşıntı
-
Büyümüş lenf düğümleri (Lenfadenopati)
-
Miyalji (kas ağrısı)
-
Boğaz ağrısı
-
Sırt ağrısı ve yoğun halsizlik gibi diğer bulgular.
-
-
Atipik Vakalar: Ancak bu semptomlar olmaksızın, belirtiler gösteren atipik vakalar da bildirilmiştir.
Ateşin Seyri
-
Ateş genellikle arasında olup, prodromal dönemin ikinci gününde zirveye ulaşır.
-
Vakaların neredeyse yarısında döküntüden sonra ateş devam eder.
-
Kötüleşme İndikatörü: Ateşin döküntüler sonrasında yüksek seyretmesi, hastanın klinik durumunun kötüleşebileceğini gösterir.
-
Önemli Not: Ateş ilk ve ana belirti olarak görülmekle birlikte, ateş olmaksızın döküntülerin görülebileceği unutulmamalıdır.
Lenfadenopati (Büyümüş Lenf Düğümleri)
-
Karakteristik Belirti: Ağrılı lenf bezi büyümesi, maymun çiçeği hastalığının karakteristik bir belirtisidir. Bu, hastalığın suçiçeği, çiçek hastalığı ve diğer bulaşıcı cilt hastalıklarından ayırt edilmesi için önemli bir işarettir.
-
Gelişim: Hastalığın 'ından fazlasında, genellikle hastalığın erken evresinde, çoğunlukla ateşten gün sonra ve bazen de döküntüden gün sonra lenfadenopati gelişebilir.
-
Özellikler: Büyümüş lenf düğümleri 'ye kadar$)$ serttir ve hassasiyet ile ağrı eşlik eder.
-
Yerleşim: Genellikle boyun, kasık, kulak arkası, çene altı ve koltuk altındaki lenf düğümlerinde görülür.
-
Anlamı: Lenfadenopatinin varlığı, bağışıklık sisteminin enfeksiyona karşı bir tepkisi ve bağışıklık kazanması olarak tanımlanır.
Mpox Hastalığında Deri Döküntü Dönemi
Deri döküntüsü, genellikle ateş başladıktan 1-3 gün sonra ortaya çıkar, ancak ateşle aynı anda veya daha geç de başlayabilir. Bu dönem, virüsün dışarıya atılmaya başladığı ve hastalığın en belirgin klinik bulgularının ortaya çıktığı evredir.
Döküntülerin Yerleşimi
Cilt lezyonları, vücudun birçok yerinde görülebilir. En yaygın etkilenen bölgeler şunlardır:
-
Yüz ()
-
Gövde (), Kollar (), Bacaklar ()
-
Kafa derisi ()
-
Avuç içi () ve Ayak tabanları ()
-
Genital organlar ()
-
Ağız () ve Gözler ()
Son salgınlarda, özellikle genital organların etrafında veya anüs çevresinde cilt lezyonları daha sık bildirilmiştir. Nadiren, tek bir deri lezyonu veya yalnızca oral döküntüleri olan atipik vakalar da görülmüştür.
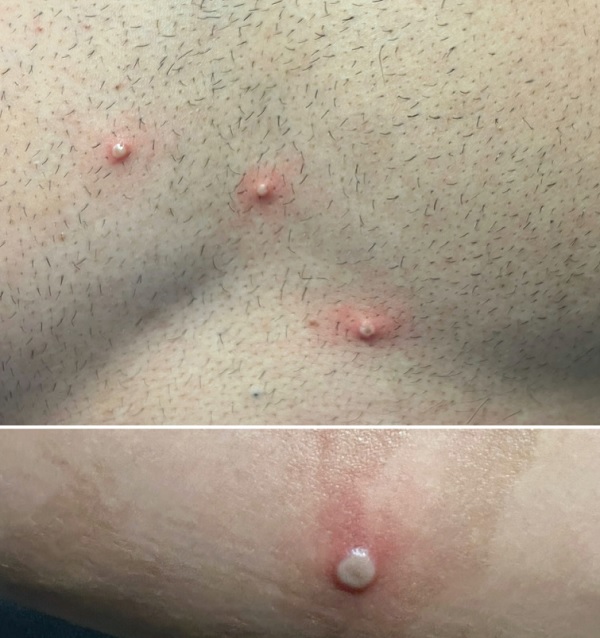
Lezyonların Gelişimi (Evreleri)
Mpox döküntüleri, yavaş ve sıralı bir gelişim gösterir ve aynı bölgedeki lezyonlar genellikle aynı gelişim evresinde görülür. Bu durum, hastalığın suçiçeği gibi lezyonların farklı evrelerde bir arada görüldüğü hastalıklardan ayırt edilmesinde önemlidir.
-
Makül (Kırmızı Plaklar): Döküntü 2–5 mm'lik kırmızı plaklar ile başlar.
-
Papül: Plaklar daha sonra deriden kabarık papüllere dönüşür.
-
Vezikül: Papüllerin içi şeffaf sıvıyla dolu veziküllere dönüşür.
-
Püstül: Veziküller, içi sarımsı sıvıyla dolu püstüllere dönüşür.
Bu veziküller ve püstüller başlangıca göre büyüyerek 'ye ulaşabilir. Bu lezyonların ortası çökük (göbekli/umbilike) bir görünüme sahiptir ve hastalığa belirgin kaşıntı ve ağrı eşlik edebilir.
Süre ve Şiddet
-
Süre: Her aşama genellikle gün sürerken, püstüler aşama gün kadar daha uzun sürmektedir.
-
Sayısı: Lezyon sayısı birkaç adet ile binlerce arasında değişebilir.
-
Ciddi Vakalar: Şiddetli vakalarda, lezyonlar büyük bölümlerde birleşerek gruplar oluşturabilir.
Virüsün neden olduğu vücut döküntülerine dokunmak, bu döküntülerin bulaştığı giysi, çarşaf, havlu ve benzeri eşyaları kullanmak ve vücut sıvılarıyla temas etmek, hastalığında en önemli bulaşma nedenleri arasında yer almaktadır.
Mpox Hastalığında Kabuklanma Dönemi ve Bulaşıcılık
Kabuklanma Dönemi (İyileşme)
Mpox enfeksiyonunun son aşaması olan kabuklanma dönemi, deri döküntülerinin (vezikül-püstüllerin) bir süre sonra kabuklanması ve bu kabukların dökülmesiyle karakterizedir.
-
Süre: Hastalığın başlangıcından kabuğun tamamen dökülmesine kadar yaklaşık hafta geçer, ancak bazı olgularda bu süre haftaya kadar uzayabilir.
-
İyileşme Sonrası Görünüm: Kabuklar düştükten sonra ciltte kızarıklık ve deri pigmentasyon düzensizlikleri kalır.
-
Yara İzi: Olguların yarısından fazlasında bu alanlarda izler (skarlar) kalmaktadır ve yara izleri birkaç yıl sürebilir.
Bulaşıcılık Süresi
Bulaşıcılık, cilt lezyonlarının seyrine göre belirlenir:
-
Genellikle, döküntüler enfeksiyon döneminin başlangıcını işaret eder ve tüm kabuklar düşene kadar bulaşıcılık riski bulunmaktadır.
-
Ancak Hastalık Kontrol ve Önleme Merkezleri (), prodromal dönemlerin (ateş ve lenf bezlerinin şişmesi gibi ilk belirtilerin görüldüğü dönem) de bulaşıcı olabileceğini belirtmektedir.
Bulaşıcılık riskinin ortadan kalkması için, tüm kabukların düşerek altında taze, yeni bir cilt tabakasının oluştuğundan emin olmak önemlidir.
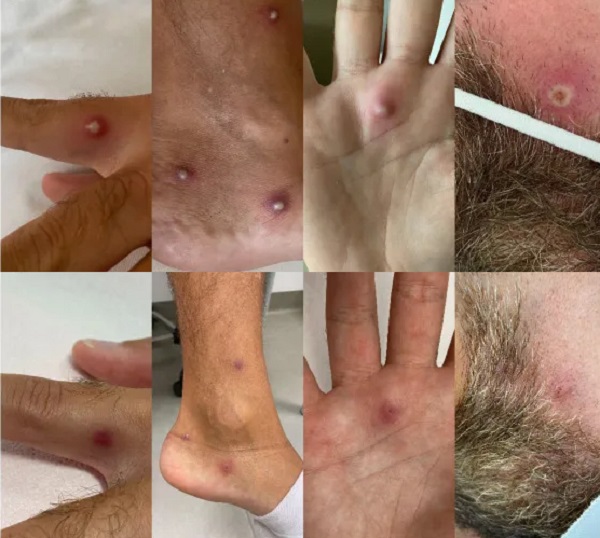
Yukarıda tanımlanan klasik klinik bulguların dışında, özellikle cinsel temas sonrası bulaşmalarda, atipik maymun çiçeği hastalığı bulguları görülmektedir.
Cinsel ilişki teması sonrası bulaşmalarda, klasik seyre göre bazı farklılıklar gözlemlenir:
-
Kuluçka dönemi daha kısadır.
-
Prodromal semptomlar (ateş ve baş ağrısı gibi) hafif seyreder veya hiç görülmez.
-
Genital veya oral lokal döküntüler ilk semptomdur.
-
Döküntülerin sayısı azdır (genellikle 20'den azdır). Döküntü dönemi boyunca lezyonlar vücuda yayılabilir.
-
Lenfadenopati ( hastada görülür) olsa da, genellikle yaygın lenf nodu büyümesi gözlenmez.
Anal ve oral cinsel ilişki sonrası hastalarda, enfeksiyonun giriş bölgesine ait spesifik semptomlar ön plana çıkmaktadır:
-
Anal/Rektal Bölge: Rektal ağrı, şiddetli rektal tenesmus (sürekli dışkılama ihtiyacı) ve anal pürülan akıntı (iltihaplı akıntı).
-
Oral/Faringeal Bölge: Boğaz ağrısı, yutma güçlüğü ve şişmiş bademcikler.
Yapılan çalışmalar, cinsel temas bölgelerindeki cilt lezyonlarının varlığının, 'un cinsel yolla bulaşma olasılığını güçlü bir şekilde gösterdiğini ortaya koymaktadır.
Mpox (Maymun Çiçeği) Hastalığında Ciddi Komplikasyonlar ve Yüksek Risk Grupları
Mpox hastalığı, klasik döküntü bulgularının ötesinde, özellikle yüksek risk gruplarında yaşamı tehdit eden ciddi yan etkiler ve komplikasyonlara yol açabilir.
Ciddi Yan Etkiler ve Komplikasyonlar
Mpox'ta görülen ve kliniği kötüleştirebilen önemli komplikasyonlar şunlardır:
-
Sekonder Cilt Enfeksiyonu: Hastalığın en yaygın komplikasyonudur . Yaygın cilt hasarı, ikincil bakteriyel enfeksiyona neden olabilir ve bu durum geniş bir cilt izi ile sonuçlanır.
-
Solunum Sistemi: Zatürre , orofaringeal enfeksiyonun neden olduğu bronkopnömoni ve akciğer sıkıntısı (genellikle hastalığın ileri evrelerinde ortaya çıkar).
-
Oftalmolojik Komplikasyonlar: Göz ve göz çevresi tutulumu, kornea ülserlerine, konjonktivite ve blefarite ve hatta kalıcı görme kaybına yol açabilir .
-
Sistemik ve Organ Tutulumu: Ensefalit, akut böbrek hasarı, miyokardit, hepatomegali ve skrotum ödemi gibi ciddi komplikasyonlar görülebilir.
-
Dehidratasyon: Enfeksiyonun ikinci haftasında gelişebilen şiddetli kusma veya ishal, ciddi su kaybı (dehidratasyona) yol açabilir.
-
Sepsis/Septisemi: Cilt lezyonlarının sayısı 'den fazla olduğunda septisemi veya sepsis meydana gelebilir ve bu durum hastaların ölümüne neden olabilir.
Ağrı Yönetimi ve Hastaneye Yatış
Mpox döküntüleri ciddi ağrıya neden olabilir. Özellikle atipik kliniklerde görülen genital-oral tutulum ve bunun yol açtığı ağrı, hastaneye yatışın yaygın bir nedenidir.
Yüksek Risk Grupları
Mpox, genel yetişkin popülasyonuna kıyasla belirli gruplarda daha şiddetli komplikasyonlara ve daha yüksek ölüm oranına eğilimlidir:
1. Çocuklar
-
Afrika'daki erken salgınlarda çocuklar daha yüksek risk grubuydu ve ölüm oranları ile arasında değişiyordu. Bu çocuklarda septisemi, şiddetli dehidratasyon, körlük, zatürre ve ensefalit gibi ciddi komplikasyonlar daha sık görülmüştür.
-
Son salgınlarda ortalama yaş yükselse de, yetişkin vakalardaki artışla birlikte çocuklar, aile ve okul gibi ortamlarda virüse maruz kalmaya devam edecektir.
-
Yenidoğanlar, anneleriyle doğum öncesi veya doğum sırasındaki temas sırasında virüsle enfekte olabilirler.
2. Hamile Kadınlar
-
Gebelik sırasında bağışıklık sisteminin fizyolojik olarak azalması, gebe kadınları 'a karşı duyarlı hale getirir.
-
Erken gebelikte düşük riskinin olduğu tahmin edilmektedir.
-
Viremi sırasında vücuttaki virüs yükünde keskin bir artış, plasentada inflamatuar sitokinlerin salınmasına ve hücre hasarına neden olabilir.
3. İmmün Yetmezliği Olan Kişiler
-
enfeksiyonlu hastalar, organ nakli alıcıları, kanser hastaları ve genetik temelli immün yetmezliği olanlar bu gruptadır.
-
HIV ile Birliktelik: Bu hastalarda cilt lezyonlarının çapı 'den fazla ve sayısı 'den fazla olabilir. Hemen hemen tüm lezyonlar genital ve perianal yerleşimlidir.
-
Bu hastalarda bakteriyel süperenfeksiyon oranı daha yüksektir ve hastanede kalış süresi uzundur (iki haftadan fazla).
-
Ciddi komplikasyon olasılığı ve ölüm oranı sıradan hastalarından daha fazladır.
-
hastalarının aşı sonrası komplikasyonları net olmadığından, bu kişilerin aşılamanın komplikasyonları ve enfeksiyonu hakkında daha yoğun bilgilendirilmesi gerekmektedir.
-
Ayırıcı Tanı
Mpox hastalığının semptomları ve belirtileri spesifik olmadığından, teşhiste ayırıcı tanı büyük önem taşır. Dünya Sağlık Örgütü (), mpox'tan ayırt edilmesi gereken hastalıkları şöyle sıralar:
-
Çiçek hastalığı (Variola)
-
Suçiçeği (Varisella)
-
Kızamık
-
Uyuz ve benzeri cilt hastalıkları
-
İlaç döküntüsü
-
Cinsel yolla bulaşan hastalıklar (özellikle frengi ve herpes)
Ayırt edilmesi zor vakalarda, kesin tanının konulması için laboratuvar testleriyle destek sağlanmalıdır. Özellikle şüpheli vakalarda suçiçeği (VZV) için serolojik testler yapılarak ayırıcı tanı mutlaka yapılmalıdır.
Mpox Laboratuvar Tanısı
Mpox için en uygun tanı yöntemi, döküntülerden alınan örneklerde yapılan çalışmalardır.
Örnekleme ve Saklama
-
Örnek Kaynakları: Cilt lezyonlarından swab örnekleri ve kuru kabuklar alınır.
-
Birinci Seçenek: Deri biyopsisi mümkün olduğunda birinci seçenek olmalıdır.
-
Saklama ve Nakil: Örnekler ile 'de saklanmalı ve bulaşma riski taşıdığından nakli sırasında maksimum özen gösterilmelidir.
-
Türkiye'de Referans Laboratuvar: Örnekler, ülkemizde Halk Sağlığı Genel Müdürlüğü Mikrobiyoloji Referans Laboratuvarları ve Biyolojik Ürünler Dairesi Başkanlığı Ulusal Viroloji Laboratuvarı'na gönderilmektedir.
Tercih Edilen Tanı Yöntemi
-
Polimeraz Zincir Reaksiyonu (): Doğruluğu ve duyarlılığı göz önüne alındığında tercih edilen laboratuvar testidir. Bu örneklerde çalışması ile tanı kesinleştirilir.
Diğer Tanısal Testler ve Sınırlamalar
Diğer tanısal testler arasında virüs izolasyonu (memeli hücre kültürlerinde), elektron mikroskobu, ve immünofloresan antikor testi bulunmaktadır ( tarafından ve testi geliştirilmiştir).
Ancak, seroloji ve antijen saptama yöntemlerinin kullanımı konusunda önemli sınırlamalar vardır:
-
Çapraz Reaktivite: Orthopoxvirüsler serolojik olarak çapraz reaktif olduklarından, antijen ve antikor saptama yöntemleri mpox'a özgü doğrulama sağlamaz (yani çiçek hastalığı, sığır çiçeği vb. ile karışabilir).
-
Öneri: Bu nedenle, kaynakların sınırlı olduğu durumlarda tanı veya vaka incelemesi için seroloji ve antijen saptama yöntemleri önerilmez.
-
Aşı Etkisi: Çiçek hastalığı eradikasyonu öncesinde aşılanmış olanlarda (40 yaş üstü bireyler) aşı yanıtı nedeniyle seroloji çalışması önerilmez.
Mpox (Maymun Çiçeği) Hastalığı: Tedavi ve İzolasyon Yaklaşımları
İzolasyon ve Enfeksiyon Kontrolü
-
İzolasyon Süresi: İzolasyon süresi, cilt lezyonunun çıktığı ilk günü takip eden 21 gün boyunca devam eder.
-
Enfeksiyon Önlemleri: Kesin vaka ile karşılaşılması durumunda, standart enfeksiyon kontrol önlemleri tam olarak uygulanmalı, el yıkamaya maksimum özen gösterilmeli ve vücut sıvıları ile temas ve yakın temas kuralları dikkatle uygulanmalıdır.
-
Takip Yeri: Ağır vakalar, şartların uygun olduğu hastanede yatırılarak tedavi edilmeli ve takip edilmelidir. Hastanede yatışının gerekmediği durumlarda ise hasta, evde günlük kontroller ile izole edilmelidir.
Tedavi Yaklaşımı
Tedavi, semptomların desteklenmesi, komplikasyonların yönetilmesi ve uzun vadeli sekellerin önlenmesini içerir.
1. Destekleyici Bakım
-
Maymun çiçeği hastalığı için semptomları hafifletmek, komplikasyonları yönetmek ve uzun vadeli sekelleri önlemek amacıyla klinik bakım ve destekleyici tedavi verilmelidir.
-
Sekonder bakteriyel enfeksiyonlar, etkene özgü ve uygun şekilde tedavi edilmelidir.
2. Antiviral Ajanlar
Tedavide, çiçek hastalığında kullanılan ve mpox'ta etkili olabileceği belirtilen antiviral ajanlar tercih edilmektedir. Bu ilaçlar, genellikle ciddi hastalık kliniği riski olan veya yaşamı tehdit eden komplikasyonlar gelişen hastalarda kullanılır:
-
Tekovirimat: DNA polimeraz inhibitörü olarak etki eder.
-
Brinsidofovir: Hücre içi viral salınım inhibitörü olarak etki eder.
-
Sidofovir: Viral DNA polimeraz inhibitörü (sitomegalovirüs için de kullanılır).
Antivirallerin Tercih Edildiği Risk Grupları:
-
Hastalığın yaşamı tehdit eden komplikasyonlarında.
-
Ciddi hastalık klinik seyir riski olan 8 yaş altındaki çocuklarda.
-
Hamile veya emziren kadınlarda.
-
Bağışıklığı zayıf kişilerde (immün yetmezliği olanlar).
-
Göz ve anogenital mukozal tutulum olan hastalarda.
3. İntravenöz Aşı İmmün Globulini ()
'ün tedavisindeki rolü sınırlıdır. Ancak:
-
Şiddetli hastalığı olan hastalarda önerilebilir.
-
virüsüne maruz kalan bağışıklık yetersizliği olanlarda ve aşının kontrendike olduğu durumlarda kullanılabilir.
Mpox (Maymun Çiçeği) Hastalığına Karşı Aşılama
Mpox hastalığına karşı, çiçek aşısı kullanılarak çapraz bağışıklık sağlanabilmektedir. Aşı, hem virüs ile temas öncesi (önleyici) hem de maruziyet sonrası koruyucu amaçlı kullanılabilir.
Lisanslı Aşı ve Uygulama
-
JYNNEOS Aşısı: Amerika Birleşik Devletleri Gıda ve İlaç İdaresi () tarafından çiçek hastalığı ve 'a karşı lisanslanan bir aşıdır. Bu aşı, canlı zayıflatılmış bir aşıdır.
-
Dozaj ve Uygulama: 4 hafta arayla iki doz şeklinde, deri altına aşılama yapılmaktadır.
Koruyuculuk ve Zamanlama
-
Maruziyet Sonrası Koruma: Maymun çiçeği virüsüne maruz kaldıktan sonraki 4 gün içinde uygulanır ise hastalığın başlamasını önleyebildiği ileri sürülmektedir.
-
Yüksek Riskli Durumlar: Yüksek riskli durumlarda 14 günden sonra da aşının uygulanabileceği düşünülmektedir.
Mevcut Durum: Şu anda ülkemizde aşı mevcut değildir.

