- Gösterim: 24778
Atopik dermatit-AD(atopik egzema); kronik, tekrarlayıcı kaşıntı ve egzama atakları ile seyreden bir deri hastalığı. Sosyal-ekonomik gelişmişlik ile dünyada artış göstermekte. AD "atopik yapı" olarak tanımlanan yatkınlığı olan kişilerde daha fazla görülmekte( atopik yapı; sindirim ve solunum sistemi ile deride alerji/antijelere karşı aşırı duyarlanma sonucu gelişen klinik bulgular ve/veya immünoglobülin E (IgE) antikorlarının aşırı üretimine eğilim olarak tanımlanır). AD en sık 3-6 ay arasında bebeklik döneminde başlar. Hastaların çoğu ergenlik döneminde iyileşirken, %10-30’luk bir hasta grubunda iyileşme görülmez ve erişkin dönemdede devam etmekte. Son yıllarda çocukluk dönemi belirtileri vermeden erişkin dönemde başlayan AD hastalarını daha fazla görmekteyiz.
AD hastalığın oluşumundan iç içe geçmiş ve birbirini olumsuz yönde etkileyen birçok mekanizmalardan bahsedilmekte; deri yapısı ve fonksiyonlarında bozukluklar, genetik yatkınlık, çevresel etkenler, deride yüksek enflamasyona neden olan immün sistemin fonksiyon bozuklukları gibi. Çevresel alerjen ve duyarlandıcı kimyasallara karşı derinin bariyerinin fonksiyonunun bozulması, alerjen/antijen duyarılığı yüksek vücut yapısı alerjik reaksiyonların çok daha yüksek oranlarında gelişmesi anlamına gelmekte. AD’de gelişen alerjen duyarlılık "atopik yürüyüş" olarak adlandırılmakta. Alerjik duyarlanma süreci erken çocukluk döneminde besin alerjileri şeklinde ortaya çıkmakta. İlerleyen yaşlarda zamanla besin alerjilerinin bazıları kaybolup, bazıları ömür boyu sürerken yeni besin alerjileri ortaya çıkabilmekte. Geç çocukluk ve erişkin dönemde ise polen ilişkili besin alerjileri ortaya çıkabilmekte.
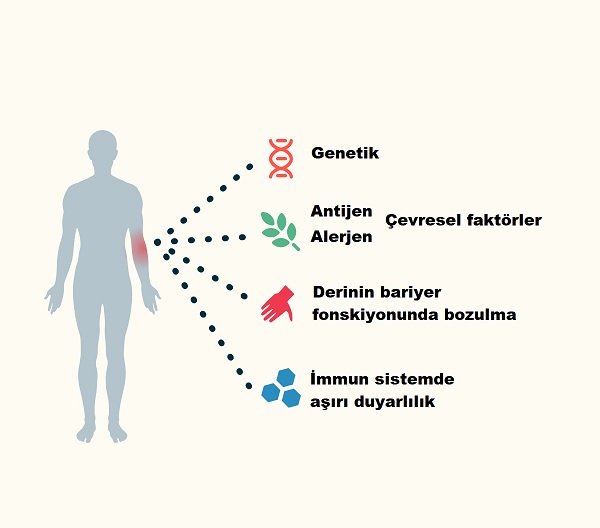
Besin alerjileri konusuna başlamadan önce bazı tanımlamalar;
Besin; insan tüketimine yönelik olarak işlenmiş, yarı işlenmiş ya da çiğ olan herhangi bir maddedir. Besinler içecekleri, sakız, şekerleme, gıda katkı maddeleri ve diyet takviyelerinide içermekte. Ancak yutulan ilaçlar, diş macunu, tütün ürünleri ve kozmetikler (dudak bakım ürünleri gibi) besinlere dahil değildir.
Besin reaksiyonları; besinlerle çok sayıda istenmeyen reaksiyon tanımlanmıştır. Bunlardan çoğu hasta tarafından besin alerjisi olarak algılansa da aslında çoğu besinlerle ortaya çıkan diğer reaksiyonlardır. besinlerin ya da besinlerle alınabilecek başka etkenlerin, toksik(besin zehirlenmesi), immünolojik ya da immünolojik olmayan mekanizmalarla oluşturabileceği her türlü anormal reaksiyon, besin reaksiyonları olarak kabul edilir.

Besin toleransı; besinlere karşı besin reaksiyonlarının gelişmemesidir. Tolerans besinlere karşı normal fizyolojik bir cevaptır. Toleransın kırılması besin allerjenlerine karşı duyarlanmayla sonuçlanır. Bu fizyolojik süreç temel iki mekanizmayla yönetilir: Parçalanmamış allerjenlerin sindirim sisteminden emilimlerinin önlenmesi, emilen antijenlere karşı gelişen immün yanıtın sınırlanmas, atijen spesifik hücresel ya da humoral immün yanıtın baskılanmasıdır. Barsaklarda mikroorganizmaların çeşitliliği ve büyük miktarda probiyotik kullanımı IgA ve IL 10 üretiminde artışa neden olarak immün tolerans gelişiminde önemli rol oynar. Sezeryan doğumlar basak florasında değişime neden olarak besin allerjisi gelişme ihtimalini arttırır. Anne sütüyle besleme barsak geçirgenliğini azaltır, probiyotiklerin barsak florasında üremesini arttırır, IgA miktarını artırır, barsak hücre gelişmini destekler. Tolerans sistemi kusursuz olmakla birlikte çocukların %4-6 sında, erişkinlerin %2’sinde allerji yada intolerans ortaya çıkmakta.
Besin intoleransı; besinin alınması sonrası metabolik, toksik, farmakolojik ya da tanımlanamamış mekanizmalar ile gelişen immünolojik olmayan reaksiyonlardır. Besinin sindirilmesinde ya da metabolize edilmesinde yaşanan zorluklardır.Şikayetlerin ortaya çıkması ve yoğunluğu tüketilen gıdanın miktarı ile ilişkilidir. Örneğin bir iki çileği rahat tüketebilen kişi bir kase çilek yediği zaman ağız çevresinde kırmızı döküntüler ve irritasyon oluşabilir. Çilek türü meyveler içinde fazla miktarda histamin benzeri aminler yada histamin salınımına neden olan bileşikler blunmakta. Çikolata , domates ve muz gibi yoğun miktarda biyojenik amin içeren gıdalar da benzer intoleransa yol açabilir. Besin intoleransına örnek durumlar
- Laktaz eksikliği (Laktoz intoleransı ): Laktoz içeren gıda tüketimi ile gaz, şişkinlik, diyare, geyirti ,karın krampları oluşması
- Fruktoz malabsorbsiyonu; meyve ya da meyve şekeri tüketimi ile şişkinlik,geyirti, diyare oluşması
- Aldehid dehidrojenaz eksikliği: Alkol tüketimi ile flushing oluşması özellikle Asya ırklarında belirgin
- Glukoz fosfat dehidrojenaz eksikliği; erkeklerde sık görülmekte, baklagiller, kırmızı şarap, mercimek, yabanmersini, soya, tonik, nitrofurantoin , dapsone gibi ilaçların kullanımı sonrası hemoliz ortaya çıkması
- Kısa zincirli fermente edilebilir karbonhidrat intoleransı; fermente edilebilir oligosakkarit ,disakkarit , momosakkarit ve polyolleri içeren gıda tüketimi sonrası geyirti , karın ağrısı, gaz, diyare gelişmesi
- Migren tipi baş ağarısı: yüksek oranda biyojenik amin içeren gıda tüketimi ile bazı kişilerde ortaya çıkar. Biyojenik aminler pişmiş, bayat ya da bozulmuş olan gıdalarda daha fazla artar.
- Mast hücre aktivasyonu: IgE aracılı olmayan bir reaksiyon. Alkol, baharat ya da bayat gıda tüketimi tetikleyebilir. Flushing , kaşıntı, ürtiker, diyare , karın krampları ortaya çıkar.
- Sülfit duyarlılığı: Sülfit içerikli gıdaların tüketimi ile astım atakları ortaya çıkar. Gerçek bir alerjik reaksiyon nadirdir genellikle intolerans olarak açıklanır
Besin allerjisi; temel olay yenilen besinlere karşı toleransın klinikve immünolojik olarak kırılmasıdır. Besin allerjisinin temelinde çevre gen ilişkisi yatar. Besin yapılarına özellikle de protein içeriğine karşı aşırı duyarlılık sonucu oluşan anormal immün reaksiyondur. Bu duyarlanma alerjen/antijenin ağız, sindirim sistemi ile temasının dışında deri ve nadiren solunum yolu ile(polen besin sendromu) oluşmakta. Alerjik gıdanın çok az bir miktarının alınmasıyla bile reaksiyon gelişebilmekte ve anafilaksi gibi hayatı tehdit edebilecek farklı bulgular ortaya çıkabilmektedir.
Besin alerjenleri; alerjene özgü bağışıklık hücreleri tarafından tanınan ve spesifik immun reaksiyonlarla karakteristik semptomlara neden olan besin veya besin içindeki tüm maddeler (genellikle protein, ancak bazen de kimyasal hapten) besin alerjenleri olarak tanımlanır. Bazı alerjenler (en sık meyve ve sebze) ilk kez çiğ olarak yenildiğinde dahi alerjik reaksiyonlara neden olabilir. Çoğu besin alerjenleri pişmiş, mide ve bağırsaklarda sindirim sürecinden geçirmiş olsa bile yine de reaksiyonlara neden olabilir.
Besin alerjilerinde çapraz reaksiyonlar; bu fenomen sadece orijinal alerjen ile değil aynı zamanda benzer bir alerjen ilede reaksiyonun oluşabilmesi olarak tanımlanır. Huş ağacı poleni, profilinler, lateks ve lipid transfer proteini gibi alerjenlerle gelişen bazı gıdalara karşı çapraz reaksiyonlar oluşabilir.
Atopik yürüyüş; alerjenlere karşı tolerans ve intoleransın erken çocukluk dönemiden başlayarak devam ettiği görülmekte. Bu süreç "atopik yürüyüş" olarak tanımlanmakta. Atopik yürüyüşte alerjik duyarlanma sürecinin erken çocukluk döneminde besin alerjisi şeklinde ortaya çıktığı düşünülmekte. Tavuk yumurtası, inek sütü, buğday, soya ve fıstık bebeklik döneminde en sık suçlanan besinler olup; ilerleyen dönemde balık, kabuklu deniz ürünleri ve kabuklu çerezler; geç çocukluk, adölesan ve erişkin dönemde ise polen ilişkili besin alerjileri (örneğin; huş ağacı poleni alerjisi olanlarda elma, kereviz, havuç ve fındık ile ağız içinde kaşıntı gelişmesi) gelişmekte. Atopik yürüyüşte zamanla bazı alerjenlere karşı tolerans/intolerans gelişebilir. Örneğin; yumurta ve inek sütü alerjisi zamanla kaybolurken-tolerans yer fıstığı ve kabuklu deniz ürünleri alerjisi yaşam boyu sürebilir. Bu nedenle her hastanın alerjik değerlendirilmesi dönemsel değerlendirilmesi gerekmektedir.
Besin alerjisinin görülme sıklığı tam olarak bilinmemekle birlikte giderek artan bir sorun. Bunda besin alerji çalışmalarda sadece yaygın alerjen besinler ile çalışılması, sayıları 170 in üzerinde olan besinlerin bu çalışma ve alerji testlerine dahil edilmemesi, her yıl yeni alerjen besinlerin ve gıda katkı maddelerinin eklenmesi ve maalesef besin alerjisi çalışmalar arasındaki tutarsızlıklar rol oynamakta.
Dünya gıda alerji verileri fıstık, süt, yumurta, balık, kabuklu deniz ürünleri gibi 5 gıdaya karşı en yüksek duyarlılıkları göstermekte.
Genel olarak besin alerjileri yeni doğan ve çocukluk döneminde erişkine oranla daha sık görülmekte. Erişkinlerdeki besin allerjisi çocuklukta başlayıp erişkin yaşta devam edebileceği gibi, doğrudan erişkin yaşta da ortaya çıkabilir. Bebeklik ve çocukluk döneminde ortaya çıkan besin allerjisi zamanla kaybolabilirken, erişkin dönemde ortaya çıkan besin allerjisi süreğendir. Veriler çocuklarda ve yetişkinlerde besin alerjisi görülme sıklığını sırasıyla %12 ve %13 olarak belirtmekte.
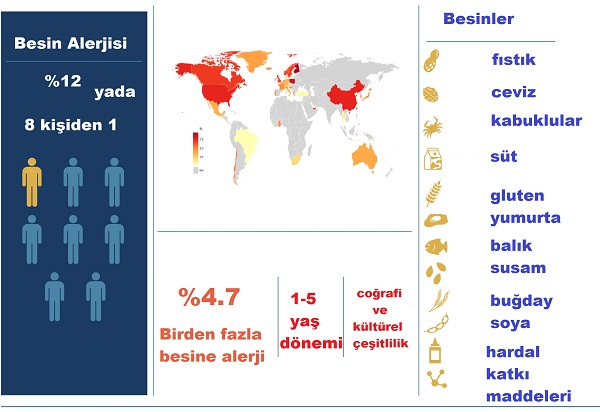
Besin alerjileri arasında 0-3 yaş grubunda en sık olarak inek sütü, yumurta beyazı, soya alerjisi görülmektedir. Yaşın artması ile birlikte fıstık ve fındık gibi kuru yemişler, polen besin sendromuna neden olan sebze ve meyveler, balık ve kabuklu deniz ürünleri gibi besinler en sık sorumlu besinler arasında yer almakta. Ancak coğrafi-kültürel faktörlere ve beslenme alışkanlıklarına bağlı olarak bazı besin alerjilerine daha fazla rastlanmakta. Fransa’da hardal alerjisi, Singapur’da kuş yuvası çorbası alerjisi, Hong Kong’ ta arı sütü alerjisi, İsrail’de susam en sık reaksiyon gözlenen besin olarak bildirilmiştir. Ülkemizde susam alerjisi gözden kaçırılmamalı. Ülkemizde Doğu Karadeniz bölgesinde 6-9 yaş arasındaki çocuklarda yapılan çalışmada en sık alerjenik gıda olarak sırasıyla; kırmızı et, inek sütü, kakao, tavuk yumurtası ve kivi bildirilmiştir. Hacettepe Üniversitesi tarafından yürütülen bir çalışmada 1 yaş altı çocuklarda en sık inek sütü ve yumurta alerjisi, bir yaş ve daha büyük çocuklarda fındık, fıstık, ceviz, et, ve balık alerjisi tespit edilmiştir. Çoklu besin alerjileri görülmekte bunun görülme sıklığı ise %4,7 olarak saptanmış ve birden fazla besine karşı duyarlılık en sık 1-5 yaş arası grupta görülmüştür.
Besin alerjisinin gelişimi
Sindirim sistemi iç yüzeyini kaplayan mukozal sistemin potansiyel zararlı patojenler, faydalı bakteriler ve zaralı besin alerjenlerini ayıran vücudun hemostazını koruyan hassas bir dengesi mevcuttur. İnsan beslenme sürecinin evrimsel dinamiği gıdalara karşı yüksek tolerans üzerine kuruludur ve bu "orakl tolerans olarak tanımlanmak". Besinlerdeki antijenik yapılar sindirim sistemde fizyolojik-mekanik-immünolojik engellerle karşılaşır.
- Fizyolojik engeller; alerjenin sindirim enzimleri tarafından yıkılması ve bağırsak hareketleri ile atılması
- Mekanik engeller; mukozal hücreler ve bunların üzerini örten mukus yapısı,bağırsak hareketleri
- İmmunolojik engeller; mukusta bulunan antijene spesifik IgA nın varlığı, sindirtim sistemi dokularında bulunan antijenlere özgü IgA ve IgG, makrofajlar ve retiküloendotelyal sistem (RES), alternatif kompleman yolları, defensin ve kathelisidin gibi antimikrobiyal peptidler
Barsak mukozasında, lokal immun sistem ile etkileşen besin antijenleri, sınırlı oranda dolaşıma geçer ve herhangi bir tepkime oluşturmadan vücudun farklı bölgelerine taşınır, bunlara karşı genel bir tolerans gelişir. Sindirim sisteminin alerjen toleransı derinin alerjen toleransın daha yüksektir. Alerjenin alınma doz tolerans için farklı mekanizmaları kullanır. Örneğin yüksek doz alerjen immün sistemde T hücrelerinin azalması ile sağlanır iken düşük doz alerjen T hücrelerinin aktivasyon mekanizmalarını kullanmakta. Bu mekanizmaların işleyişinde bozulma ya da yeterince olgunlaşmaması ve genetik faktörler varlığında besin proteinlerine duyarlanma-intolerans ve besin alerjisi riski artmakta. .
Sindirim sisteminin bu özelliklei anne rahminde başlayıp, doğumdan sonra genetik ve çevresel etkenlerle düzenlenmekte sürekli gelişmekte. Barsak immun sisteminin, mukozal bariyer fonksiyonunun ve salgısal IgA savunma sisteminin tamamen olgunlaşması için, yeterli miktarda bakteri ve besin allerjeni ile karşılaşılması gereklidir. Buna "hijyen hipotezi " denir.
Besin alerjileri IgE aracılı(gıda alerjilierinin çoğunda olduğu gibi), IgE aracılı olmayan (T hücre aracılı) ve hem IgE hem de IgE aracılı olan miks besin alerjisi şeklinde gelişebilir.
IgE aracılı gelişen reaksiyonların dokularda gelişim süreci 3 fazda gerçekleşir.
- Duyarlanma fazı: Dokularda(deri ve sindirim ve solunum mukozasında) makrofajlar, dendritik hücreler gibi antijen sunan hücreler alerjen proteini-antijeni alıp işleyerek Th-CD4+ T hücrelerine sunduğu, takiben IL-4 ve IL-13 gibi sitokinlerin etkisi altında bu hücrelerin TH2 lenfositlere döndüğü ve bunların etkisi ile B hücrelerin antijene karşı özgül IgE üreten plazma hücrelerinin oluştuğu fazdır.
- Effektör faz: antijen ile doku tekrar karşılaştığında bu faz çalışmakta. Erken-akut geç reaksiyonlar gelişmekte. Akut reaksiyonlarda; saniyeler ve dakikalar içinde dokuda bazofillerden ve mast hücrelerinden salınan histamin, lökotrienler, sitokinler, prostaglandinler, serotonin gibi mediatörlerle dokuda(deri, solunum ve sidirim sistemlerinde) reaksiyon görülür. Duyarlanma sonrası deri ve mukoza hücre zarlarının dış yüzünde bulunan düşük IgE affiniteli reseptör olan CD23 salınımında artış olduğu gösterilmiştir. Bu da allerjenlerin hücrelerden hızlı geçişine neden olur(erken reaksiyonlarda önemli).Geç reaksiyonlarda; 2-24 saate bazofil, eozinofil, lenfosit (TH2) oluşan hücre gurubu dokulara girmekte.
- Kronik faz: efektör fazda ortaya çıkan geç reaksiyonların tekrarlaması ile geliştiği düşünülmekte. Bu fazda dokuda TH2 ve TH1 lenfositlerin ve sitokinlerinin birlikte yer aldığı gösterilmiştir. Bu patolojiler dokuda damarsal geçirgenlikte artış, duysal sinirlerin uyarılması ve organların fonksiyonunda bozulmalara neden olmakta.
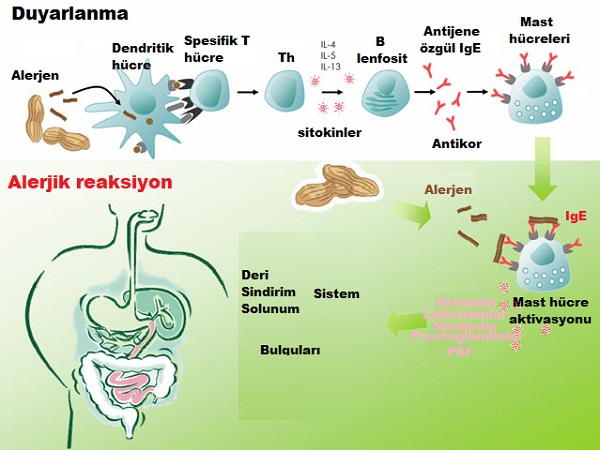
IgE aracılı olmayan besin allerjisinde ise, besin proteinleri ile akciğer ve deride TH2 aktivasyonu, barsakta TH1 ve TH2 artmış yanıtı vardır. Ayrıca bu reaksiyonlarda mast ve eozinofil hücrelerin aktivasyonu önemlidir. Mast hücre aktivasyonu doku içinde olduğundan sistemik reaksiyonlar görülmeyebilir sadece dokuda mukoza yanıtı oluşturur. Mast ve TH2 hücrelerinden salınan IL-5, dokuya eozinofil hücreleri ve birçok sitokinin göçüne neden olur.
Son yıllarda deri, sindirim ve solunum sisteminde dokularda sinir sisteminin lenfositler, mast hücreleri ve eozinofiller gibi alerjik yangıda yer alan hücrelerin düzenlenmesinde rol oynadığı gösterilmiştir. Örneğin sinir büyüme faktörü ile eozinofillerde farklılaşma ve yaşam sürelerinin uzadığı, parasempatik sinir uyarımı ile saınan asetilkolinin akciğer dokusunda antijen aracılı histamin salınımı ve mast hücre degranülasyonunu, katekolaminlerin ise mast hücre üzerine baskılayıcı etkisi gösterilmiştir.
Doğum ile başlayan beslenme süreci(anne sütü ve sonrasındaki besinler ile) ile vücudumuz alerjenlerle karşılamaya başlar. Çevremizi sarmalyan alerjenlerin yoğunluğu, genetik yapımız ve alerjik bir yapıya sahip olmamız alerjik reaksiyonları tetikler ancak ne zaman ve nasıl olacağını ghelne bilmiyoruz. Hatta bu duyralanmanın anne rahminde başlayabileceği düşünülmektedir. Normal ve sezeryan doğumlar arasında alerjik farklılıklar gözlenmiştir. Sezeryanla doğan bebeklerin barsaklarında mikrobiyal flora farkı nedeniyle besin alerjisi gelişim riskinde artış saptanmıştır. Alerjik hastalıkların genetik yatkınlığı ve 1. derece akrabalarda alerjik bir hastalığının görülme riskinin arttığı bilinmektedir. Besin alerjilerinde de çeşitli çalışmalar yapılmıştır. Farklı çalışmalarda özellikle yer fıstığı alerjisinin HLA sınıf 2 geninde yer alan DRB1*08/*12, DRB1*08/12tyr16, DQB1*04/+ 0301, DPB1*0301 allelleri ve inek sütü alerjisinin DQ7 mutasyonu ile ilişkisi bildirilmiştir. Fındık alerjisinde STAT6 geninin G allelinde mutasyon bildirilmiştir.
Besin allerjisi gelişiminde etkili olan faktörler
- Besinle ilişkili faktörler
- Epitelyal bariyerin hasarlanması (alkol, toksinler, bilinmeyen besin içerikleri,deterjanlar)
- Allerjen tipi ve maruz kalınan dozu
- Allerjen içindeki adjuvan ve dozu
- Mikrobiyal ürünler ve mikroplar ile kontaminasyon durumu
- Besin içerik yapısının etkileri (tekrarlayan protein yapısı, lipitler ve glikolize şeker)
- Pişirme ısı derecesi
- Kişisel faktörler(Yaş ve immün yapı)
- Deri mukozanın mikrobiyoması ve bariyer defektleri(derinin flaggrine mutasyonu, antiasit gibi ilaçların kullanımı)
- Altta yatan hastalıklar (atopik dermatit, rinit , immün yetmezlik gibi)
- Erişkinlerde besinde risk faktörleri;
- Polen allerjisi oral besin allerji sendromu ortaya çıkmasına neden olabilir
- Mesleki maruziyet; lateks alerjisi muz ve tropikal meyve allerjisi birlikteliğinde olduğu gibi.
- Tekrarlayan kene ve denizanası sokması kırmızı et allerjisi gelişmesinde faktör olabilir.
- Buğday özlü sabunların kullanılması buğdayla ilişkili egzersize bağlı anafilaksiye neden olabilir.
- Hızlı kilo kaybı sağlayan diyetler ya da kas arttırmak için kullanılan protein destek ürünleri aylar sonra buğday ve inek sütü allerjisi gelişimi için risk faktörü olarak bulunmuş
Besin Alerjenleri
Besin içeriklerinin antijenik olabilmesi için sindirim sistemde mukozal hüreleri geçebilecek kadar küçük, immunolojik cevap oluşturacak kadar büyük olması gereklidir. Besinlerde ana alerjenlerin suda çözünen glikoproteinler olduğu gösterilmiştir. Besin alerjenlerinin bilinen özgül bir biyokimyasal veya immunohistokimyasal özelliği yoktur. Ancak besin ve sindirim özellikleri düşünüldüğünde ısı ve sindirim enzimlerine dirençli, suda çözünen albumin ya da tuzlu suda çözünen globulin grubuna ait proteinlerdir. Çözünebilir antijenler, partikül halindeki antijenlere göre daha iyi tolere edilirler.Alerjenlerin duyarlanma fazını yaratabilmesi için gerekli protein miktarı bilinmemekle beraber, duyarlanmış kişide çok çok az miktarlarla karşılaşılınca bile alerjik reaksiyon başlayabilir.
Başlıca alerjen besinler çocukluk çağında inek sütü, tavuk yumurtası, soya fasulyesi, buğday iken erişkinlerde yer fıstığı, kabuklu deniz ürünleri, balık ve kabuklu yemişlerdir. Diğer alerjen besinler arasında baklagiller, sebzeler, meyveler, sığır eti, kuzu eti, domuz eti, tavuk eti, hindi eti yer alır. En sık gözlenen besin alerjisi sıralamasında süt, fındık, yumurta, fıstık, balık, buğday, deniz kabukluları, soya yer almakta.

Besin alerjik reaksiyonları besinlerin sadece yenilmesi ile ortaya çıkmaz bu besin içeriğinin solunması yada deri ile teması ile de gelişebilmektedir.
Besin alerjilerinde çapraz reaksiyonlarda oluşabilmekte;;
- Huş ağacı poleni(Bet v 1 antijeni) ile duyarlanmış kişilerde benzer antijenik yapılar içeren elma, kiraz, kayısı, sap kerevizi, havuç, maydanoz, patates, fındık antijenleri arasında çapraz reaksiyon görülebilir.

- Profilinler, tüm bitki hücrelerinde bulunan ve hücre aktin filamanlarını bağlayan proteinlerden biridir. Bu nedenle sap kerevizi-mugworth poleni alerjisi, fındık- polen alerjisi, ot poleni-sap kerevizi ve havuç alerjisi, ağaç poleni- elma, armut, havuç, sap kerevizi ve patates alerjisi ilişkisi profilinlerin çapraz reaksiyonuna bağlıdır.
- Lateks-meyve ilişkili alerji de hevein ile ilişkilidir. Hevein, havea lateksinde bulunan bir proteindir. Bitkilerde, birçok patojen mantar hücre duvarında, böceklerin dış iskeletinde hevein benzeri parçaları vardır. Bu nedenle lateksle alerjileri ile kestane, avakado, muz, kivi, incir, patates, domates gibi farklı meyveler arasında çapraz reaksiyon görülebilir.

- Bitki lipid transfer proteinleri fosfolipid taşıyan polipeptidlerdir. Şeftali, kayısı, erik, elma, kiraz, arpada (bira köpüğü) bulunur ve bu nedenle aralarında çapraz reaksiyon görülebilir.
- Kuşalara karşı alerjinin yumurta alerjisi ile birlikteliği
- Ev akarlarına karşı alerjinin deniz kabuklularına karşı alerji ile birlikteliği
- kediye karşı alerjinin domut etlerine karşı alerji ile birlikteliği
İnek Sütü
Bebek ve çocuklarda en sık rastlanılan besin alerjenidir. Bebeklik döneminde (en sık 0-1 yaş) ortaya çıkar. Tanısı genellikle bebek 6 aylık olmadan önce konur ve çoğu bebekte 3 yaş civarında toleransla düzelir. Sıklığı % 2-2.5 oranında oldukça yüksektir. Ancak gelişmekte olan bizim gibi toplumlarda süt halen kaçınılmaz bir besin kaynağıdır. İnek sütü ve ürünleri; içeriğinde zengin kalsiyum, riboflavin, fosfor, pantotenik asit, B12 vitamini ve D vitamini kaynağı ve çok zengin protein ve yağlar açısındandan da son derece zengindir.
İnek sütü alerjisi inek sütü proteini alerjisi olarakta tanımlanmakta. İnek sütünün yapısındaki başlıca proteinler;
- kazeinler (α- kazein, s- kazein, β- kazein, κ-kazein, y- kazein); bunlar fosfoproteinlerdir, inek sütü proteinlerinin %80 ’ini oluştururlar.
- whey proteinleri (β- laktoglobulin, α- laktoalbumin, sığır immunglobulinleri, sığır serum albumini); inek sütü proteinlerinin yaklaşık %20’sini oluştururlar.
- ayrıca az miktarda laktoferrin, lipaz, esteraz gibi proteinler bulunur.
İnek sütü alerjisinde özellikle çocuklarda sindirim problemleri (örn. ishal , kusma , kabızlık ve reflü ), cilt problemleri (örn. egzama ve ürtiker), solunum belirtileri (örn. inatçı öksürük ve hışıltı ) ve diğer daha genel alerji belirtileri (örn. yorgunluk, uyku problemi) da görülebilir. İnek sütü alerjisi olan bebeklerin ve küçük çocukların %92’sinde en az 2 organ sistemini etkileyen, 2 ya da daha fazla belirti görülür.
Klinik bulgular sıklıkla inek sütü ile beslenmeden sonraki ilk 2 saat içerisinde ortaya çıkmakla birlikte(1 hafta sonra geç) başlayabilir. Belirtiler çok çeşitli olabildiği için süt alerjisini şikayetler ile bağdaştrımak zorlaşmakta. Belirtiler bazen bebeğin olası davranışlarına (ağlama, huzursuzluk ) veya diğer sık görülen problemlere benzediğinde (uyuma güçlüğü, burun akıntısı) durum daha da zorlaşmakta. Sadece anne sütüyle beslenen bebeklerde annenin diyetindeki inek sütü proteinlerinin anne sütüne geçmerek bebekte klinik şikayetler oluşturabilmekte.
İnek sütü alerjisi olan çoğu hastada birden fazla süt proteinine alerji saptanmıştır. Kazeinlerin ve β- laktoglobulinin inek sütü alerjisinde major alerjenler olduğu düşünülmekte. Bunlardan β-laktoglobulin aside dirençlidir, mideden geçerken etkilenmez. α-laktoalbumin ve sığır serum albumini ise minör inek sütü alerjenleridir.
İnek sütü alerjisi klinik olarak çocuklarda atopik dermatit, infantil kolik, sürekli huzursuzluk, reflü, özofajit, gıda ilişkili hırıltılı solunum, enterokolit / proktokolit, kabızlık-konstipasyon yaparken erişkinlerde ise solunum yolu, cilt ve gastrointestinal sistem bulguları görülebilir.
İnek sütü alerjisi 1 yaşın sonunda %50, 2 yaşta %70, 3 yaşta %85 oranında düzelir. Erişkin dönemde var ise daha uzun sürmekte.
Süt alerjesinde hastanın yoğut toleransı sorgulanmalı. Yoğurt kolay tüketen hastalarda süt ve yoğuta karşı deri prick testlerinde gelişen pozitif sonuç değerleri daha düşüktür.
Önemli bir bilgi ise İnek sütü ile keçi sütü (%50) ve koyun sütü arasında çapraz alerjik reaksiyon görülebilme riskidir.
İnek sütü kısıtlamlarında alternatif kaynaklar yada güçlendirilmiş(kalsiyum, D vitamini gibi) katkılı besinler diyetlere eklenmelidir. Güçlendirilmiş alternatif içecekler bebekler için uygun değildir ve güvenli olmayabilir. Yeni yürümeye başlayan çocuklar ve gençler için kullanılabilir. Güçlendirilmiş soya içeceği(ca, D vit ve B vit açısından) tolere ediliyor ise inek sütü yerine alternatif olabilir( uygun protein ve yeterli yağ içerdiğinden). Güçlendirimiş pirinç, badem ve patates sütü içecekleri protein açısından çok düşüktür ve yüksek kalori içerikleri ile uygun değildir(obezite riski). Bu nedenle ilk 6 ay sadece anne sütü ile beslenme önerilir. hatta 2 yaşına kadar emzime inek sütü alerjilerinde önerilmekte.
Sütten kaçınma diyetleri sadece sütü değil tam yağlı yoğurtlar, tereyağı, peynir gibi süt ürünlerini ve sütte üretilen işlenmiş gıdalarıda(bisküvi, muffen ve kek gibi) kapsadığı için çocuklarda beslenmede bu kısıtlma oldukça zordur. Özellikle bu ürünlerden alınan esansiyel yağlar desteklenmelidir. Esansiyel yağ asitleri açısından sütsüz margarin veya bitkisel yağlar (zeytin, kanola, soya, mısır, aspir vb.) beslenme programına eklenmelidir. Protein eksiği mümkün ise et, balık, kümes hayvanları, yumurta, kabuklu yemişler, baklagillerden karşılanmalıdır ve tohumlar ek kaynaklardır(bunlar çocuklar tarafında kolay sevilip yenilmez ve birçoğunun alerji riskleri aileri tedirgin etmekte).
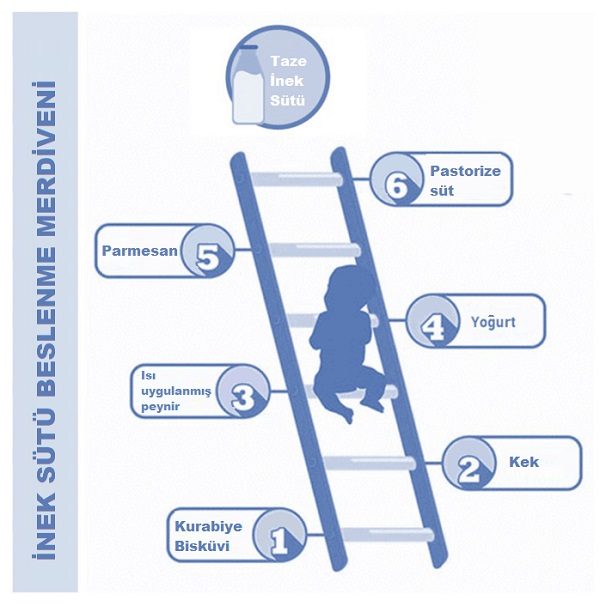
İnek sütü alerjisi riski nedeni ile toleransın sağlanması için çocuklarda inek sütü ve süt ürünleri veriirken aşağıda "süt merdiveni" olarak tanımlanan şekilde süt ve süt ürünleri verilmelidir.
Tavuk Yumurtası
Yumurtanın beyazındaki major protein ovaalbumin, major antijen ise ovomukoiddir. Ovotransferrin, lizozim ve ovomusin ise yumurta beyazındaki minör alerjenlerdir. Yumurta sarısının yapısında LDL, minör antijen olan lipovitellin (livetin, tavuk serum albumini), fosvitin ve yağlar bulunmakta. Çocuklarda yumurtanın beyazı, sarısına göre daha alerjeniktir. Erişkinlerde ise yumurta alerjisinin, yumurta sarısındaki livetine bağlı olduğu gösterilmiştir.
Özel bir klinik tablo kadınlarad sık görülen "kuş yumurta sendromudur. Bunda hastada ilk olarak kuş tüylerine (papağan, muhabbet kuşu, kaz, güvercin, ördek, tavuk) duyarlılık ve alerjik belirtiler görülür, daha sonra yumurta alımı ile klinik belirtiler başlar ya da bunlar eş zamanlı ortaya çıkabilir.
Tavuk yumurtası alerjisinde yumurta çok çok iyi pişirilmiş ise reaksiyonlar daha az gelişmektedir.
Bu alerjide mutlaka tavuk etine karşı alerjik reaksiyon gelişmek zorunda değildir.
Özel bir sendromda "Yumurta-yumurta sendromudur". Yumurta sektöründe çalışanlarda görülmekte. Yumurta proteinlerinin solunması duyarlanma başlamakta sonra yumurta yenilmesi ile alerji bulguları ortaya çıkmakta.
Tavuk yumurtası alerjisinin diğer kuş türlerinin yumurtaları ile de çapraz duyarlılık gösterdiği unutulmamalıdır.
Yer Fıstığı
Baklagiller ailesinden olan yer fıstığı erişkinlerde sık görülen en sık besin alerjenlerinden birisidir. Çocuklarda ise görülme sıklığı giderek artmaktadır. İnek sütü alerjisinin büyük bir kısmında yaşla birlikte kaybolduğu düşünülür ise yer fıstığı alerjisi yaşam boyu sürdüğü için daha önemlidir.
Yer fıstığında protein içeriği albumin ve globulinlerden oluşmakta. Globulin proteinleri; legumin ve visilin tohum depo proteinleridir. Bilinen yer fıstığı antijenleri; Peanut1, Concanavalin A reaktif glikoprotein, Arah1-3, gibi tohum depo proteinleridir. Arah1 major fıstık antijenidir.
Soya
Tüketiminin daha fazla olduğu Amerika ve Avrupa' da çocuk gıda alerjilerinde önemli. Erişkinlerde genelde soya fasulyesi ununun uzun sürteli solunması ile gelişir. Soyanın yoğun protein içeriği globülinlerdir. Globulin proteinlerinden α-konglisinin ve β konglisinin başlıca allerjenlerdir. Gly m 1 iyi bilinen soya fasulyesi alerjenidir.
Buğday
Tam ve zenginleştirilmiş tahıllar mükemmel bir besin kompleksidir; karbonhidrat, tiamin, niasin, riboflavin, demir, zengin lif, magnezyum ve B6 vitamini sağlar. Hatta birçok tahıl günümüzde artık folik asitle zenginleştirilmiştir. Buğday, beslenme alışkanlıklarımızda en yaygın kullanılan özellikle çocuklarda önemli bir gıda alerjenidir. Buğday proteinlerini suda çözünen albuminler, tuzlu suda çözünen globulinler, etanolde çözünen prolaminler ve gluteinler oluşturur. Sıklıkla alerjin etken glutendir. Buğdayın yanı sıra çavdar, arpa ve bunların melezlenmiş çeşitlerindede maalesef alerjen glüten bulunmakta. Alerjilerde buğday diyette kısıtandığında bunun tarafından besinsel kaynakğın yerine alternatif tahıllar konulmalıdır(gluten unutulmadan). Giderek artan çeşitli alternatif glütensiz hazır ürünler ve unlar mevcut. Buğday alerjisinde gluten içermeyen diğer tahıllar ile desteklenen kısıtlama diyetleri etkili olmakta. Ancak bu ürünlere erişiminin kısıtlı olması ekonomik olarak maliyetleri sıkıntılar yaratmakta. Hastanın yada ailesinin glutensiz ürünleri kendilerinin temin etmesi ve hazırlamları daha düşük maliyetli ve güvenilir olabilier.
Buğday unlarındaki lektine spesifik olmayan Ig E bağlanması ile, cilt prik testinde birçok tahıla karşı reaksiyon görülebilir ve test sonuçlarını yanıltabilir.
Buğday unu alerjisi erişkinlerde sık değildir ama aspirin veya egzersizle birlikte tüketildiğinde anaflaksi bildirilmiştir.
Arpa ile ürtikeryal döküntü, arpa maltı ile sistemik reaksiyonlar, darı tohumu, karabuğday, mısır alımı ile erişkinlerde ciddi anaflaktik reaksiyonlar bildirilmiştir.
Balık
Yemekle, solunmakla ve deri ile temas yolu ile alerjik reaksiyonlar gelişebilmekte. Balık alerjisi ileri yaşlarda gelişmekte ve yaşam boyu devam etmekte.Balık parvaalbumini major antijendir ve sadece balık ve amfibianların kaslarında bulunur. Özellikle erişkinde balık türleri arasındaki çapraz alerjik reaksiyonlar gelişebilmekte.
Kabuklu Yemişler
Kabuklu yemişler Hem erişkin hem çocuklarda (2-4 yaş) alerjendir. Alerji yaşam boyu kalır. Kabuklu yemişler badem, fındık ve türleri, ceviz, kestane, çam fıstığı, antep fıstığı olarak bilinir.
Yer fıstığı ile çapraz duyarlılıkları çocuklarda olabilir ama erişkinlerde yoktur.
Fındık alerjisi genelde çocuklukta başlar. Erişkinde görülen reaksiyonlar daha ciddidir. Fındığın en önemli allerjeni Bet v 1 antijeni olup huş ağacı polen duyarlılığı ile ilişkisi saptanmıştır.
Baklagiller
Keten tohumu, ayçiçeği, susam, pamuk, haşhaş ve ayçiçeği tohumlarına ya da çekirdeklerine bağlı olarak erişkinlerde anaflaktik reaksiyonlar az olgu sayıları ile görülebilmekte. Özellikle ülkemizde susam ve susam yağı tükeminin daha fazla olması nedeni ile daha dikkali olunmalıdır.
Nohut tüketimi ile yakınmaları olanlarda çift kör plasebo kontrollü besin uyarısı ile olguların %54 ’ünde anaflaksi, solunum ve cilt tutulumu ile alerji tespit edilmiştir.
Karides
Pen a 1, Ag 1, Ag 2, SA II, major antijenleridir. Met a 1 ag ve Pena 1 ag farklı türlerin tropomyozini ile benzerlik gösterir. En sık ürtiker, anjioödem, astım, rinit şeklinde alerjik reaksiyonlar görülmekte.
Kabuklu deniz hayvanları, ev tozu miteları ve hamam böcekleri arasında çapraz duyarlanma bildirilmiştir, bunun da tropomyozin ile ilişkili olduğu düşünülmektedir.
Mürekkep Balığı
Genelde yenmesinden sonra görülmekle birlikte pişirme suyunun buharının solunması ile alerji gelişebilir.
Et
Et alerjisi tüm gıda alerjilerinin %8.2’sini oluştrumakta. Başlıca sığır eti olmak üzere, sırayla koyun, domuz, tavuk, hindi eti ile alerjiler bildirilmiştir(et yenildiğinde gelişen reaksiyonların etemi yoksa hayvanlara yetiştirlme sırasında verilen ilaç/antibiyotiklere bağlı olup olmadığı çok iyi anlaşılmalıdır). Çocukluk ve erişkinlik döneminde nadir görülür. Çocuklarda atopik dermatit ve inek sütü alerjisi ile birlikteliği bilinmektedir.
Et alerjisinin çoğunun sığır etinde bulunan sığır serum albuminine duyarlanma sonucu geliştiği gösterilmiştir. Sığır etinde ayrıca sığır gama globulini de bulunmaktadır. Bunlar ısıya duyarlı proteinlerdir ve iyi pişmiş etler, bu proteine duyarlı kişilerce tolere edilebilir. Ancak iyi pişmiş eti tolere edemeyen hastalar da bildirilmiştir, bu kişilerde myoglobulin sorumlu tutulmuştur. Aktin de olası bir alerjen olarak düşünülmüştür.
Çocuklarda sığır serum albuminine karşı olan duyarlanma yaş büyüdükçe kaybolabilir ancak erşkinlerde başladığında kaybolmaz.
İnek sütü allerjisi olan çocuklarda diyetten bifteğin çıkarılması gerekmez, ancak sığır eti alerjisi olanlarda inek sütü proteinlerinin kısıtlanması gerektiği düşünülmekte(bu konu halen tartışmalı).
Sebzeler
Sap kerevizine karşı çift kör plasebo kontrollü besin uyarısı ile değerlendirmelerinde %69 oranında alerji saptanmıştır. Bu hastalarda huş ağacı poleni ya da mugworth polen duyarlılığı da vardır.
Havuç alerjeni Dauc 1’dir, Bet v1 homoloğudur. Çift kör plasebo kontrollü besin verilmesi ile %77 alerji saptanmıştır. Huş ağacı poleni, Ora worth polen ya da mugworth polen duyarlılığı ile birliktelik vardır.
Kıvırcık ve kuşkonmazın yenmesi ile kaynatıldığı suyun solunması veya deri ile direkt temas ile de alerji gelişebilir.
Domates alerjisinde en sık oral alerji sendromu belirtileri görülmekte. Domates alerjisi ile lateks alerjisi ve polen duyarlılığı oluşabilir.
Patates alerjisinde kontakt ürtiker ve solunum yolu belirtileri sık görülmekte.
Soğan ailesi ile astım ve kontakt dermatit görülebilir.
Meyveler
Şeftali erişkinlerde en sık meyve alerjisi nedenidir. Oral alerji sendromu, temas ürtikeri ve sistemik alerji belirtileri görülebilir. Çoğunda polen alerjisi vardır.
Elmada alerjenler Mald 1 ve Mald 2 agleridir ve yapısal olarak huş polenlerine benzediği için çapraz reaksiyon görülür. Elma yenmesi ile oral alerji, sindirim ve sistemik belirtileri görülebilir.
Avakado sistemik anaflaksi reaksiyonu yapabilir ve muz, karpuz ve kivi ile çapraz reaksiyon ile alerji yapabilir.
Kavun ve kivi, oral alerji sendromu ve anafilaksi yapabilir. Regweed polen duyarlılığında kavun yenmesi ile alerji olabilir. Kivi de ot ve huş ağacı poleni ile çapraz etkileşim yapabilir.
Besin alerjisinde klinik
Besin alerjisi olan hastalarda en sık görülen belirtiler sırası ile sindrimn sistemi, deri ve solunum sistemi bulgularıdır. Sindirim sistem bulguları sıklık sırasına göre mukuslu gayta, kanlı gayta, kanlı mukuslu gayta, kabızlık, kusma, ishal, karın ağrıs ve kanlı kusma dır. Cilt bulguları sıklığına göre sıralandığında; ürtiker, anjioödem ve atopik dermatit olduğu görülmeke. Solunum sistem bulguları ise rinit, wheezing ve öksürük olarak sıralanmakta.
Besin alerjisi olan çocuklarda erken dönemde atopik dermatit ve ilerleyen yıllarda astım. alerjik rinit gelişimi açısından risk taşımaktadır. Besin alerjisine en sık eşlik eden alerjik hastalığın erken dönemde atopik dermatit olduğunu desteklemektedir. Atopik dermatit olan çocuklarda %20-40 oranında besin alerjisi olduğunu bildirilmektedir.
Besin alerjisine ait cilt klinik bulgular
Deri bulguları, sindirim ve solunum sistemi bulguları ve anafilaksi gibi sistemik reaksiyonlar olarak karşımıza çıkabilir.
Cilt reaksiyonları alerjenin gelişme mekanzmasına bağlı olarak değişmekte.
Ig E aracılı duyarlıklıkta ürtiker ve anjioödem; besin alerjisi reaksiyonlarının en sık görülen şeklidir. Buna rağmen tam olarak skılıkları bilinmemektedir. Sorumlu antijeni içeren besinin yenmesinden sonra dakikalar içinde ortaya çıkan semptomlar nedeni ile sebep-sonuç ilişkisi hastalar için çok kolay yakalabilir. Sorumlu besinler erişkinde sıklıkla balık, karides, fındık ve fıstık iken çocuklarda yumurta, süt, fıstık ve fındığı içerir.
Ig E aracılı olmayan duyarlıklıkta temas-kontakt egzama; herhangi yaşta görülebilmesine karşın erişkinlerde daha sıktır. Sıklıkla ellerde ve yüzde tekrarlayıcı, kaşıntılı egzematöz lezyonlar bulunur. Özellikle çiğ balık, ıstakoz, et ve yumurta gıda sektöründe çalışanlarda görülür. Tanıyı kesinleştirmek için deri yama testleri yapılabilir(temas egzaması hakkında daha detaylı bilgi için...)
Mikst mekanizma ile olan duyarlıklıkta atopik dermatit; erken süt çocukluğu döneminde başlar, yaşla birlikte klinik belirtiler azalır/kaybolur. Ciddi atopik dermatiti bulunan çocukların %35’inde besin alerjisi bulunur. Tanıda gıda spesifik Ig E antikorları, alerjen spesifik deri testleri, eliminasyon diyeti ve oral provakasyon testleri kullanılmaktadır(atopik dermatitis detaylı bilgi için ...)
Dermatitis herpetiformis: Her yaş grubunda görülebilir. Gluten duyarlı enteropati ile ilişkili kronik kabarıklık ile kronik seyreden bir cilt hastalığıdır. Kol ve bacakların dış yüzeyinde ve kalçalarda simetrik dağılan, ciddi kaşıntılı papiloveziküler kızarıklık ile karakterizedir. Dermatitis herpetiformis tanısı karakteristik cilt lezyonlarının varlığına ve biopsi ile derinin dermal-epidermal bileşkesinde Ig A antikorlarının birikiminin gösterilmesine dayanır(daha detaylı bilgi için...)
Besin ile Tetiklenen Alerjik Anafilaksi reaksiyonu
Besin alerjik reaksiyonların hayatı tehtit eden en önemlisi anaflaksi. Hastane acil servislerinde görülen anafilaksilerin en az üçte birinin altta yatan nedeni besin alerjileridir. Alerjik reaksiyon sırasında mast hücre mediatörlerinin çok yoğun salınımına bağlı hipotansiyon, dolaşım sisteminin çökmesi, kalp ritim düzensizlikleri gelişebilir.
Besinler ile ilişkili ancak Egzersiz ile Tetiklenen Anafilaksi
Anafilaksinin bu nadir formu hastanın sorumlu besini almasından sonra 2-4 saat içinde ancak egzersiz yapmasıyla gelişir. Semptomlar egzersiz süresince herhangi bir zamanda gelişebilse de %90 vakada ilk 30 dakika içinde görülür. Egzersiz olmadığında hasta sorumlu besini yedikten sonra hiçbir reaksiyon oluşmaz. Bu hastalarda genel olarak astım ve diğer atopik hastalıkları ile ilgili şikayetleri vardır. Besin-egzersizreaksiyonlarında suçlanan besine karşı cilt testi pozitiftir ve bu besine karşı erken yaşlarda reaksiyon öyküsü bulunmakta. Bu anafilaksi kadınlarda erkeklerden daha sıktır ve 16-30 yaş döneminde daha sık görülür. Bu hastalık için kesin mekanizma tam olarak bilinmemekle. En sık reaksiyon yaptığı görülen besinler buğday, karides, meyve, süt, kereviz ve balık gibi bazı gıdalardır.
Besin ilişkili diğer nadir aşırı duyarlılık reaksiyonları
Özellikle 6 ayın altındaki süt çocuklarında sulandırılmamış pastörize inek sütü alımı sindirim sisteminde kanamalara buda demir eksikliği anemisine neden olur. Bu hastalarda özel beslenmeye geçilmesi (daha yüksek ısıtma ile hazırlanmış inek sütü kullanımı) genellikle bu kanamayı 3 gün içinde anlamalı düzeyde kontrol altına almakta.
Bazı hastalarda klasik besin reakiyonlarına ek olarak ellem ve damarsal problemler bildirilmekle birlikte bilimsel kanıt halen yetersiz.
Bazı çalışmalar gıda duyarlılığı ile migren ve epilepsi arasında ilişki kurmakta hatta bunların tedavisinde en az alerjen besinlerin kullanıldığı diyet programları önermektedir.
Besin Alerjilerinde Tanı
Tüm hastalıkların tanısında kullanılan algoritma besin alerjisi içinde geçerlidir. Besin alerjisinin tanısal yaklaşımı hastalık öyküsü-anamnez ve fizik muayene ile başlar. İyi bir anemnez; hastanın şikayetlerini ne kadar iyi ve detaylı ifade etmesi ve doktorun besin alerjileri hakkında deneyimli bilgisi ile ilişkilidir. Besin alerjisi ve reaksiyonlarında anamnezde doktor soruları değişken olmakla birlikte sorulması gereken sorular şöyle sıralanabilir.
- Şikayetleri tetiklediği düşünülen besin/besinler ?
- Şüpheli besinin alınma şekli(çiğ, taze, pişmiş….) ?
- Şüpheli besinin alınma miktarı ile şikayetler artasındaki korelasyon. Şüpheli besin çok küçük miktarlarda bile alınsa şikayetlerde alevlenme var mı ?
- Besin alındıktan sonra reaksiyonların başlama süresi, şiddeti ?
- Şikayetlerin alevlenmesi, sıklığı ve şiddeti ile şüpheli besinin alınma zamanı arasındaki ilişki ?
- Sorumlu besin her alındığında aynı şikayetlerim gelişip gelişmediği ?
- Şüpheli besin-şikayetler arasında hasta kendi başına hiç denemeler yaptımı ?
- Şüpheli besin sonrası gelişen en sık şikayetler ?
- Şikayetler arasında; hapşırma, öksürük, nefes zorluğu , taşikardi, anjiyoödem, senkop, ürtiker, diare, kolik, kusma var mı ?
- Klinik bulguları etkileyen başka faktörlerin varlığı (egzersiz gibi) ?
- Besin reaksiyonunun en son ne zaman gözlendiği gibi
AD bir hastada besin alerjisi ve reaksiyonları düşünüldüğünde ilk basamak hastadan basit ancak sistematik bir sorgulama alınmalıdır.
Ayrıntılı bir anamnezden sonra diğer tanısal testlere geçilir.
Diyet günlükleri
Hastalardan, belirli zaman diliminde ağızdan aldıkları her bir maddenin(sakız dahil) tarih-saat kaydını tutmaları istenir. Bu kayıtlara gelişen tüm klinik bulgular eklenir. Daha sonra besin – alerjik reaksiyonlar arasında herhangi bir ilişki olup olmadığı değerlendirilir. bu takip ve kayıt süreci bazen hasta tarafından fark edilmemiş besin-alerji ilişkilernin bile yakalanabilmesini sağlamakta.
Eliminasyon diyetleri
Bu diyetler tanı amaçlı ve tedavide kullanılır. Farklı yöntemler kullanılmakta. En basit ve sık kullanılan yöntem, en fazla alerji yapan 1-2 besin katı bir şekilde kısıtlanır, bu şeklide 2 hafta diyet uygulanır. Bu diyetlerin başarısı şüheli doğru alerjen/alerjenlerin saptanmasına, şüpheli alerjenin tüm formlarının diyetten tamamen çıkartabilmesine ve diyet süresince klinik şikayetlerin takip edilmesine bağlıdır. Bu süre sonunda hastanın şikayetleri azalır ise kısıtlanan besinler ile ilgili deri testleri ve kanda spesifik IgE lere bakılır. Bunlarda pozitif ise bu besinler ile provokasyon testleri yapılır. Bu süre sonunda hastanın şikayeleri devam ediyor ise(kısıtlama kurallarına tam uyulmasına rağmen) kısıtlanan besinlerin alerjen olma olasığı azalmakta.
Örneğin inek sütü alerjisi düşünülen çocuklarda beslenmede inek sütü eliminasyonu yapılır. Diyette soya içerikli süt formülerı, hazır formülüze edilmiş kazein hidrolizata (Alimentum, Nutramigen) veya elementel formüller(Neocate, EleCare gibi ) eklenir. Bu diyet sürecinde klinik şikayet ve bulguların gerilemesi inek sütü alerji ihtimalinin çok yüksek olmasını destekler. Ancak laktoz intoleransı unutulmamamlıdır.
Eliminasyon diyetleri kaçınma kör tolerans testleri öncesinde de önerilmektedir.
Eğer hastada şüpheli bir besin alerjeni yok ise hastaya 2 hafta katı eliminasyon diyeti uygulanır. Sadece pirinç(pilav, sade pirinç krispileri ve cipsleri), ananas, kayısı, şeftali, armut(konserveleri, nektar yada meyva sularıda olabilir), kuzu ve tavuk eti, kuşkonmaz, havuç patates, saltalık, marul, beyaz sirke, zeytin yağ, tuz ve günlük 50 gr şeker kamışı yada pancardan elde edien şekere beslenmede izin verilmekte. Bu diyete uyum sağlamak oldukça zor. Ancak bu süre sonunda hastanın şikayetleri azalır ise alerjen besinler ile provokasyon testleri yapılır. Ancak 2 haftanın sonunda düzelme olmaz ise hastanın şikayetleri ile besin alerjisi ilişkisi tekrar değerlendirilir. Besin alerji şüphesi var ise elemental diyete geçilir. Elemental diyet olarak hazır besin karışımları 2 hafta tüketilir( Nutramigen, Pregestimil ve Vivonex gibi). Hastanın semptomları bir elemental diyete rağmen kaybolmaz ise artık besin alerjisini düşünemeyiz. Eliminasyon diyet başarılı oldu ise buna devam ederken besinler ile provokasyon testleri yapılabilir.
Gıda prokokasyon testlerinin neden ve nasıl yapılacağı, olası riskleri hastaya ve ailesine çok iyi anlatılmalıdır(olası gelişebilecek anafilaksi gibi reaksiyonlar gibi). Hastaya zaman tanınarak karar verilmesi istenmekte.
Kanda total IgE ölçümü
Total IgE değerleri Yaş gruplarına göre normal aralığın üzerindeki değerler yüksek olarak kabul edilir.
Deri prick testleri
Sıklıkla Ig E aracılı besin alerjilerinin tanısal testlerinde kullanılır. Besin esktreleri çizilerek-prick yada delinerek bütünlüğü bozulan deri üzerine konularak deride gelişen reaksiyonlar değerlendirilir. Bu değerlendirmede pozitif (histamin) ve negatif (salin) kontrolleri teknikleride kullanılır. Herhangi bir besin alerjenine karşı negatif kontrol alnında kabarıklıkltan 3mm den fazla kabarmalar pozitif kabul edilir(diğer bütün değerler negatif kabul edilir). Bu testler uluslararası geçerliliği kabul edilmiş standartlarda kullanılmakta.
Testler prick çin farklı sistemler kullanılsada sıklıkla stallerpoint prik lanset kullanılmakta. Lanset alerjen solüsyona batırılır sonra deriye prick uygulanır bu nedenle test prick prick test olarakta tanımlanmakta. Sıklıkla kol ön yüzü tercih edilmekte. Pozitif kontrol (10 mg/ml, histamin) ve negatif kontrol solüsyonu (sodyum/disodyum-fosfat, ALK) kullanılır. Prik test alanında ödemin çapı 15. dakikada ölçülür. Negatif kontrolün çapından ≥3 mm gelişen reaksiyonlar pozitif kabul edilir. prick tetsi sırasında besinler; süt, yumurta akı, fıstık, solunan alerjenler; dermatophagoides pteronyssinus ve farinea, alternaria, polen karışımı ve latexe karşı duyarlılıkları değerlendirilir. İnek sütü için prik testinin tanısal doğruluğu, ≥5 mm olarak kabul edilr.
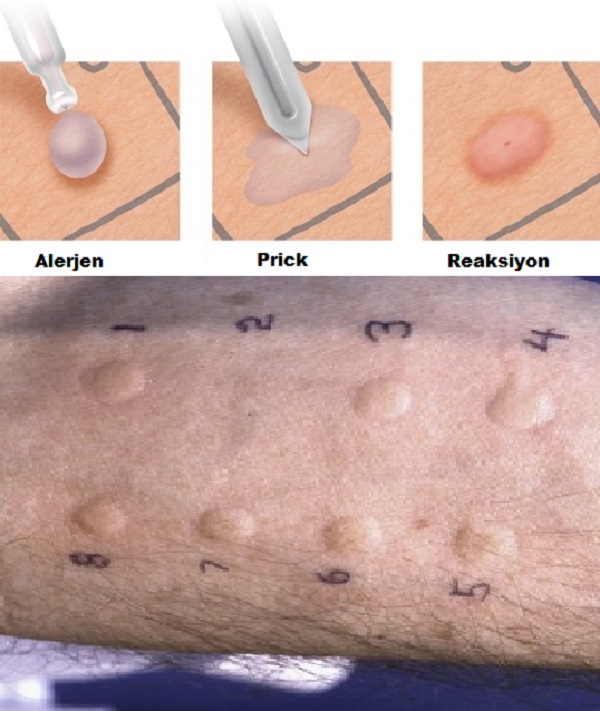
Deri prick puncture testleri için şüpheli besinlerden 1: 10 yada 1: 20 ağırlık/volüm konsantrasyonlar hazırlanarak prick testler yapılır. Bunun için ticari ürünler ve taze ürünler kullanılabilir. Taze ürünler havuç, kereviz, kiraz, elma, domates, portakal ve şeftali için kulanılırken bezelye, fıstık ve ceviz için ticar ürünler, fındıkta RAST kullanılmakta. Bunlar içerisinde duyarlı sonuçlar taze besinler ile hazırlananlardır.
Test sonuçlarının değerlendirilmesi için negatif ve pozitif testlerde uygulanmakta. Negatif kontrol için alerjenin hazırlandığı solüsyonlar kullanılmakta( salin buffer/ %50 gliserol). Pozitif kontrol histamin yada kodein ile yapılmakta. Pozitif kontrol alanında maksimum 6mm çapında endürasyon oluşmakta. Normal yanıt ≥4mm olmalı. Pozitif kontrol alanında <4mm endürasyonun olması negatif olarak değerlendilmekte.
Test uygulama alanı olarak ön kol iç yüzeyi, üst kol dış yüzeyi ve sırt tercih edilmekte. Test alanı alkol ile silinir, test yapılacak alerjen sayısı kadar, 2 cm aralıklar ile işaretleme yapılır. Önce alerjen damlatılıp lanset ile epidermis hafifçe kaldırılır. Alerjenlerin olduğu özel kaplara lanset batırılarak sonra epidermise baıtrıldığında buna prick to prick tetsi denilmekte(daha yoğun alerjen anlamına gelmekte). Prick testi sırasında dei üzerinde kalan alerjen solüsyon heen silinmez. Silinme okumadan hemen önce yapılır.
Test alanının değerlendirilmesi 15-200 dk içerisinde yapılmakta. Test alanında endürasyon-deriden kabarma önemli ve bunun çapı ölçülmekte(tam yuvarlak değil ise en uzun ve kısa çap toplanır ve ikiye bölünerek ortalama endürasyon çapı bulunur. Testten sonra uygulama alanında 10-15dk kaşıntı olabilir. Kaşınma yoğun olduğunda soğuk su ile yıkama, alkol ile silinme veya steroidli kremlerin kullanımı önerilmekte. önerilebilir.
Prick testlerinde sistemik reaksiyonlar, anafilaksi ve geç faz reaksiyonları olabilir. Sistemik reaksiyon riski 15-23/100 000, anafilaksi %0.02 olarak ifade edilmekte. Özellikle şeftali, çilek, erik, kiraz gibi Rosaceae familyası, kaju, fıstık gibi Anacardiaceae familyası, papaya gibi Caricaceae familyasında bu riskler daha fazladır.
Anafilaksi riski olan hastalar test sonrası 40 dk gözlem altında kalmalıdır( ağır astım, beta bloker kullanımı, gebelik, lateks ve ilaç testlerinde)
Testte deride epidermal hafif bir çizik oluşturulmakta. Çok hafif ağrılı/ağrısız olması hastalar için oldukça avantajlıdır. Test sonuçları yarım/bir saat içerisinde hemen gözlenebilmekte(spesifik IgE testler haftalar sürebilmekte). Sonuçların hasta ile birlikte değerlendirilmesi ve hastanın pozitif sonuçları direkt görmesi sonrasındaki diyetelere uyumu kolaylaştrımakta.
Gıda katkı maddelerinin düşük moleküler ağırlıkları nedeni ile deri prick testlerinde kullanılmaz.
Prick deri testleri yalancı negatif ve pozitiflik verme oranları oldukça yüksektir. Bu nedenle 1:10 ile yapımış ve sonucun pozitif olduğu durumlarda 1:20 yada 1:30 dilüsyonlarda testler tekrarlanmalıdır.
Test sonuçları pozitif çıkan gıdalar hemen alerjen kabul edilmez. Bu gıdalar ile provokasyon testleri yapılarak kontrol edilmesi gerekmekte. Hatta test sonuçları negatif bile çıkmış olsa şüpheli besinler yine bu şekilde provokasyon testleri ile kontrol edilmelidir.
Deri prick testleri besin ksıtlamaları öncesi son derece önemlidir. Ancak deri testleri besin alerjisine karşı IgE antikorlarının varlığını değerlendirmekte ve besin alerjileri IgE antikorları olmaksızın gelişebilmekte.
Testlerin yapılması sırasında alerjik reaksiyonlar ve anafilaksi gelişme riskileri düşüktür. Ancak deri prick tetsleri uygun endikasyonlarda yapılmalı gereksiz yere uygulanmamalıdır.
Besin alerjisinde deri prick testlerinin endikasyonları;
- Rinit /Rinokonjonktivit/Rinosinüzit/alerjik konkonktivit
- Astım
- Atopik dermatit
- Anafilaksi, ürtiker, ekzema akut alevlenmesi olan besin alerjileri
- Şüpheli lateks alerjisi
- Alerjik neden düşündüren kronik ürtiker,
- Bronkopulmoner aspergillozis
- Eozinofilik özefajit ve eozinofilik gastroenteritis
Besin alerjisinde deri prick testlerinin gerekli olmadığı durumlar;
- Alerjik/atopik özelliği olmayan kişilerde deri döküntülerinde
- Alerji öyküsü olmayan kronik ürtiker
- Alerjik görünümü olmayan gıda intoleransı (ırritabılbarsak hastalığı)
- Alerjen yatkınlığının değerlendirilmesi
- Alerji öyküsü olmayan kronik zayıflıkta
- Migren/davranış bozuklukları
- Sigara, duman, parfüm gibi irritanların değerlendirilmesi
- Klinik bulgu olmamasına rağmen alerji değerlendirilmesi (aile öyküsü gibi)
Besin alerjisinde deri prick testlerinin yapılamayacağı özel durumlar;
- Yaygın deri lezyonu varlığı (normal deriye yapılma zorunluğu nedeni ile)
- Ağır dermografizim
- Uyumsuzluk
- Antihistaminik veya benzeri ilaçların kesilememesi durumu
- Persistan ağır/stabil olmayan astım
- Hamilelik
- Bebekler ve yeni doğanlarda
- Beta-bloker kullanan hastalarda
Besin alerjisinde deri prick testlerinin sonuçlarını etkileyen özel durumlar;
- Dermografizm
- Nörolojik durumlar( CVA yada Spinal kord hasarları)
- Diyabetik nöropati
- Yakında geçirilmiş anafilaksi
- İleri yaş
- Lenfödem
- Viral enfeksiyonlar sırasında
Intradermal deri testleri
Intradermal testler IgE-bağımlı alerjilerde ve geç tip duyarlılığın değerlendirilmesinde kullanılmakta. Testlerin yapılması sırasında alerjik reaksiyonlar ve anafilaksi gelişme riskileri yüksektir. Bu testler sadece böcek venom duyarlılığı, beta-laktam antibiotik alerjilerinde deneyimli bir uzman tarafındabn uygulanmalı ve çok iyi bir yorum gereklidir.
Besinler ile intradermal deri testleri tercih edilmemekte(korelasyon kurmak zor olduğu için). Hatta riskler nedeni ile kontrendike olarak tanımlanmakta.
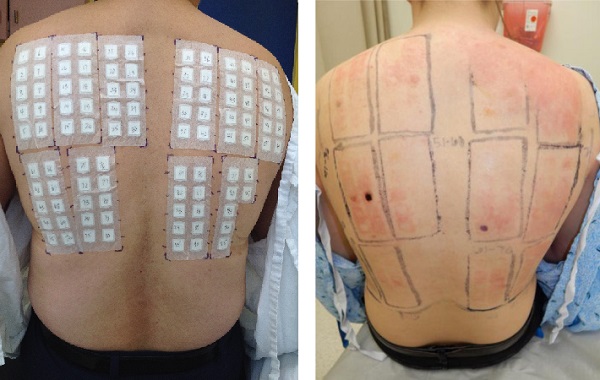
Deri yama-patch testleri
Deri teması ile besin alerjenleri deride alerjik kontakt dermatite neden olmakta. Bunun saptanması için standart deri yama testleri kullanılmakta. AD’li hastalarda alerjik kontakt dermatit (AKD) görülme sıklığı (%6-60) genel popülasyonla benzer düzeylerdedir. AD de yama testleri;
- Göz kapakları ve/veya yüz, boyun kıvrımları, el üstleri ve parmak uçlarında veziküler dermatit varlığında
- Olağandışı/atipik lezyon yerleşim yerleri (örneğin; ayak yerleşimi).
- İleri yaşlarda başlayan dermatitlerde
- Standart AD tedavisine yanıt vermeyen hastalarda
- İleri yaşlarda geç başlayan ve atopi aile öyküsü olmayan AD’li hastalarda kullanılabilir.
Besin alerjilerinde sık kullanılan bir deri testi değil. Ancak temas ile gelişen gecikmiş duyarlılığın değerlnediirlmesinde anlamlıdır(tip IV hipersensitivite). Deri yama testleri ise besin alerjisi şüphesi olan ancak pozitif deri prick test sonucu olmayan yada anlamlı serum spesifik IgE yüksekliği tespit edilemeyen hastalarda, hastalığı alevlendiren nedenin saptanamadığı ve kliniğin şiddetli ve/veya tedaviye dirençli AD hastalarında, birçok alerjene karşı IgE duyarlanması var ancak kanıtlanmış klinik bulguları olmayan AD hastalarında tercih edilmekte.
Tam Kan Sayımı, Total IgE ve Eozinofil Sayısı
Özellikle yüksek total IgE seviyesi varsa diğer test sonuçlarında yalancı pozitif sonuçlarar neden olabilmekte.
Serum alerjen spesifik Ig E testleri
Ig E aracılı besin alerjilerinde serumda alerjene spesifik antikorların, Ig E lerin ölçüldüğü testlerdir(RAST testleri). Bir çok test kiti kullanımı ile birlikte günümüzde "CAP System FEIA" veya "UniCAP" besin spesifik Ig E antikorlarının kantitatif ölçümlerinin sonuçlarının besin alerjileri ile daha korele olduğu gösterilmiştir. Bazı besinler için spesifik Ig E tanı değerleri belirlenmiş olup bu değerlerden daha yüksek besin spesifik Ig E düzeyleri hastanın besinle karşılaştığında %95’den fazla bir olasılıkla alerjik reaksiyon geliştireceğini gösterir.
Bu testler hastanın kliniğinde dermografizm ve test alanında egzematöz lezyonların varlığında, deri prick testleri yapılamıyor ise(antihistamin gibi ilaçlar kesilemiyor ise, erken çocukluk dönemi gibi test uyumunun azaldığı dönemlerde tercih edilir. İki yaşın üzerindeki çocuklarda bebeklik dönemine kıyasla besin spesifik IgE’nin tanısal değeri daha düşüktür; bunun nedeni yaşla besin alerjisinin azalmasına rağmen spesifik IgE’nin halen saptanabilir olmasıdır.
Besin spesifik IgE serumda ImmunoCAP gibi yöntemler ile yapılmakta. ImmunoCAP yönteminde spesifik I gE ölçüm aralığı 0.35-100 kU/L dir ve düzeylerine göre klas 0, 1, 2, 3, 4, 5 ve 6 olarak belirlenmekte. 0.35 kU/L’den yüksek değerler pozitif olarak kabul edilir. 100 kU/L üzerindeki değerler dilüe edilerek ölçülmekte
Ancak deri testlerinde olduğu gibi besin alerjilerinin IgE antikorları olmaksızın gelişebildikleri unutulmamalıdır. Ayrıca bu testler daha fazla zaman ve ekonomik bütçe gerektirmekte.
Çift kör plasebo kontrollü besin provakasyon testi (ÇKPKBPT)
Bu test besin alerjisi tanısında ‘altın standart’ tır. Bu test için kullanılacak besin/besinler anamnez ve klinik bulgular, cilt testi ve/veya spesifik Ig E testlerine göre belirlenir. Besin alerjisi muhtemel olmayan besinler için açık provakasyon veya tek kör provakasyon yapılabilir, ancak bu metodlarla pozitif reaksiyonların çok küçük süt çocukları dışında ÇKPKBPT’leri ile doğrulanması gereklidir. Diğer test sonuçları pozitif olmasına rağmen şüpheli besinlerin yalnızca 1/3’ü ÇKPKBPT ile kanıtlanabilmekte.
Potansiyel olarak tehlikeli bir yöntem olması nedeniyle bir alerji uzmanı tarafından ve hastanede uygulanmalıdır. Duyarlılığı yüksek testler olmakla birlikte provokasyon testinin negatif olması şüpheli alerjen besinin dışlanmasını sağlar ancak testin pozitif çıkması şüpheli besinin alerjen olduğunu kanıtlamaz.
ÇKPKBPT öncesinde şüpheli besin testten 7–14 gün önce (sekonder disakkaridaz eksikliği olan hastalarda daha uzun süre) diyetten çıkartılır.
Antihistaminikler gereken süre kadar kesilmeli, diğer ilaçlar akut semptomları önleyecek minimal düzeye indirilmelidir.
Bazı astımlı hastalarda test için uygun pulmoner rezervin (FEV1 >beklenen değerin %70’i) emniyete alınması için kısa süre steroid kullanılması gerekebilir.
Provakasyon sırasında hasta sağlıklı olmalı, ateş, kusma, ishal olmamalı, rinit ve/veya astımı kontrol altında olmalıdır. Hayatı tehdit eden anaflaksi öyküsü olan hastaların tanıları öykü ve laboratuvar testleriyle konulamıyorsa, besin yükleme testi yoğun bakım şartlarında yapılmalıdır
Uygulama sırasında gelişebilecek acil durumlar için gerekli hazırlıklar yapıldıktan sonra düşük dozdan başlayarak artan dozlarda besin verilir. Her 20-30 dk’da bir, doz logaritmik olarak arttırılarak verilir, bu uygulama ciddi alerjik reaksiyon riskini azaltır ve en düşük provoke eden dozun tespitini sağlar. Total doz her seferde maksimum harcanan miktara göre veya hastanın ağırlığına göre hesaplanmalıdır.
Bu test Kurutulmuş dehidrate gıdarlar kullanılmakta. Bu gıdaların test için kullanımını ve saklanmasını kolaylaştrımakta. Tahıllar (buğday, yulaf, çavdar, pirinç, arpa, soya vb.) bu amaçla un fromları ile kullanılmakta. Kuruyemişler ve baklagiller basit bir havan blenderda toz haline getirilebilir. Süt ve yumurta tozları rahatlıkla temin edilebilir. Kamp yada uzun saklama amaçlı dondurulmuş sebzeler ve etler kullanılabilir. Bu ürünlerin bulurken en büyük sıkıntı bunların içerisinde katkı maddeleri ve koruyucuların varlığı ve ne kadar olduklarıdır. Bu nedenle bu hazır ürünleri almak yerine güvenilir bir biyokimya laboratuvarında bunlar daha güvenli hazırlatılabilir. Balık, kabuklular ve yumuşakcaların hazırlanması oldukça problemlidir. Mikrodalgada bunlar kurutulabilir. İkinici problem bunların yoğun koku ve tatlarıdır. Ancak kurutulduktan sonra tüm gıdalar gibi kapsül içerisinde verilecek olması bu olumsuzluğu ortadan kaldırmakta.
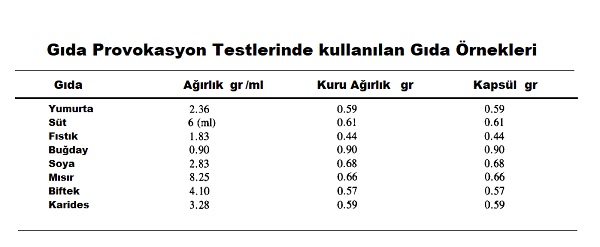
Kapsülleri çocuklarda kullanımı zor olduğu için bunlarda taşıyıcı olarak farklı yöntemler kullanılmakta. Nestle firmasının Vivonex tozları özellikle dondurulmuş ve un haline gtirilmiş gıdaların karıştırılarak çocuklarda kullanılabilecekleri bir form. Milk shake bazı besinlerin testinde çocuklarda kullanılabilir. Elma suları toz gıdaların tatlarının baskılanması için iyi bir seçenektir. Çocuklarda mercimek çorbası yine toz gıdaların maskelenmsi için kullanılabilir. Ancak bu şeklide gıda provooasyon testlerinde dikatli olunmalıdır. "Ağız alerji sendromu" yani gıda alımı ile ağızda ve boğazda kaşıntı, şişme gelişmesi. Kapsülsüz gıda provokasyon testlerinde bunun yada anafilaksinin gelişme riski bulunmaktadır. Kapsülsüz gıda provokasyon testleri sırasında bu tür alerjik reaksiyonlar daha hızlı gelişmekte(kapsül kullanımında kapsül açılana kadar reaksiyon gelişmrz). Hazırlanan bu gıda numunelerinin gıda provokasyonunda kullanılabilmesi için hastanın bu gıdaları görsel, tad ve koku ile tanımaması gerekmektedir. Bu nedenle gıdaların kapsülle yada başka bir taşıyıcı ile verlmei gerekmekte.
Kuru gıdalar ve plasebo kapsüller içerisinde hastalaya verilmekte. Kapsüller (00 beyaz, opak jelatin, titanyum oksit ile renklendirilmiş) sıklıkla tercih edilmekte. Tercih nedenleri hastanın yiyeceği göremmesi, tadını ve kokusunu fark etmemesi, kapsül içeriisnde büyük oranlarda gıdanın konulabilmesidir. Örneğin, bütün bir yumurta kurutulduğunda yaklaşık 5 gram ağırlığındadır ve bu miktar yaklaşık 10 ila 15 kapsül içine yerleştirilebilmekte. Gıdalar Johns Hopkins Üniversitesi tarafından önerilen miktarlarda kapüsüllere elle yerleştirilmekte8kapsül dışında gıda fazlalığı mutlaka silinmelidir.). Plasebo kapsüller aynı şekilde pudra şekeri konulmakta.
Plasebo olarak sıklıkla desktorz kullanılmkata. Çikolatanın plasebosu keçi boynuzudur.
Bu testlerin yapılmasında 6 saat öncesinde antihistamın, 12 saat beta agonşistleri, teofilin ve cromolyn kesilmelidir. Test sonuçlarını etkilemekte.
Gıda provokasyon testleri sırasında verilen gıda miktarı belirli bir düzende arttırılmakta. Başlangıçta gıda reaksiyonlarını başlatacak miktarların altında dozlar ile başlanmakta. Verilen dozlar sonrası gerekli gözlem süresinin 45 dakika olması gerektiği düşünüldüğünde 1 saat sonra gıda dozu arttrılarak tekrar verilmekte. Bu doz artımı alerjik reaksiyonlar ortaya çıkana kadar devam edilir. Yada başlangıçta kuru gıdalarda 8-10 gr sulu gıdalarda 60-100 gr ile başlanmakta. Doz artımı bu başlangıç miktarlarının 2 katına olacak şekilde devam edilmekte. Örneğin 8gr kuru gıda ile başlanır, 1 saat arayla doz arttır 16-20 gr kadar devam edilir. Bu şekilde doz artımı kuru gidada 8 gr ulaşılır ve alerjik reaksiyon yok ise bu besin hastane koşullarında doktor gözetiminde direkt besin olarak verilir. 1 saat içerisinde reaksiyon yok ise alerjen gıda olmadığı kararı verilir. Bu şekilde negatif ceap alınması bu gıdanın pişerilme şekline karşı duyulan şüpheleri de ortadan kaldırmakta.
Bu testlerde pozitif sonuç alındığında hasta ve aile alerjen gıda konusunda bilgilendirilmeli ve beslenmesinde özellikle gıda etiketleri çok iyi gözden geçirilmesinin önemi anlatılmalıdır. Hastanın acil durumlarda kullanması gereken adrenalin kalemi ve acil kiti olmalı. Bunların kullanmı konusunda hastanın kendisine ve ailesine bilgi ve eğitim verilmelidir. Gıda alejilerinde düzenli antihistamin kullanımarının etkinlikleri tartışmalıdır. Bu nedenle düzenli alınması önerilmez.
Gıda alerjilerinin yaşla değişiklik gösteren(yeni gıda alerjileri yada alerjen gıdaya karşı tolerans gelişimi gibi) dinamik bir süreç olduğu unutulmamalıdır. Bu nedenle zaman zaman testler tekararlanarak sonuçlar tekrar değerlendirilmekte. Bu tekrarlar alerjene ve alerjenin reaksiyon şiddetine göre ayda-yılda bir kez tekrarlanmakta.
Test sırasında jeneralize ürtiker, eritematöz döküntü, kaşıntı, kusma, karın ağrısı, burun tıkanıklığı, tekrarlayan hapşırık atakları, rinokonjonktivit, stridor, laringospazm, öksürük, vizing, davranış değişiklikleri, hipotansiyon (kan basıncında %20’den fazla azalma), anaflaksi gibi objektif semptomlar görüldüğünde test pozitif kabul edilerek sonlandırılır. Negatif besin yükleme testi sonrası akut semptomlar için 2 saat, süt proteinine bağlı geç reaksiyonlar için 4 saat gözlendikten sonra hastalar eve gönderilebilir. Hastalar oluşabilecek geç reaksiyonlar hakkında bilgilendirilmelidir.
Besin yükleme testi sırasında ağır sistemik reaksiyon, anaflaksi geliştiyse epinefrin otoenjektörü reçete edilerek aileye bilgi verilmelidir.
Deri testleri negatif ancak bir gıdaya karşı şüphe var ise ÇKPKBPT yerine açık gıda provokasyon testleri yapılabilir. Bu besin % 99 oranında iyi tolere edileceğinden diyete eklenerek alerjik reaksiyonlar gözlenebilir. Ancak düşükte olsa da ciddi yan etkiler gelişme riski nedeni ile bu testler evde-muayenehanede değil hastanede tekrarlanmalıdır(gıda alerji deri testlerinin yalancı negatifliliği unutulmamaldır). Açık provokasyon gıda testleri özellikle gıda verildikten sonra alerjik reaksiyonlar gözlenmiyor ise şüpheli bu gıdanın listeden çıkarılması için anlamlı olabilir.
Besin Alerjisinde Tedavi
Besin alerjisinde tedavinin temeli etken besin/besinlerin diyetten çıkarılması-eliminasyonudur.
Hastalar duyarlı oldukları besinlerin bulunabileceği tüketim maddeleri hakkında bilgilenmelidir. Bu özellikle çok çok az miktarlarda bile ciddi reaksiyonlara yol açabileceği için yer fıstığı alerjisinde çok önemlidir. Örneğin fıstık yağlarının tüm yemek soslarında kullanılabileceğii, yiyeceklerin hazırlanışı, sunumu sırasında bu bilgilerin paylaşılmayabileceği, hazor gıda ambalajlarında bazen içeriklerin ekisn yada yetersiz olabileceği unutulmamalıdır(gizli/sakı alerjenler).
Ayrıca farklı besinler için aynı mutfak gereçlerinin kullanımı bu gereçlere bulaşmaya neden olabileceği unutulmamalıdır.
Oluşabilecek çapraz reaksiyonlar hakkında da bilgilendirilmelidir.
Spesifik besin/besinler için eliminasyon diyeti
Klinik bulgulara yol açan besin/besinler diyetten çıkarılmakta. Özerllikle akut reaksiyonlarda ve Ig E aracılı besin alerjilerinde ilk adım olmalıdır.
Alerji gelişen bebekler eğer sadece anne sütü alıyorlarsa, anne spesifik besin eliminasyonun diyetine alınır. Anne diyete uyamıyorsa ya da alerjen ortadan kaldırılamıyorsa (sebep bulunamadıysa) hazır formülüze edilmiş mamalara geçilebilir(tam hidrolize mamalar ya da aminoasit mamaları gibi).
Oligoantijenik diyet
Klinik bulgulara yol açan besin/besinler belirlenemiyor ise bir grup besin dışında diğer tüm besinler yasaklanır. İzin verilen besinler günlük beslenmede tat ve besinsel gereksinim yönünden dengeli bir diyettir. Ancak bu diyet yapılır iken klinik şikayet ve bulguların düzelmemesi durumu zordur.
Elementel diyet
İçeriğinde sadece aminoasitler olduğu hazır formülüze edilmiş besinlerdir. Bebeklik döneminden kullanımkı kolay ancak daha ileri yaşlarda bu diyete uyum sağlanması zordur.
Günümüzde besin alerjisinin gelişimini önleyici bir ilaç bulunmamaktadır. Daha çok oluşan semptomlara yönelik tedavi uygulanır.
Ancak hastaya/ailesine/yakın çevresine olası bir acil durumda ne yapılması gerektiği, acil kullanılacak ilaçlar, başvurulacak adresler ve telefonlar konusunda bilgi verilmeli. Hatta hasta bu bilgileri içeren bir yazılı formu sürekli yanında taşımalıdır. Anaflaksi gibi hayatı tehdit edici durumlarda adrenalin kullanılmalıdır. Adrenalin için hazır nejktörler bulunmakta. Bu riski taşıyan hastalar adrenalin oto enjektör taşımalı ve kullanımı konusunda hastaya/ailesine/yakın çevresi eğitilmelidirler. Anaflaksi durumunda adrenalin kalemi kullanılmalı ve en yakın sağlık merkezine gidilmesi gerektiği unutulmamalıdır.
Hasta diyetine uyamıyorsa ya da alerjen belirlenemiyorsa klinik bulguların baskılanması için antihistamin ve mast hücre stabilizatörü olan disodyum kromoglikat kullanılır. Ağır klinik bulgularda bunalara ek olarak steroid verilebilir.
Probiyotiklerin kullanımı; lokal veya sistemik alerjik reaksiyonlarda, bağırsak geçirgenliğin, mikrobiyotasının ve barsak immunolojik bariyer fonksiyonunun düzelmesinde kullanılabilir.
Besin alerjisinde alerjen immunoterapinin(alerji aşılarının) etkili olmadığı gösterilmiştir.
Belli besinlere(inek sütü gibi) karşı duyarsızlaştırma beslenme protokolleri-oral desensitizasyon protokolleri ile başarı sağlandığını bildirilmiştir.
Fıstık alerjisinde Anti IgE aşılaması(mast hücre ve bazofil üzerindeki IgE’lerie bağlanarak) başarıyla kullanılmıştır.
Plazmid DNA bazlı immunoterapiler üzerinde çalışılmakta.
Ayrıca deneysel olarak IL-4, IL-5 gibi TH2 sitokinlerini antogonize etme çalışmaları, IL-2 ve IFN-γ gibi TH1 sitokinlerinin uygulanması gibi yöntemler üzerinde çalışılmaktadır.
Besin Alerjisinden Korunma
- En az 4-6 ay sadece anne sütü ile beslenme; yumurta, fındık, balık gibi katı gıdalara 4. ve 6. aydan sonra geçilmesi
- inek sütü vermeme yada inek sütü merdiveneine göre süt ve ürünlerinin verilmesi
- Riskli bebeklere mama verilecek ise sadece hidrolize ya da amino asid bazlı mama verilmesi önerilir(kısmi hidrolize mama, soya bazlı mama veya koyun-keçi süt ürünleri verilmesi önerilmez).
- Riskli bebeklerin anneleri fındık, fıstık, ceviz, badem gibi alerjenleri yememeli ve hatta yumurta, inek sütü, balık gibi besinleri de diyetinden çıkarmasının yararlı olabileceği söylenmelidir.
- Yüksek riskli bebeklere 1 yaşına kadar süt ve ürünleri, 2 yaşına kadar yumurta, 3 yaşına kadar balık, fıstık ve fındık verilmemelidir.
- Atopik annelere hamilelikte ve emzirmeleri sırasında çocuklarında besin alerjisi gelişme sıklığını azaltmak için hipoalerjenik diyet önerilmektedir. ,
- Hamilelere doğumdan önceki 4 hafta ve emzirdiği 3 ay boyunca Lactobacillus GG (Lactobacillus Rhamnosus da denir) verilebilir. Bunun deri belirtileri olna egzamaları anlamalı oranlarda azaltttığı gösterilmiştir.
- Etkili bir korunma risk faktörlerinin belirlenmesini gerektirir.
Besin Alerjisinde Risk Faktörleri
Alerjik hastalıklardan etkili bir korunma risk faktörlerinin belirlenmesini gerektirir. Besin alerjisinde genetik faktörler(CD14, STAT6, SPINK5 ve FOXP3 polimorfizmi) ve süt çocukluğu dönemindeki beslenme, annenin gebelik ve süt emzirme dönemindeki beslenmesi gibi çevresel faktörlerin birlikteliği suçlanmakta. Bunlar ile ilgili kanıtlar;
- hem besin hem de aeroalerjenler ile duyarlanma oranının monozigot ikizlerde dizigotiklardan daha yüksek olarak bulunmuş.
- monozigot ikizlerde fıstık alerjisinde anlamlı bir yükseklk var.
- Besin alerjisi ile ilgili genetik çalışmalarda SPINK5 polimorfizmi, STAT6 polimorfizmi besin alerjisi için artmış risk faktörleri olarak gösterilmiştir.
- besin alerjisi olan çocuklar sağlıklı grup ile karşılaştırıldıklarında besin alerjili çocuklarda FOXP3 ve IL10 gen ekspresyonu anlamlı olarak düşük bulunmuş ve alerjisi olan besine tolerans geliştiren çocukların besin alerjisi devam etmekte olanlardan anlamlı derecede daha yüksek FOXP3 gen ekspresyonu gösterdiği saptanmıştır.
- CD14 geninin 5’ bölgesindeki polimorfizmin besin alerjisi ile ilişkili olduğunu düşünülmakta ancak halen tartışmalı.
- annenin gebelik veya süt emzirme döneminde fısık alımının çocuğun fıstık alerjisi geliştirmesi riskini arttırdığı bildirilmiştir. Ancak diğer besin alerjenlerin anne tarafından tüketimi ile ilgili çocukta besin alerjisi gelişmesinde anlamlı sonuçları bulunamamıştır.
- Birçok çalışmada besin alerjisinin annede astım, annede besin alerjisi öyküsü, yüksek sosyo ekonomik düzey ve erkek cinsiyet ile ilişkili olduğu bulunmuştur.
- Astımı olan hastalarda besin alerjisi sıklığının daha yüksek olduğu saptanmıştır.
- Aile öyküsü besin alerjisi için önemli bir risk faktörüdür. Bir kişide fıstık alerjisi varlığı diğer kardeşte fıstık alerjisi bulunmasında önemli bir risk faktörü olduğu görülmüştür.
Alerjen Besin maddesine karşı duyarlılığın azalması hatta kaybolması-tolerans gelişimi
Normalde besinlere ve ağız yolu ile alınan çok sayıdaki antijene karşı immünolojik olarak alerjik yanıtın olmaması durumu "oral tolerans" olarak tanımlanır. Bu yanıtsızlık ağız yolu ile alınan alerjen/antijenin yok edilmesi veya bunlara karşı gelişebilecek hücresel immün yanıtın baskılanma ile oluşur. Bunun sağlanmasından sorumlu başlıca hücreler; bağırsaklarda bulunan epitelyum hücreler, dendritik hücreler ve T regülatör hücrelerdir.
Bir alerjene7antijene karşı duyarlanmayı hatırlarsak; alerjen/antijen yutulduğunda bağırsak mukozaya tema eder. Burada bulunan mukozal T ve B hücreleri direkt olarak veya antijen sunan hücreler(APC) (makrofaj, dentritik hücre veya mikrofold hücresi) aracılığıyla etkilenir. T hücresinin antijeni tanıması APC’lerin MHC sınıf 1 ve 2’lerini tanıyan T hücre reseptörü (TCR) aracılığıyla olur. Bağırsak duvarında bulunan lenfoid folliküllerde bulunan aktive T ve B hücreler, buradan lenfatik dolaşıma doğru geçerler. Buradan sindirim, solunum, deri ve santral sinir sistemi gibi birçok hedef organa giderler. Bu durum yuvaya dönüş olarak adlandırılır. Tolerans yerine duyarlanma gelişecek ise T ve B hücreleri gittikleri bölgelerde spesifik besin antijenlerine karşı aktive olur ve sitokinler, vazoaktif peptitler ve antikorlar salgılar. Bu durum etkilenen organlardaki inflamatuar reaksiyonda artışa ve besin alerjisinin klinik bulgularına neden olur.
Tolerans ve duyarlanma arasındaki denge birçok faktöre bağlıdır. Bu faktörler arasında; genetik yapı, antijen yapısı, alerjen/antijenin alınan doz ve sıklığı, antijene ilk maruziyet yaşı, kişinin immünolojik durumu ve anne sütü ile antijen aktarımı yer almaktadır.
İnek sütü alerjisinin en çok sut çocukluğu döneminde geliştiğini ve ilk 1-2 yıl içerisinde klinik bulgular vermekte. İnek sütü alerjisi olana hastaların ilk yıl içinde %56' sının, ikinci yılda %77' sinin, üçüncü yılda %87' sinin, beşinci ve on yıl arasında %92' sinin ve on beşinci yılda %97'sinin alerjilerinin düzeldiği yani duyarlılığını toleransa döndüğü gösterilmiştir. İnek sütü alerjisi olan hastaların solunum sistem alerjik şikayetleri erken donemde geliştiyse, birden çok besine karşı alerjisi varsa ve solunan alerjenlere karşı erken duyarlanma mevcutsa bu hastalarda toleransın daha uzun surede gelişeceği bildirilmiştir.
Ailede atopik astım, rinit, ekzama, cilt ve/veya sindirim sistem belirtleri ile birlikte erken solunum sistem belirtileri veya ağır inek sütü alerjisi olanlarda ileri yaşlarda inek üsütü alerjisi devam etme riski daha yüksek bulunmuştur. Ayrıca taze sut ile birlikte deri testlerinin anlamlı pozitifliği ileri yaşlarda inek sütü alerjisinin devam edeceğini desteklemekte.
İnek sütüne spesifik Ig E antikor düzeyleri yaşla azalmakta bu azalma inek üstü aslerjisi süresi ile ilişkilidir. Ig E düzeyi 5 kU/l nin altında olan çocuklarda hem klinik belirtiler dajha hafif hemede yaşal tolerans gelişimi daha iyi iken 20 kU/l üzerinde olan çocuklarda klinik daha şiddetli seyretmekte ve tolrens daha ileri yaşlarda ortaya çıkmakta.
Özellikle de kazeine karşı spesifik IgE düzeyi, hastanın yaşından bağımsız olarak inek sütüne karşı duyarlılığın devam edeceğini göstermekte. İnek sütü alerjisinde serum Ig E yüksekliği ve anti-alfa kazein Ig G antikor yüksekliği inek sütü alerjisine karşı toleransın daha ileri yaşlarda gelişeceğinin bir göstergesi olarak bildirilmiştir.
Atopik dermatitiste besin kısıtlamaları üzerine tartışmalar
Atopik dermatatitis-AD kliniğinde besin kaynaklı kimyasallar ve alerjenler ile deri lezyonları arasında yüksek bir ilişki kuran bilimsel çevreler yanında AD kliniğinde diyetlerin klinik üzerinde hiçbir etkinliği olmadığını öne süren bilimsel çevrelerde bulunmakta. Bu görüş ayrılığı besinleri AD için bir epifenomen haline getirmekte. Epifenomen olmasında veriler ise;
- Gıdalar için yapılan testler önemli ancak uygulanması zor ve ekonomik olarak pahallıdır.
- Çocukluk dönemi AD de klinik alevlenme dönemlerinde gıdaların % 80 kadar yüksek oaranlarda rol oyanamadığı saptanmıştır. Ancak gıda kaynaklı reaksiyonlar AD kişilerde normalden 10 kata daha fazladır.
- AD hastalarda gıdalardan şüphenildiğinde; bu gıdalar 3-7 gün kesilir bu sürede deri lezyonları tedavi edilir. Sonrasında şüpheli gıda verilerek klinik alevlenmeler gözlenmelidir. Bu her şüpheli gıda için tekrarlanmalıdır. Bu ciddi biz zaman gerektirmekte. Hatta besinlerin deneme sürecinde denemelerin hastanede yapılmasını gerektirecek ciddi yan etkiler(anafikasi gibi) gelişebilme riski bulunmaktadır.
-
Çift kör plasebo kontrollü besin provakasyon testi (ÇKPKBPT)
- Gıda testleri için günümüzde güvenlikleri ve standartları yüksek "Çift kör plasebo kontrollü besin provakasyon testi (ÇKPKBPT)" yöntemler kullanılmakta. Bunların zorluklarına karşı serum alerjen testleri ve besin deri testleri geliştirlmiş ve kullanılmaktadır.
- AD sıklıkla serumda total IgE seviyesi yada spesifik IgE seviyelerine bakılmakta. Total serum IgE seviyelerinde yükselmelerinin AD kliniğindeki alevlenmeler ile her zaman paralel olmadıkları gözlenmiş. Çoğu AD hastalartda normal Ig E seviyeleri saptanmış.Bunlarda besin alerjileri ile serumda IgE takipleri arasındaki ilişkide şüpheler yaratmakta.
- Serumda spesifik IgE seviyelerinin belirlenmesi günümüzde gıda alerjilerinde en sık kullanılan yöntem. Gıda alerjilerinde gıda eliminasyonu ve ÇKPKBPT testlerinin zorlukları nedeni ile bu yöntem daha fazla tercih edilmekte. Total IgE seviyesinin yüksekliği durumlarında tercih edilmesinin daha doğru olabileceği düşünülmekte.
- Gıdalar ile "deri prick testleri" yapılmakta. Spesifik IgE serum testleri ile "deri prick testleri" sonuçları birbirleri ile örtüşmelidir. Deri prick testleri sırasında alerjen gıdaya bağlı ürtiker, döküntüler ve kaşıntı gibi klinik beliritilerde alevlenme olabilmekte.
- Ancak gıda alerji testlerinde hiçbir test maalesef yüzde yüz güvenilir değil.
Bu arada AD de gıda alerjilerinde yapılan gıda kısıtlamaları ve yasakların klinik üzerine etkileri araştırılmış. Bunlar;
Gıda alerjisi testi yada klinik değerlendirme yapılmaksızın AD hastalarda spesifik gıda kısıtlamalarının etkinliği
Çocukluk çağı AD de en sık gözlenen gıda alerjilenleri arasında inek sütü ve yumurta olduğu için hastalar yada aileleri tarafından en sık besin ksıtlaması olarak bu iki gıdayı görmekteyiz. Hatta alerji öyküsü olmayan çocuklarda bile aileler tarafından bu iki gıda kısıtlanmakta. Yapılan klinik çalışmalarda bu iki gıdanın 4 hafta kısıtlanması % 50-80 oranlarında AD klinik beliritilerinde azalma sağlamakta. Bu çalışamlarda ayrıca bu iki gıda kısıtlamasının hasta yaşı 3-7 olduğu dönemde başarılı olabileceğini göstermekte. AD hastalarda inek sütü ve yumurta kesilerek yerine beslenmeye soya sütü eklenebiir. Ancak sadece bu iki besin maddesinin eliminasyonu AD kliniğinin kontrolü için yeterli değildir.
Gıda alerjisi testi yada klinik değerlendirme yapılmış ve seçilmiş AD hastalarda spesifik gıda kısıtlamalarının etkinliği
AD her hastaya inek sütü ve yumurta kısıtlaması yapmaktansa hastanın bu besinler yönünde klinik olarak sorgulanması ve bir takım alerjik değerlendirmeler(deri prick testleri-SPT, spesifik serum Ig E testleri-RAST ve bu besinler ile yapılan provokasyon testleri) yapıldıktan sonra kısıtlamaların yapılmasının daha doğru olacağı düşünülmekte.
Deri prick ve spesifik IgE testlerinde yumurta alerjisi saptanmış 3 yaşın altındaki çocuklarda ve anne sütü kullanıyorlar ise annelerinde diyetlerinde yumurta kısıtlamasına gidilmiş. 2 hafta sonra şikayeerde %40-50 oranında azlama görülmekte.
ÇKPKBPT testleri pozitif inek sütü alerjisi olan çocuklarda süt ve peynir altı sularınında eliminasyonu ile AD kliniğinde belirgin bir azalma olmakta.
Sonuç olarak gıda alerjisi düşünülen AD hastalarda RDeri prick ve spesifik IgE testlerinden sonra gıda kısıtmalarına gidilmelidir.
AD hastalarda genel gıda kısıtlamasının etkinliği
AD tedavi ve takiplerinde şüpheli gıda alerjilerinin saptanması ve bunların kısıtlanmasının bir faydasının olup olmayacağı temel sorulardan birisini oluşturmakta. Besinlerin kısıtlanması yada verilmesi ile klinik alevlenmelerin takibi son derece önemlidir. Ancak beslenmede alerjen olmayan gıdaların seçimi son derce önem kazanmakta. Daha önceki deneyimler ve klinik çalışmalar bazı besinlerin daha az alerjen olduklarını göstermekte. Bunlar kısıtlanan besinler yerine kullanılabilir. Kuzu ve tavuk eti, pirinç, havuç, mısır, tuz, su ve bitkisel yağlar gibi. Bu şekilde 2 haftalık bir diyet düzenendiğinde AD hastaların % 60 ında % 70 üzerinde klinik bir düzelme sağlanmakta. AD hastalarında klinik değerlendirme yada test yapılmaksızın bu şekilde genel gıda kısıtlamaların çok yeterli olmadığı görülmekte.
AD hastaya göre düzenlenmiş gıda kısıtlamalarının etkinliği
Daha önce yapılmış alerji testleri ile belirlenmiş gıdaların kısıtlandığı hastaların AD kliniğinde orta ve belirign bir düzelme sağlarken, bu hastaların tedavide kortizonlu krem kullanım ihityaçlarında ve kan serum total Ig E düzeylerinde azalma görülmekte.
Hastaya göre düzenlenmiş gıda kısıtlamaları özellikle interferon gamma (IFN-γ) tedavileri ile kombine edildiğinde klinik cevap oldukça iyi sonuçlar vermekte.
AD hastalarda sert gıda kısıtlamalarının etkinliği
Gıda alerji şüphesi olan AD hastalarında alerjen gıdalar kesilip hipoalerjen gıdalara bir kaçına izin verilecek şekilde sert gıda kısıtlamaları yapılabilir. Bu diyet protokolleri arasında; en fazla alerji nedeni olan 6 besinin kısıtlanarak diğerlerine izin verildiği 6 besin diyeti-Six Food diet, birkaç alerjik besinin kısıtlandığı diyet-Few Foods diet, Rezza–Cardi diet yada protein, karbonhidrat, yağlar, vitaminler ve elektrolitleri içeren özel sıvıların kullanımına izin verilen elmental diyetleri görmekteyiz. Bu diyetlerin çocuklarda azda olsa anlamlı olduğu ancak erişkinlerde klinik ve laboratuvarda anlamlı değişimler yapmadıkları gözlenmiştir.
AD hastalarda kalori kısıtlaması diyetlerinin etkinliği
İnflamatuar hastalıklarda düşük kalorili beslemenin(beslenme-metabolik bozukluk yapmaksızın; malnütrisyon) klninik belirtilerde azalma yaptığı bilinmekte. Bu nedenle birçok cilt hastalığında kilo fazlalığı-obezitenin düzenlenmesi başlangıçta istenebilmekte. Bundan yola çıkılarak AD de düşük kalorili-vejeteryan beslenme programları uygulanmış. Mekanizma tam olarak açıklanamamış. Bu diyetler ancak bir hastane ortamında kontroller ile uygulanabilir. Bir matabolizma ve diyetisyen gözetiminde haftada 1 kez yapılan 24 saatlik oruç diyetleri( oruç günü alınan enerji miktarı 200 kcal) uygulanmış ancak sonuçlar tartışmalı.
AD hastalarda diğer diyetlerin etkinliği
AD kliniğinde alevlenmelerin bazı metallere karşı aşırı duyarlılıktan kaynaklanabileceği düşüncesi ile AD hastalara ilk olarak metaller ile deri testleri yapılmış, pozitif sonuçları olanlarda düşük metal içeren diyetler 3 ay uygulanmış.
AD de alerjik duyarlılıkta gıda katkı maddeleri olarak boya, ketotifen, disodyumkromoglikat, vanilin, vanilya ve " peru balsam" suçlanarak bunlar diyetden çıkarılmıştır.
Özellikle Amanya'da AD kliniğinde alevlenmelerin rafine şekerden kaynaklandığı düşüncesi ile şekersiz diyetler uygulanmakta.
Bir kaç besine izin verilen diyetler
Kuzu eti, yağı ve skataları, patates, pirinç(öncelikle mineral, vitamin eklnemiş pirinç krispileri ), armut, lahana, karnıbahar, brokoli, turp, şalgam ve musluk suyuna izin verilen ancak diğer tüm besinklerin kıstlandığı beslenme programı. Bu programa hastanın yada ailerin uyum sağlaması son derce zor. Eliminasyon diyetlerinin asıl problemi bu tür beslenmenin eksiklikleri. özelikle süt olmamasından katynaklanan Ca eksiklği. Bu eksiklik için soya sütü kullanılabilir. Soya proteinleri maalesef önceden inek sütüne alerjisi olanlarda % 8 oranında intolerans yaratmakta. İnek sütü alerjilerinde kazeinize süt ürünleri olan yoğurt, peynir ve peynir altı sularından uzak durulmaya çalışılır. Ancak kezeinize-hidralizat formülüze edilmiş süt ürünleri Ca eksikliği için kullanılabilir. Hatta inek sütü ve soya alerjisi var ise bunlar kullanılabilir.
6 hafta uygulandığında klinik olarak düzelme sağlamakta ancak hasta uyumu güçlüğü ve 1 senenin sonunda bu diyetin klinik ceabının azalması önemli bir sonuç.
Özet Sonuçlar
- AD hastalar ve ebeveyinleri öncelikle uzman bir doktor denetiminde, gerekli alerji testleri sonuçlarına uygun olarak bir diyetisyen gözetiminde diyetler uygulamalıdır.
- Katı eliminasyon diyetleri ve kalori kısıtlaması diyetleri maalesef cesaret kırıcı olmaya devam ediyor. Bu diyetlerin uygulanabilirliği ve hastaların diyetlere uyum zorluklarıları var.
- Çocuklarda uygulanacak eliminasyon diyetkleri mutlaka bir diyetisyen gözetiminde yapılmalı. Bu diyetlerin besin eksiklikleri ve düzensizliklerine neden olabileceği unutulmamalıdır.
- AD de besin allerjilerinin % 85 inden fazlasını yumurta, süt, fıstık, ceviz, kaju, balık ve kabuklu deniz canlıları, susam, soya, buğday oluşturmakta.
- AD hastalarda yapılan deri prick testleri ve spesifik IgE testleri yüksek oranlarda yalancı negatif ve pozitiflik gösterdikleri unutulmamalıdır. Bu nedenle AD de besin alerjisi her zaman doğru teşhis edilemez.
- AD hastalarda ciddi alerjik reaksiyonlar olmadığı sürece bu süreçte özellikle gelişim sürecinde olan çocuklarda besin kısıtlamalarının çok masum olduğunu düşünmemeliyiz. Özellikle inek sütü kısıtlamalarında çocuklarda kısıtlamadan kaynaklanabilecek Ca ve D vitamin eksikliği mutlka desteklenmelidir.
- İnek sütü ve soya protein alerjisi olan çocuklarda özel hazırlanmış amino asit bazlı sütlerin kliniği kontrol altına almada yeterli olmadıkları gösterilmiştir.
- AD de ciddi belirtiler ile seyreden besin alerjilerinin kontrolünde beslenmenin düzenlemesi ve katı diyetlerin gerekliliği tartışmasız. . Ancak besin alerjisinin türü, besin alerjeninin saptanması ve buna dönük diyet müdahaleleri oldukça tartışmalıdır. Ayrıca kısıtlanan besin ihtiyaçlarının karşılanması, büyüme-gelişmenin optimizasyonu ve takibi özellikle tüm çocuklarda son derece önemlidir. Tüm çocuklarda kapsamlı bir beslenme değerlendirmesi gerektirir.
- Gıda alerjisinde besin kısıtlamaları yaşamı tehdit eden alerjik reaksiyonları önlemek ve klinik belirtileri alevlendirdiği durumlarda kesin bir zorunluktur. Ancak alerji riski kanıtlanmış bir gıdanın uzun süreli kısıtlanması sonrası bilerek yada yanlışlıkla alınması ani gelişen alerjik reaksiyon gelişimine neden olabilmekte. Bu nedenlerle besin alerjisi kanıtlanmadığı sürece sadece AD klinik bulguları kontrol altına almak için gıda kısıtlamalarına gidilmez.
- AD çocuklarda sağlığı, büyümeyi ve gelişmeyi destekleyen, dengeli bir beslenmenin sağlanması için en az kısıtlayıcı beslenme programları uygulanmalıdır.

