- Gösterim: 17294
Papilloma virüs-PV ailesinden “İnsan Papilloma Virüsü” ya da kısaca “HPV”, skuamöz epitelyumu (deri ve mukozada skuamöz olarak olgunlaşma potansiyeli olan enfekte eden, deri ve mukoza siğillerine neden olan çift sarmallı virüsleridir. PV'ler, insanlar dahil olmak üzere farklı omurgalı türlerinin deri ve mukozasındaki keratinositleri enfekte eder. PV ler keskin bir şekilde türe özgüdür, bu nedenle HPV leri yalnızca insanları enfekte ederler. HPV öylesine yaygın bir virüstür ki, şu anda Dünya üzerindeki her kadın ve her erkeğin hayatlarının bir evresinde bu virüs kaynaklı siğil hastalığını yaşayacakları tahmin edilmekte.
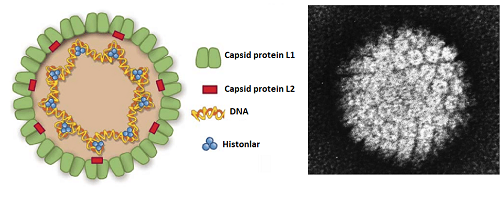
İnsan papilloma virüsü (HPV) zarfsız, dışında genomu koruyan bir kapsid yapısı bulunmakta. Bu kapsid L1 ve L2 proteinlerden oluşmakta. Temsili yapısı ve elektron mikroskopisi aşağıda gösterilmektedir.
Bulaşma insandan insana hastalıklı alan deri ve mukozasının teması yoluyla gerçekleşir. Ancak virüsün temas yüzeyleri(medikal aletler, ortak kullanılan yüzeyler vb) yolu ile de bulaşabilir.
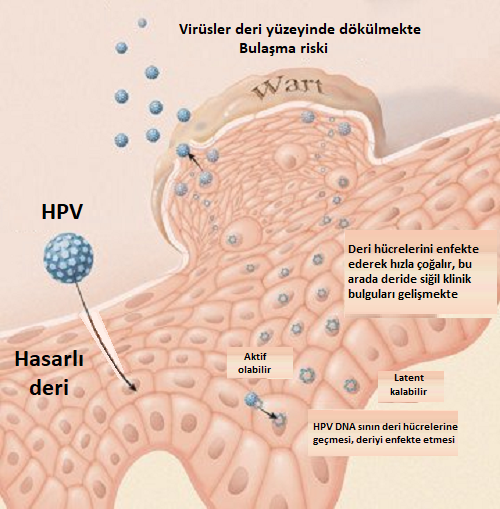
HPV bulaşma sonrası kliniği ve vücudun immunobiyolojisini anlamak için biraz bu virüsün çoğalma döngüsünden bahsedelim. Çünkü HPV bu döngüde savunma sistemimizin virüsü tespitini enegelleyen mükemmel bir immün-kaçınma mekanizması kullanmakta. HPV çoğalma aşamasında deri ve mukozadaki hücrelerin keratinosit farklılaşma sürecini kullanır. Virüsler bu amçla ilk olarak yukardaki temsili resimde görüldüğü gibi deri ve mokozadaki bazal keratinositlere yerleşmekte. Ancak HPV nin yüksek seviyeli çoğalması bazal tabakanın üstünde yer alan spinozum ve granülozumun katmanlarında meydana gelir. Virüsün hücreleri enfekte etmesi keratinositler ile sınırlıdır ve keratinositler dışında herhangi bir hücrede yer almamaktadır.
HPV deri ve mukozada bazal hücrelere yerleşip çoğalırken hücrelerin keratinazasyon sürecinde hücreler içerisinde çoğalırlar. Bu süreci hücrele riçerisinde bir otostopçu gibi geçirmekte. Bu nedenle HPV lerin çoğalma döngüsü uzun zaman alır. Bulaşmadan virüsün yayılmasına kadar geçen süre yaklaşık olarak 3 haftadır. bu aslında deri ve mukozada keratinositin farklılaşması-keratinizasyonu için gerekli olan süredir. Bu sürede HPV çoğalması keratinizasyonda zaten doğal nedenlerle ölüme mahkum edilmiş ve deri ve mukozadan atılacak hücrelerde gereçekleşmekte. Bu süreçte keratinositlerde hücresel değişim ve dokuda inflamasyon olmaz. Bu nedenle bu süreçte deri ve mukoza immün sistemi çoğu zaman HPV nin farkında değildir. HPV nin bu aşamasındaki yaşam döngüsünün kanla taşınan bir aşaması olmadığı için sadece deri ve mukozada minimum miktarda bağışıklık savunmasına maruz kalır. Sanki bir hayalet gibi davranmakta. Bu nedenle enfeksiyon ile lezyonların ortaya çıkması arasındaki süre oldukça değişkendir, haftalar ve aylar arasında değişebilir.
HPV nin onkojenik yani kansereojen alt formları bulunmakta. HPV deri ve muokozada hücrelerin genomuna entegre olur. Bu HPV genom entegrasyonu kanserin birincil kanıtı olabilir. Bu entegresyon konakçı genomunda kırılma noktaları ile kromozomal translokasyonları, delesyonlar, inversiyonlar ve intrakromozomal yeniden düzenlemeler dahil olmak üzere genomik yapısal varyasyonlara neden olmakta. Tüm bunlar konak hücrelerinde genomik istikrarsızlıkla sonuçlanır. Bu deri ve mokuzada hücreşerde displaziye neden olmakta. Displazi kanserl ile sonuçlanabilir. Bu kanser gelişiminde HPV enfeksiyonunun kalıcılığı, onkojenik HPV tipleri, 30 yaş üstü, çoklu HPV tipleri ile enfeksiyon, immünosupresyon ve tütün kullanımı etkili diğer faktörlerdir.
Papilloma virüsler serotipe değil, direkt genotiplerine göre sınıflandırılırlar. 200'den fazla farklı HPV türü tanımlanmış ve 5 cins, α, β, γ, μ ve ν olarak sınıflandırılmıştır. Bunlar içerisinde α cinsi mukozal HPV'lerden sorumludur. HPV'ler onkojenik-kanser yapma potansiyellerine göre yüksek-riskli, orta-düzey riskli ve düşük-riskli olarak sınıflandırılabilir. Düşük riskli HPV tip 6 ve 11 ile yüksek riskli HPV tip 16, 18, 31, 33, 35 ve 45 gibi.
Tanımlanmış HPV tiplerinden 1, 2, 4, 7, 27, 57 ve 65 sıklıkla deride siğiller, plantar ve düz siğillere neden olurken 6 ve 11 tipleri genital siğillerin ve tekrarlayan solunum yoluna yerleşen papillomatozislerinin arkasındaki olağan ajanlardır. Ancak HPV nin bazı alt tipleri onkojenik yani yerleşim yerinde kansere neden olabilmektedir. Bu gurupta yüksek riskli ve yaygınlık sıklığı yüksek olan HPV tipleri, 16 ve 18, serviks, vajina, vulva, anüs, rektum, penis ve orofarenksin HPV kaynaklı karsinomlarının çoğundan sorumludur. Daha az yaygınlık sıklığı olan ve yüksek risk tipleri olarak tip 31, 33, 35, 45, 52, 58 görmekteyiz. HPV enfeksiyonu ile ilişkili diğer dermatolojik onkoloji durumları cildin keratinosit hücre karsinomları, Squamous cell carcinoma-SCC, HPV suşlarına yatkınlığı artıran mutasyonların neden olduğu epidermodysplasia verruciformis (EV) dir.
HPV nin kanser ilişkisi HPV onojenik formlarına karşı aşı çalışmalarını hızlandırdır. HPV aşı çalışmalarında rahim ağzı kanserlerine karşı koruyucu olması için HPV tip 6, 11, 16 ve 18 kapsayan Gardasil® isimli aşı geliştirilerek 2006 yılında FDA tarafından ABD de kullanımına onam alındı. Bu aşı ilk olarak 9-26 yaş arası kadın popülasyonu hedeflenerek uygulanmaya başlandı. İlk geliştirilen bu aşı bir adjuvan (alüminyum hidroksit, 225 mg) içeren virüs kapsid yapısına karşı geliştirilen aşı türüdür. Bu aşı ile HPV nin tip 6, 11, 16 ve 18 suçlarına karşı bağışıklığın güçlendirilmesi amaçlamaktadır. 2009 yılında ise HPV tip 16 ve 18 i kapsayan Cervarix® isimli aşı geliştirilerek FDA tarafından ABD de kullanımna onam alındı. Cerviarix de Gardasile benzemekle birlikte adjuvan olarak 3-O-desacyl-4 monofosforil lipid A [AS04] içermekte. Bu aşı için FDA onamı 9-26 yaş arası erkekleride dahil ederek aşı kapsamını genişletmiştir. 2018 yılında ise HPV tip 6, 11, 16, 18, 31, 33, 45, 52, 58 i kapsayan Gardasil 9 isimli aşı geliştirilerek FDA tarafından ABD de kullanımı onamlandı. Bu aşıda adjuvan olarak 500 mg alüminyum hidroksit kullanılmakta. Bu aşının kullanımı 9-45 yaş arası tüm kadın ve erkekleri kapsayacak şekilde genişletildi.
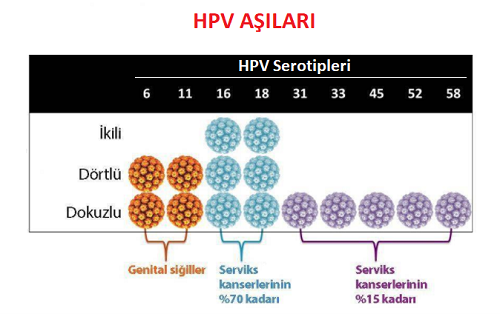
Özetle günümüzde 3 çeşit HPV aşısı bulunmakta: Cervarix; 2'li (bivalent) aşı, Gardasil 4'lü (quadrivalent) aşı ve Gardasil 9'lu (nonavalent) HPV aşısı.
- Merck Firması tarafından üretilmiştir 2 aşı bulunmakta;
- İlk HPV aşısı Gardasil 4 lü(quadrivalant); dört farklı HPV türüne karşı koruma sağlamaktadır. Bu koruma, HPV-16 ve HPV-18'i kapsar ki bu 2 HPV türü serviks kanserlerinin %70'ine neden olmaktadır. HPV-16 ayrıca baş-boyun kanserleri ile ilişkilendirilmiştir. Gardisil ayrıca HPV-6 ve HPV-11'e karşı da koruma sağlar ve böylelikle genital siğillerin %90'ına karşı koruma sağlar.
- İkinci HPV aşısı Gardasil 9 lu( nanovalent); 9 farklı HPV türüne karşı koruma sağlarmaktadır. Bu koruma HPV Tip 6, 11, 16, 18, 31, 33, 45, 52 ve 58'i kapsar.
- GlaxosmithKline tarafından üretilen Cervarix; Cervarix'in uygulandıktan sonra 7 yıl boyunca etkili olduğu görülmektedir.
Bu tüm aşılar bire ilaç firması altında çıkarılsada HPV aşısının keşfi ABD de üç üniversite ve Ulusal Kanser Enstitüsü dahil olmak üzere Avrupa daki kamu kurumları tarafından desteklenmiştir. Aşı, serviks (rahim ağzı) kanserine neden olabilen bir hastalık olarak insan papilloma virüsü (HPV) enfeksiyonunu önler. HPV çoğunlukla cinsel temas yoluyla yayılır ve hem erkek hem de kadınların yaklaşık %80'i yaşamlarının bir bölümünde enfekte olurlar. Nasıl ki geçmişte çiçek aşısı ile çiçek hastalığı artık günümüzde bir sorun değilse, HPV aşısı ile başta serviks kanseri olmak üzere HPV ilişkili kanserleri de daha oluşmadan önlemek mümkün gözükmektedir. HPV, tüm kanserlerin %5'inin nedeni olarak görülmektedir ve sadece serviks kanseri nedeniyle dünya genelinde yılda 300.000 kadının yaşamını kaybettiği hesaplanmaktadır.
Bu üç aşının içerdikleri HPV tiplerine karşı ve neden olduları onkolojik problemlere karşı koruyucu özelliklerinin yüksek olduğunu biliyoruz. Son yıllarda yapılan klinik çalışmalar bu aşıların koruyucu olmalarının ötesinde aktif siğil kliniklerinde tedavi amaçlı kullanımları ve etkinlikleri üzerinedir.
Dermatolojik olarak siğillerin yaygın(verruca vulgaris), plantar(el iç ve ayak tabanı yerleşimli) ve flat(klinik olarak üzerleri düz fromlarının) tedavileri oldukça zordur. Birçoğu tedavi sonrası tekrarlar ve birden fazla tedavi yöntemi gerektirir.
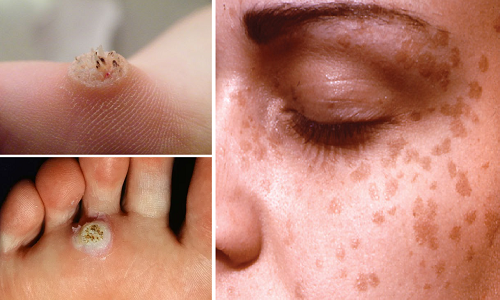
Bu nedenle, tedavilere dirençli siğiller için ek tedavilere ihtiyaç duyulmakta. Bu amaçla yukarda tanımladığımız aşıların bu durumlarda kullanıldığını görmekteyiz.
Bunlardan Cerviarix aşısı siğilli hastalarda iki şekilde kullanılmış.
- 0,1 ve 6 aylarda 3 doz yapılan aşılama şeklinde ve
- siğil lezyonları içerisine- intralezyonel enjeksiyon şeklinde her 2 haftada bir en fazla 6 seans boyunca kullanılmış
Her iki uygulama sonrasında tedavilerde inatçı siğillerde sırası ile % 63.3 ve % 80 lere varan klinik düzelmeler ve 6 ay hastalığın tekrarlamadığı gözlendi. Her iki uygulama arasında istatiksel bir fark gözlenmedi.
Başka bir çalışma el içi ve ayak tabanı yerleşimli plantar siğilerde 4 lü Gardasil ile 0, 1 ve 6. ayda aşılanması ile yapılmış. %46.67 tam düzelme, %16,67 kısmi düzeme ve %36.67 oranında ise cevapsızlık elde edilmiştir.
Her iki aşıda kullanılan HPV tipleri ile yukarda tanımlanan klinik formların etken HPV leri farklı olmakla birlikte elde edilen olumlu cevap hepsinde ortak L1 kapsid proteinlerinin antijenik benzerliği ve aşılarda bulunan adjuvan tarafından spesifik olmayan bağışıklık stimülasyonundan kaynaklanmaktadır. Cervarix aşısından daha yüksek klinik sonuçlar içeriğinde daha güçlü bir adjuvan (AS04) kullanıldığı içindir. Alternatif olarak, aşı uygulama alanında sitokin ortamını değiştirip zenginleştirerek doğal bağışıklık tepkisini artırabilmektedir.
HPV aşılarının siğili tedavideki rolü daha geniş çalışmalar gerektirmekte.
Siğil kliniği, tedavileri ve onkolojik riskleri açısından belki de en çok zorlandıklarımız genital yerleşimi olanlar.
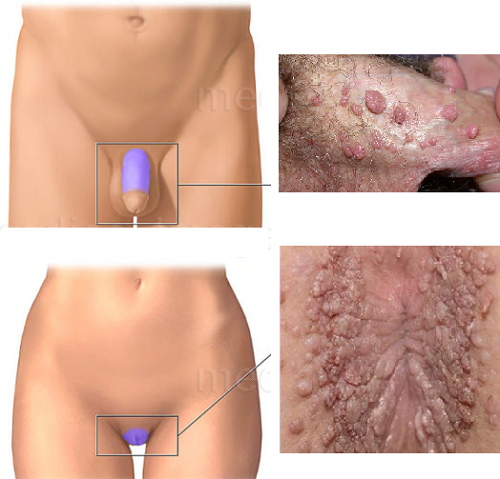
HPV bağışıklamasında kullanılan aşılar sık genital siğil nedenleri arasındaki HPV serotip 6 ve 11'i kapsamakta. Gardasil veya Cervarix genital siğillerde özellikle kondiyoma acuminatum kullanımı ile klinik çalışmalar bulunmakta. Genital ve perianal siğillerin tedavisinde Gardasil ve Cervarix aşılaması sonrası anlamlı düzelmeler olan olgulara rağmen geniş klinik çalışmalar eksik. Yayınlanan az sayıda vaka çalışmasına rağmen HPV bağışıklamanın tedavilere dirençli olgularda tedavilere ek olarak kullanılabileceğini göstermekte.
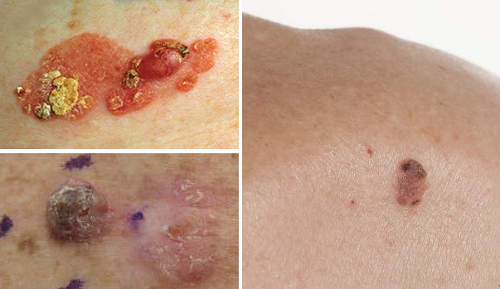
Deri kanserleri içerisinde skuamöz hücreli karsinom (SCC) ile HPV arasında ilişki yapılan bir meta-analiz çalışması ile doğruladı. HPV'nin SCC riskini artıran diğer faktörlerle birlikte bir yardımcı kanserojen görevi görebileceğini öne sürülmekte. Bundan yola çıkılarak SCC cilt kanseri sık tekrarlayan hastalarda dört değerli Gardasil aşısının etkisi araştırılmıştır. Hastalara Gardasil 4 lü aşı yapılarak takip edilmiş, bu hastalarda 1 yıl boyunca SCC oranları hatta BCC gelişim oranları anlamlı düzeyde düşük bulunmuştur.
Bir çalışmada çok sayıda bazaloid SCC bulunan 90'lı yaşlardaki bir immün yetmezliği olan kadın hastada 9 değerli Gardasil aşısı 6 hafta arar ile IM, sonrada en büyük tümörlerden 3'üne intratümoral enjeksiyon ile tedavi edildi. Daha sonra takip eden 8 ay boyunca 3 kez intratümoral enjeksiyon yapılmış. Intratümoral dozun verilmesinden sonraki 2 hafta içinde tümörlerin boyut ve sayısında klinik iyileşme kaydedildi. İlk intratümoral dozdan 11 ay sonra, hastanın kalan SCC'leri kaybolmuş ve en az 24 ay boyunca klinik remisyon devam etmiştir.
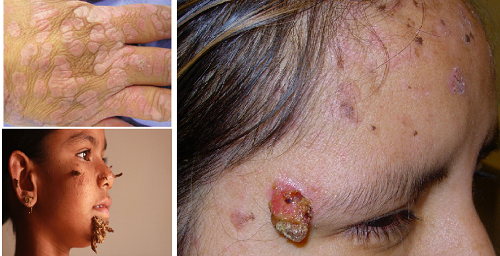
Epidermodysplasia verruciformis (EV); 17q25 kromozom üzerindeki EVER1 ve EVER2 genlerindeki mutasyonlara bağlı gelişen nadir bir otozomal resesif geçişli bir deri hastalığıdır. Bu gen mutasyonları hastada HPV tiplerine karşı artan aşırı duyarlılık sağlamakta ve kalıcı siğil enfeksiyonlarına neden olmaktadır. Bu genetik fromun dışında immün sistemi baskılanmış hastalarda görülen bir EV formu da vardır. EV'li hastaların yüzde % 95 inde HPV 5 ve/veya 8 ile kronik siğil enfeksiyonu olduğu tespit edilir. Maalesef ilerleyen klinik süreçte bu suçar ve diğerlerinden kaynaklanan deri kanserleri gelişebilmektedir. EV li hastalarda HPV aşıları çalışılmış. Böbrek naklinden sonra tıbbi immünosupresyona sahip 50 yaşındaki bir kadın hastada dört değerli Gardasil kullanılmış ve EV EV tedavisindeki etkinliği tanımlanmış.
Sonuç olarak, HPV aşıları (Gardasil ve Cervarix), çeşitli HPV suşları ile ilişkili dermatolojik durumlarda hastalarda koruyucu amaç dışında tedavi edici rolleri ile kullanılabilir. HPV ile ilişkili hastalıktaki iyileşmenin sadece viral antijene karşı bağışıklık duyarlılığından mı yoksa aşı adjuvan tarafından bağışıklık sisteminin spesifik olmayan uyarılmasından mı kaynaklandığı halen tartışmalıdır.
Başta rahim ağzı olmak üzere HPV ilişkili birçok kanserden büyük oranda koruyuculuk sağlayan HPV aşısının erken yaşlarda yapılması önemlidir. Avustralya’da 45 yaşına kadar yapılması önerildiğine dair bilgiler olsa da 26 yaşından sonra yapılan HPV aşısının istenilen etkinliğe ulaşmasındaki şüpheler bugün hala devam etmektedir. Yakın zamanda kullanıma girmesini umduğumuz HPV’nin 9 alt tipine etkili olan Gardasil 9 adlı aşının, HPV’ye karşı korumadan daha etkili olacağı öngörülmektedir. Sonuç olarak aşılama, HPV infeksiyonu ve bu infeksiyonun yol açabileceği birçok hastalıktan korunmanın etkili ve güvenli bir yoludur.
Son olarak önemli gördüğümüz hatırlatmalarımız;
- Kızlarda ve kadınlarda;9-26 yaş arasında; erkeklerin ise 9-21 yaş aralığında aşı yaptırmaları önerilidir.
- HPV aşısı bağışıklığında yaş önemlidir. Aşının yapılmasında her iki cins için en ideal yaş 11-12 olarak tavsiye edilmektedir. Ancak doktorunuz aşının 9 yaşından itibaren yapılmasını önerebilir.
- İlk cinsel temastan önce HPV aşısı yapılması önemlidir. Çünkü aşı sayesinde HPV’ye maruz kalmamış çocuklarda en yaygın görülen 4 HPV tipine karşı %100 koruyuculuk sağlanması mümkün olacaktır.
- İlk HPV aşısının, 11-12 yaşlarında rutin olarak başlatılması önerilmektedir. 9-14 yaş arasındakiler için ise aşının 2 doz olarak yapılması planlanıp ve ikinci dozun ilk dozdan 6 ila 12 ay sonra verilmesi önerilmektedir.
- 9-14 yaş arasında olup da 6 aydan daha kısa bir sürede 2 doz HPV aşısı yaptıran çocuklar ve gençlere üçüncü bir dozun uygulanması önerilmektedir. Ancak bu yaş gurubu için yapılmış iki doz aşı arasındaki sürede en az 6 ay geçmişse 2 doz verilmesi yeterli olacağı bildirilmiştir.
- 15-26 yaş grubunda aşılamaya başlayan gençler ve genç yetişkinlerin kansere neden olan HPV enfeksiyonlarına karşı korunmak için HPV aşısını 3 doz yaptırmasının uygun olacağı bildirilmiştir.
- Zayıf bağışıklık sistemine sahip 9-26 yaş arası her iki cins çocuk ve gençlerin aşılarını üç doza tamamlaması önerilmektedir.




