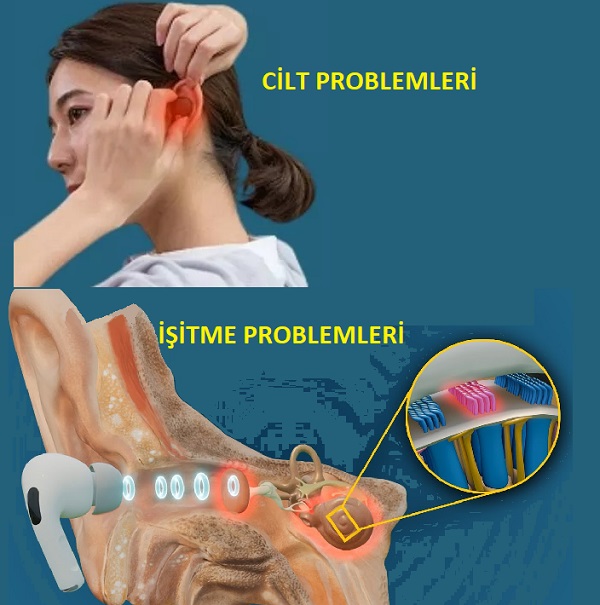
Günümüzde kulaklıklar; akıllı telefonlar, tabletler, multimedya ve oyun cihazlarının ayrılmaz bir bileşeni olmanın yanı sıra, modern yaşamın kişisel izolasyon araçları olarak kabul edilmektedir. Özellikle COVID-19 pandemisi sonrası e-öğrenme süreçlerinin ve çevrim içi toplantıların yaygınlaşmasıyla birlikte, bu cihazların kullanımı son yıllarda ciddi bir ivme kazanmıştır. Ancak, bu yaygınlaşma ile paralel olarak, kulaklık kullanımının insan sağlığı üzerindeki patolojik etkilerine dair her geçen gün yeni veriler yayınlanmaktadır. Bu olumsuzluklar; dış kulak yolunda gelişen dermatolojik sorunlar ile işitme sağlığı üzerindeki potansiyel hasarları kapsamaktadır.
Kulaklıkların kulak üstü (over-ear) modellerden kulak içi (in-ear) teknolojilere uzanan evrimsel süreci incelendiğinde; kökenlerinin telekomünikasyonun ilk yıllarına ve askeri gereksinimlere dayandığı görülmektedir. Kulaklığın atası, günümüzdeki kompakt yapısından oldukça uzaktı. 19. yüzyılın sonlarında telefon operatörleri için geliştirilen ilk modeller; operatörlerin ellerini serbest bırakmasına olanak tanıyan, omuza oturtulan ve yaklaşık 5 kilogram ağırlığında olan tek taraflı hoparlörlerdi. 2001 yılında Apple’ın beyaz renkli iPod kulaklıklarını piyasaya sürmesi, kulak içi tasarımları bir moda ikonuna dönüştürerek müzik ekosistemini kökten değiştirmiştir. 2016 yılında AirPods ile 'True Wireless Stereo' (TWS) olarak adlandırılan ve tam kablosuz kulaklık dönemi başlamıştır. Bu yeni nesil modeller; kulak kanal anatomisine uyumlu silikon uçlar ve biyometrik sensörlerle donatılmış, ayrıca Aktif Gürültü Engelleme (ANC) teknolojisinin entegrasyonu ile kulaklık standartlarını yeniden belirlemiştir. Kulaklıkların bu tarihsel gelişimi; yalnızca bir ses aktarım cihazının evrimini değil, aynı zamanda bireyin teknolojiyle kurduğu fiziksel ve sosyal ilişkinin dönüşümünü de yansıtmaktadır. Telefon operatörlerinin kullandığı devasa düzeneklerden; kulağın içine giren, kablosuz çalışan ve kalp ritmini dahi ölçebilen akıllı giyilebilir teknolojilere evrilen bu süreç, gelecekte artırılmış gerçeklik (AR) ve işitsel şeffaflık (transparency mode) özellikleri üzerinden gelişmeye devam edecektir.
"12-25 yaş grubunu kapsayan bir araştırmaya göre; kulak içi veya kulak üstü cihaz kullanım yaygınlığı %50’nin üzerindedir. En sık tercih edilen modelin kulak içi (in-ear) kulaklıklar olduğu saptanmıştır. Kullanıcıların %30’unun günde ortalama 1-2 saat kulaklık kullandığı; %20’sinin ise uyku esnasında dahi cihaz kullanımına devam ettiği belirlenmiştir.
Araştırmaya katılan kullanıcıların %20’si; işitme kaybı ve dış kulak yolu dermatolojik sorunları başta olmak üzere, kulaklık kaynaklı olduğunu düşündükleri çeşitli semptomlar bildirmektedir. En yaygın ifade edilen klinik şikayetler arasında pruritus (kaşıntı), otalji (kulak ağrısı) ve serumen (kulak kiri) birikimi yer alırken; kulak çınlaması (tinnitus) ve baş ağrısı daha az sıklıkla rapor edilen belirtiler olmuştur.
Kulaklık kullanımına bağlı gelişebilecek olası yan etkilere dair farkındalık düzeyleri incelendiğinde; kadın kullanıcıların erkeklere oranla daha duyarlı olduğu saptanmıştır. Buna karşın, özellikle 18 yaş altı öğrenci grubunda sağlık risklerine dair farkındalığın anlamlı derecede düşük olduğu görülmektedir."
İşitme organı; dış, orta ve iç kulak bölümlerinden oluşan son derece hassas bir yapıya sahiptir. Bu yapının dış ortamla temasını sağlayan dış kulak yolu (meatus acusticus externus), yaklaşık 2,5 cm uzunluğunda ve 'S' formunda bir kanaldır. Dış kulak kanalı, vücudun diğer deri yüzeylerinden farklı olarak keratinize çok katlı yassı epitel ile kaplıdır ve kendine özgü bir 'epitelyal migrasyon' (kendi kendini temizleme) mekanizmasına sahiptir.
Kanalın dış 1/3'lük kıkırdak kısmında konumlanan apokrin ve sebase bezler; lizozim, immünoglobulinler ve serbest yağ asitleri içeren, yaklaşık 5,0 - 5,7 pH değerine sahip asidik bir salgı olan serumeni (kulak kiri) üretir. Serumen; bu bileşenleri sayesinde hem koruyucu bir nem bariyeri sağlar hem de patojenlere karşı güçlü bir antibakteriyel ve antifungal kalkan görevi görür.
Kulaklık kullanımı, dış kulak kanalının bu hassas ekosistemine doğrudan bir fiziksel müdahale niteliğindedir. Cihaz kullanımı; hem mekanik baskı hem de kimyasal dengenin bozulması yoluyla kanalın doğal bariyer fonksiyonlarını sekteye uğratmakta ve cilt üzerinde çeşitli patolojik mekanizmaların tetiklenmesine neden olmaktadır.
Kulaklık imalatında yaygın olarak kullanılan polimerler, akrilatlar, nikel, sentetik kauçuk bileşenleri, plastikleştiriciler, silikon ve çeşitli renklendirici maddeler; duyarlı bireylerde alerjik kontakt dermatit gelişimini tetikleyebilmektedir. Klinik tablo tipik olarak şiddetli kaşıntı (pruritus), eritem (kızarıklık) ve deskuamasyon (deri döküntüsü) ile karakterizedir.
Özellikle kulak içi (in-ear) modellerin uzun süreli kullanımı, dış kulak kanalını hava sızdırmaz şekilde kapatarak 'oklüzyon' etkisi yaratır. Bu durum kanal içi hava sirkülasyonunu keserek evaporasyonu (buharlaşmayı) engeller. Sonuçta gelişen nem ve sıcaklık artışı, stratum corneum tabakasının yumuşamasına, yani maserasyona yol açmaktadır. Artan nem ve lokal terleme, kanalın koruyucu asidik pH’ını alkaliye doğru kaydırarak saprofit floranın (yararlı bakteriler) azalmasına; Pseudomonas aeruginosa ve Candida albicans gibi patojenik mikroorganizmaların kolonizasyonuna elverişli bir zemin hazırlar. Literatürdeki çalışmalar, günlük 60 dakikayı aşan kesintisiz kulaklık kullanımının, dış kulak yolu florasındaki patojenik mikroorganizma (özellikle Staphylococcus aureus) yoğunluğunu anlamlı ölçüde artırdığını kanıtlamaktadır.
Kulaklıkların takılıp çıkarılması esnasında oluşan mekanik sürtünme veya tam oturmayan başlıkların yarattığı fiziksel baskı, epitelde mikroskobik düzeyde travmalara (fissürler) neden olur. Bu gözle görülmeyen çizikler, cilt bütünlüğünü bozarak bakterilerin dermis tabakasına sızması için bir giriş kapısı oluşturur ve enfeksiyon riskini akut hale getirir.
Buna ek olarak, kulak içi kulaklıklar epitelin doğal 'self-cleaning' (kendi kendini temizleme) mekanizmasını engelleyerek serumeni kanalın derinliklerine doğru iter. Serumenin bu şekilde içe hapsolması, epitel üzerindeki migrasyonu durdurarak kronik inflamasyona, dış kulak yolu tıkanıklığına (buşon), iletim tipi işitme kaybına ve sekonder enfeksiyon gelişimine sebebiyet verebilmektedir.
Dermatolojik komplikasyonların minimize edilmesi amacıyla; kulaklıkların deriye temas eden yüzey alanları ve bu yüzeylerin yarattığı mikro-iklimsel koşullar (nem ve sıcaklık artışı) göz önünde bulundurularak, ergonomik tasarımlar yeniden yapılandırılmalıdır. İmalat aşamasında kullanılan materyallerin biyo-uyumluluğu yüksek, düşük alerjen kapasiteli (hipoalerjenik) bileşenlerden seçilmesi, kontakt dermatit riskini azaltmak adına öncelikli bir strateji olmalıdır.
Dermatolojik sağlığın korunmasında cihaz hijyeni ve kullanım süresinin sınırlandırılması kritik bir öneme sahiptir. Bu bağlamda, her kullanıcıya ve materyal tipine (silikon, deri, tekstil) özgü, bileşenlerin biyofiziksel özelliklerini bozmayan özelleştirilmiş hijyen protokolleri geliştirilmelidir.
Kulaklık kullanımına bağlı gelişebilecek işitme problemleri ve dermatolojik komplikasyonları minimize etmek amacıyla şu koruyucu önlemlerin uygulanması klinik olarak tavsiye edilmektedir:
- 60/60 Kuralı: İşitme sağlığını korumak ve kulak kanalındaki havalanmanın sağlanması için, kulaklıklar maksimum ses seviyesinin %60’ını aşmayacak şekilde ve günde kesintisiz en fazla 60 dakika kullanılmalıdır. Her kullanım sonrası dış kulak yolunun havalanmasına izin verilmelidir.
- Kulaklıkların Hijyeni: Kulaklıkların temas yüzeyleri düzenli olarak dezenfekte edilmelidir.
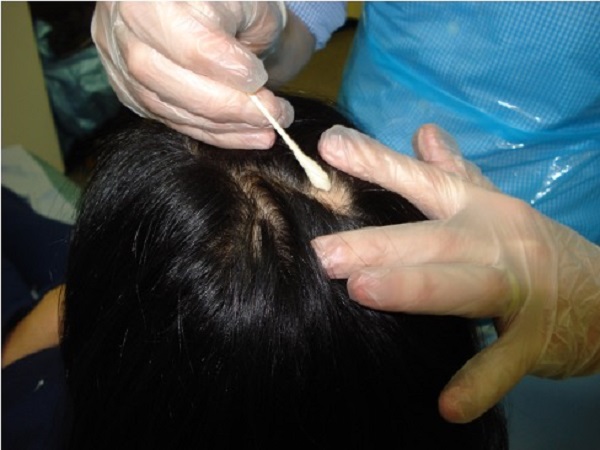
- Silikon bileşenli kulak içi (in-ear) kulaklıklar, dış kulak yoluna doğrudan penetre oldukları için serumen ve keratinize epitel döküntüleri ile en yoğun temas kuran cihazlardır. Her kullanım sonrasında kulaklık uçlarında biriken serumen kalıntıları, yumuşak ve kuru bir mikrofiber bezle titizlikle temizlenmelidir. Serumen doğal olarak asidik bir pH değerine sahip olsa da, cihaz üzerinde biriktiğinde ve vücut ısısıyla birleştiğinde, patojenik bakteriyel kolonizasyon için ideal bir besiyeri (substrat) ve biyofilm tabakası görevi görür. Bu organik birikintilerin temizlenmemesi, mikroorganizmaların her kullanımda tekrar kulak kanalına transfer edilmesine ve kronik irritasyonlara zemin hazırlar.
- Kulak içi kulaklıklarda kullanılan silikon uçlar, cihaz gövdesinden ayrılabilir yapıda ise haftada en az 1-2 kez derin temizlik sürecine tabi tutulmalıdır. Bu süreçte uçlar, ılık ve tercihen antibakteriyel içerikli sıvı sabunlu suda yaklaşık 5 dakika bekletilmelidir. Bu işlem, birikmiş organik materyallerin maserasyon yoluyla yumuşayarak yüzeyden uzaklaştırılmasını sağlar. Mekanik temizliğin ardından, silikon yüzeyler %70 izopropil alkol ile nemlendirilmiş bir pamuklu aplikatör yardımıyla dezenfekte edilerek mikrobiyal yükten arındırılmalıdır. Dezenfeksiyon sonrası en kritik aşama kurutma sürecidir. Silikon uçlar, oda sıcaklığında tamamen kuruması için yaklaşık 1-2 saat bekletilmeden cihaz üzerine tekrar monte edilmemelidir. Nemli kalan uçların kullanımı, dış kulak yolundaki nem oranını patolojik seviyelere çıkararak otomikoz (mantar enfeksiyonu) riskini yaklaşık %40 oranında artırmaktadır.
- Tam kablosuz (TWS) kulaklıkların şarj ve muhafaza kutuları; karanlık, kapalı ve cihazlardan transfer edilen ısı nedeniyle mikroorganizmaların proliferasyonu (çoğalması) için elverişli bir inkübasyon ortamı oluşturabilmektedir. Bu durum, şarj kutularının potansiyel bir patojen rezervuarı haline gelmesine yol açar. Mikrobiyal yükü kontrol altında tutmak amacıyla, haftada en az bir kez kutu içindeki konektörler ve yuvalar, kalıntıları uzaklaştırmak için kuru ve yumuşak bir fırça ile süpürülmelidir. Ardından, cihazın elektronik aksamına zarar vermeyecek şekilde izopropil alkollü mendillerle dezenfeksiyon işlemi gerçekleştirilmelidir. Şarj kutusu hijyenine gösterilmeyen ihmal, temizlenmiş kulaklıkların her kullanım öncesi yeniden kontamine olmasına (tekrar kirlenmesine) neden olarak dış kulak yolu enfeksiyonu riskini süreklileştirmektedir.
- Kulak üstü (over-ear) kulaklıklar, dış kulak kanalına penetre olmasalar da, kulak çevresindeki yağ bezleri yoğun olduğu deri bölgelerine doğrudan mekanik baskı uygulamaktadır. Özellikle deri veya suni deri (pleather) materyalden üretilen pedler, sebum ve ter sekresyonlarını absorbe ederek kontamine olurlar. Her kullanım sonrasında ped yüzeyleri, alkolsüz bir dezenfektan mendil veya hafif nemli bir bezle temizlenmelidir. Bu noktada alkol bazlı temizleyicilerin kullanımından kaçınılmalıdır; zira alkol, polimer yapıdaki suni derinin elastikiyetini bozarak mikro-çatlaklar oluşturur. Bu çatlaklar, başta Staphylococcus aureus olmak üzere patojen mikroorganizmalar için eradike edilmesi güç 'mikro-barınaklar' ve biyofilm alanları yaratır. Kumaş veya velur (kadife benzeri) dokulu pedler ise, deri muadillerine oranla daha gözenekli yapıları nedeniyle yüksek miktarda toz akarı (mite), deskuame epitel ve bakteri barındırma eğilimindedir. Hijyen protokolü dahilinde, çıkarılabilir özellikteki pedler ayda en az bir kez ılık suda manuel olarak yıkanmalıdır. Ayrıca, cihazın kafa bandı (headband) kısmının saçlı deri ile temas eden yüzeyi; sebum, ter ve saç bakım ürünü kalıntılarından düzenli olarak arındırılmalıdır. Bu bölgelerdeki hijyen eksikliği ve sürekli mekanik friksiyon (sürtünme), deri üzerinde 'akne mekanika' (basınç ve sürtünme kaynaklı sivilce oluşumu) ve folikülit gibi patolojik tabloları tetikleyebilmektedir.
- Zaman içerisinde kulak içi silikon uçlar ve kulak üstü pedler, maruz kaldıkları vücut ısısı, sebum ve çevresel faktörler nedeniyle yapısal bütünlüklerini kaybederek mikroskobik düzeyde gözenekli (poröz) bir yapı kazanırlar. Materyalde meydana gelen bu dejenerasyon, dezenfeksiyon işlemlerinin etkinliğini azaltarak mikroorganizmaların gözeneklerin derinliklerine yerleşmesine ve eradikasyonun (tamamen temizlenmenin) imkansız hale gelmesine neden olur. Bu biyofilm riskini ve kronik enfeksiyon döngüsünü önlemek amacıyla; silikon uçların ortalama 6 ayda bir, kulak üstü pedlerin ise kullanım yoğunluğuna bağlı olarak 12-18 ayda bir yenileriyle değiştirilmesi klinik olarak önerilmektedir. Eski ekipmanların kullanımında ısrar edilmesi, dezenfeksiyon protokolleri uygulansa dahi dış kulak yolunun sürekli olarak patojenik mikroorganizmalara maruz kalmasına sebebiyet verebilmektedir.
- Kulaklıklarınızın IP (suya dayanıklılık) özelliğini mutlaka kontrol etmeniz önemlidir. Eğer cihazınızın sıvı temasına direnci düşükse, temizlik sırasında sıvıyı doğrudan cihaza sıkmak yerine her zaman bir bez veya pamuk üzerine uygulayarak kullanmalısınız.
- Kulaklık kullanımı sırasında deri bütünlüğünü korumak için seçilecek solüsyonlar, sadece cihazı temizlemekle kalmamalı, aynı zamanda cihazın temas ettiği deri bölgesindeki pH dengesini ve bariyer fonksiyonunu da desteklemelidir. Bu nedenle deri tipinize uygun (yağlı veya hassas ciltler için) ek koruyucu solüsyon kullanılmalıdır.
- Yağlı ve hassas cilt tipine sahip bireylerde, kulaklık pedlerinin uyguladığı mekanik baskı ve yarattığı lokal ısı artışı, sebase bezleri (yağ bezleri) stimüle ederek aşırı sebum üretimine yol açar. Bu süreç; kulak çevresi ve kanal girişinde, literatürde 'akne mekanika' olarak tanımlanan sivilcelenme ve folikülit (kıl kökü iltihabı) tablolarının gelişmesine neden olmaktadır. Bu patolojik oluşumları önlemek amacıyla, kulaklık kullanımı öncesi ve sonrasında (dış kulak kanalına girmemek kaydıyla) periauriler deri bölgesinin %2 oranında salisilik asit içeren alkolsüz tonikler ile temizlenmesi önerilir. Lipofilik (yağda çözünen) bir yapıya sahip olan salisilik asit, deri üzerindeki lipid tabakasını ve gözenekleri tıkanmaya neden olan debrislerden arındırırken, aynı zamanda etkili bir antibakteriyel koruma sağlar. Buna ek olarak, doğal bir antiseptik olan Çay Ağacı Yağı (Tea Tree Oil), özellikle kafa bantlı kulaklıkların temas ettiği geniş deri yüzeyleri için güçlü bir profilaktik seçenektir. Seyreltilmiş çay ağacı yağı ile yapılan topikal uygulama, deri yüzeyindeki Staphylococcus aureus kolonizasyonunu baskılayarak enfeksiyon riskini minimize eder
- Hassas ve atopik cilt tipine sahip bireylerde temel patoloji; kulaklık materyaline karşı gelişen irritasyon ve artan transepidermal su kaybıdır (TEWL). Bu deri tipinde alkol bazlı temizleyicilerin kullanımı, bariyer bütünlüğünü bozarak kserozis (aşırı kuruluk), mikro-fissürler ve ekzematöz lezyonlara sebebiyet verebilir. Kulaklık kullanımı sonrasında kızaran ve termal stres altına giren deri bölgesine termal su spreyleri ile müdahale edilmesi, hem inflamasyonu yatıştırır hem de zengin mineral içeriğiyle deri bariyerini destekler. İçeriğinde Niasinamid (Vitamini B3) bulunan solüsyonlar, derideki endojen seramid üretimini stimüle ederek epiteli kulaklığın yarattığı mekanik sürtünmeye karşı daha dirençli hale getirir. Profilaktik bir önlem olarak; kulaklık kullanımından 15-20 dakika önce, aurikula (kulak kepçesi) kıvrımlarına ve temas noktalarına ince bir tabaka halinde Seramid veya Panthenol (Vitamini B5) içeren bariyer kremlerin uygulanması klinik olarak endikedir. Bu kremler, deri ile sentetik kulaklık materyali arasında biyofiziksel bir koruma kalkanı oluşturarak alerjik ve irritan kontakt dermatit gelişimini anlamlı ölçüde önlemektedir.
- Kulaklık temizlerken kullanılan kimyasallar sonrasında deriyle temas ettiğinde reaksiyona yol açabilir. Bu nedenle cihaz temizliğinde şu maddeler tercih edilmelidir:
- Hipokloröz Asit (HOCl): Vücudun kendi bağışıklık hücreleri tarafından da üretilen bu madde, en güvenli ve en güçlü dezenfektanlardan biridir. Tahriş edici değildir, alkol içermez ve hem silikon uçlarda hem de deri pedlerde güvenle kullanılabilir. Bakteri, virüs ve mantarlara karşı saniyeler içinde etkilidir.
- Glikolik Asitli Mendiller: Kulaklık pedlerini haftalık olarak düşük konsantrasyonlu glikolik asitli mendillerle silmek, ped üzerinde biriken ölü deri hücrelerini (keratin döküntülerini) kimyasal olarak çözer ve bakteri birikimini minimize eder.
- Yukarıda belirtilen hiçbir temizleme solüsyonu kulak kanalına direkt sürülmemeli yada kulağa damlatılmamalıdır.
- Dış Kulak Yolunda Nem Kontrolü: Banyo, yüzme veya yoğun fiziksel aktivite (terleme) sonrasında dış kulak yolu tamamen kurulanmadan kulak içi cihaz kullanılmamalıdır. Nemli kalan kanal, patojenik mikroorganizmalar ve otomikoz (mantar) için uygun bir üreme ortamı oluşturur. Kulak kanalının tamamen kuruması için en az 20-30 dakika beklenmelidir. Dış kulak yolundaki derinin bariyer fonksiyonunu geri kazanması için her 45-60 dakikalık kullaklık kullanım sonrası en az 15 dakikalık bir kulaklık kullanılmaması önerilir.
- Kulaklıkların Kişisel Kullanım ve Paylaşılmaması: Kulaklıklar, havlu veya diş fırçası gibi kişisel eşyalar olarak kabul edilmelidir. Cihazların paylaşılması, bireyler arasında patojen mikroorganizmaların transferine (çapraz kontaminasyon) ve rekürren (tekrarlayan) enfeksiyonlara yol açabilir.
- Kulaklık Modelinde Ergonomik ve Hipoalerjenik Seçimler: Hassas cilt tipine sahip bireyler, nikel veya lateks içermeyen, biyo-uyumluluğu yüksek hipoalerjenik materyallerden üretilmiş cihazları tercih etmelidir. Ayrıca, kulak kanalına aşırı baskı yapmayan, anatomik yapıya uygun uçlar kullanılmalıdır.
- Kulaklıkların Uyku Sırasında Kullanımdan Kaçınma: Uyku esnasında kulaklık kullanımı, hem mekanik travma riskini hem de oklüzyon süresini kontrolsüz şekilde artırdığı için kesinlikle önerilmemektedir.
Dış kulak yolunda kaşıntı ve akıntı, genellikle savunma bariyerinin bozulduğuna ve bir otomikoz (mantar) veya eksternal otit (bakteriyel dış kulak iltihabı) başlangıcına işaret eder. Kulaklık kullanımı bu durumu "sera etkisi" yaratarak daha da kötüleştirebilir. Sıcak ve nemli mikro-iklim, özellikle Aspergillus ve Candida türlerinin üremesi için idealdir. Kulaklık kullanan bireylerde, kulak kanalında beyaz, siyah veya gri renkli küf odakları ve şiddetli kaşıntı ile seyreden otomikoz vakaları, kulaklık kullanmayan popülasyona oranla daha sık görülmektedir.
Bu tür spesifik şikayetler için dermatolojik ve otolojik temelli bir bakım ve korunma rutini yer almalıdır. Bu rutin, kanal içindeki flora dengesini (mikrobiyota) yeniden tesis etmeyi ve nem kontrolünü sağlamayı amaçlar.
- Sıfır Nem Protokolü: Mantar ve bakteriler nemli ortamlarda hızla çoğalır. Akıntı veya kaşıntı başladığında en önemli adım kulak kanalını kuru tutmaktır.
- Kurutma Yöntemi: Duş sonrası veya kulaklık kullanımı sonrası kulak kanalına kesinlikle pamuklu çubuk sokulmamalıdır. Bunun yerine, düşük ısıda ve düşük hızda bir saç kurutma makinesini yaklaşık 30 cm uzaktan tutarak kulak kanalının girişi 1 dakika boyunca kurutulmalıdır.
- Banyo Öncesi Koruma: Banyo yaparken kulak kanalına su kaçmasını önlemek için vazelin sürülmüş bir pamuk parçasını kanal girişine (içeri itmeden) yerleştirmek, inflamasyonu baskılamada kritiktir.
- pH Dengeleyici ve Antiseptik Müdahale: Sağlıklı bir kulak kanalı asidiktir. Kaşıntı başladığında bu asidite bozulmuştur.Doktorunuzun da onayıyla, tıbbi olarak hazırlanmış düşük konsantrasyonlu borik asit damlaları veya sterilize edilmiş beyaz sirke-su karışımı (yarı yarıya) ile kanal girişi silinebilir. Bu uygulama, pH'ı asit seviyesine çekerek mantar sporlarının (sporülasyon) üremesini durdurur. Eğer kaşıntı şiddetliyse, kulak kepçesi ve kanal girişini antifungal içerikli (örneğin ketokonazol veya çay ağacı özlü) bir temizleyici ile nazikçe silip hemen kurulamak, yüzeydeki mantar yükünü azaltır.
- Akıntı ve Kaşıntı Varken Kulaklık Kullanmamak: Kulak içi (silikon uçlu) kulaklık kullanmak, enfeksiyonu kulak zarının daha derinlerine itebilir ve iyileşmeyi imkansız hale getirir. Akıntı tamamen kesilene kadar kulaklıklardan kaçınılmalıdır. Eğer mutlaka kulaklık kullanılması gerekiyorsa, kulak kanalını tamamen açık bırakan kemik iletimli kulaklıklar bu dönemde en sağlıklı alternatiftir.
- Kulaklık Uçlarının Sterilizasyonu: Kaşıntıya neden olan mikroorganizmalar kulaklık uçlarına yerleşmiş olabilir. Eğer mevcut bir enfeksiyonunuz varsa, tedavi sonrası aynı silikon uçları kullanmak "re-enfeksiyona" (tekrar bulaşma) neden olur. Bu nedenle eski uçlar atılmalı veya %70 izopropil alkol içinde 1 saat bekletilerek tam sterilizasyon sağlanmalıdır.
- Aşağıdaki belirtiler gelişirse, evde bakım protokolü yerine bir KBB (Kulak Burun Boğaz) uzmanına başvurulması zorunludur:
- Akıntının kötü kokulu, sarı/yeşil renkte veya kanlı olması.
- Kulak kepçesine dokunulduğunda veya çiğneme hareketi sırasında şiddetli ağrı duyulması.
- İşitmede azalma veya sürekli çınlama (tinnitus) hissi.
- Kulak çevresindeki lenf bezlerinde şişme.
- Unutmayın: Kulak içi kaşıntısı genellikle "kaşı-yırt-enfekte et" döngüsüne girer. Kaşımak için kullanılan yabancı cisimler (toka, kalem, pamuklu çubuk) epitelde kalıcı hasara ve daha ciddi olan Malign Eksternal Otit gibi durumlara zemin hazırlayabilir.
Kulaklıklarda son yıllarda kullanılmaya başlanan Aktif Gürültü Engelleme (Active Noise Cancellation - ANC), akustik mühendisliği ve dijital sinyal işlemenin (DSP) birleştiği, temeli fiziksel bir fenomene dayanan bir teknolojidir. Bu teknoloji, dış dünyadaki gürültüyü pasif yalıtım ile fiziksel olarak engellemek yerine onu fizik yasalarını kullanarak matematiksel olarak yok etmeyi amaçlar. ANC kulaklıklar dış sesi yakalayan dış mikrofonlar ve kulak kanalı içindeki kalıntı sesi duyan iç mikrofonlara sahip. Cihazın içindeki yüksek hızlı işlemci milisaniyeler içinde, gürültüyü oluşturan ses dalgasının tam tersi olan bir "anti-ses" dalgası üretir. Kulaklık hem müziği hem de üretilen anti-ses dalgasını aynı anda kulağa ileten hoporlör bileşenlerine sahiptir. ANC kulaklıklarda kullanılan işlemci yeterli hıza sahip olmalıdır. Çünkü ses saniyede 343 metre hızla yayılır. Kulaklığın dışındaki mikrofon sesi yakalayıp, işlemci tersini hesaplayıp, sürücü bu sesi verene kadar geçen süre neredeyse sıfır olması gerekir. Eğer bu işlem uzarsa üretilen anti-ses gürültüyü yok etmek yerine daha fazla gürültüye neden olabilir.
ANC kulaklık teknolojisi, sunduğu konforun yanı sıra "kulak basıncı" veya "işitme yorgunluğu" gibi tıbbi durumlara neden olmaktadır. ANC kulaklık özelliği açıldığında kullanıcı kulaklarında sanki bir uçağın inişe geçmesi gibi bir basınç hissine neden olmaktadır. Gerçekte ANC özelliliği kulak kanalındaki hava basıncını fiziksel olarak değiştirmez. Ancak, düşük frekanslı arka plan gürültüsü aniden yok edildiğinde, beyin bu sessizliği orta kulaktaki basınç dengesizliği olarak yorumlar. Bu tamamen nörolojik ve psikoakustik bir yanılsamadır. Ayrıca iç kulaktaki vestibüler sistem (denge mekanizması), ses dalgalarıyla sürekli etkileşim halindedir. Arka plan seslerinin yapay olarak filtrelenmesi, bazı hassas bireylerde hafif baş dönmesi veya oryantasyon bozukluğuna yol açabilir. Buna karşın ANC sisteminin işitme sağlığı üzerine olumlu etkileride bulunmaktadır. Gürültülü ortamlarda (metro, uçak) insanlar genellikle müziği duyabilmek için ses seviyesini 85-90 dB gibi zararlı seviyelere çıkarırlar. ANC, dış gürültüyü elediği için kullanıcının müziği 60-70 dB gibi güvenli seviyelerde duymasına olanak tanır. Bu durum, uzun vadede gürültüye bağlı işitme kaybını (NIHL) önlemede kritik bir rol oynar. Ayrıca iç kulaktaki tüy hücreleri (cilia), yüksek ses enerjisine maruz kaldığında hasar görür. ANC kullanımı, maruz kalınan toplam ses enerjisini düşürerek bu hücrelerin ömrünü uzatır.
ANC sistemi sürekli olarak bir "anti-ses" dalgası üretir ve kulak zarımız bu anti ses dalgasına sürekili maruz kalmakta. Orta kulakta bulunan ve aşırı sesleri yok etmeye yarayan stapedius kası, ANC'nin ürettiği karmaşık dalga formları nedeniyle sürekli bir tetikte olma durumuna geçebilir. Uzun süreli kullanımda bu durum, "akustik yorgunluk" olarak tanımlanan, kulakta dolgunluk hissi ve geçici hasasiyet yaratabilir. Beyin, doğal olmayan bir sessizliği ve anti-ses dalgalarını işlemek için ekstra efor sarf eder. Bazı kullanıcıların ANC sonrası yaşadığı baş ağrısının temelinde, işlemcinin ürettiği mikroskobik sinyal hatalarının beyin tarafından filtrelenmeye çalışılması yatar.
Diğer yandan ANC'nin yarattığı en büyük risk "akustik izolasyon"dur. Korna sesi, acil durum sirenleri veya yaklaşan bir aracın sesi gibi hayati önem taşıyan yüksek frekanslı seslerin bir kısmı ANC ve pasif yalıtım ile engellenir. Bu durum, özellikle şehir içi yaya trafiğinde kazalara davetiye çıkarabilir.
Bu nedenlerden dolayı ANC kullanıcılarına kullanım önerileri;
-
Mola Verin: Her 1 saatlik ANC kullanımından sonra kulaklarınızı 10-15 dakika "doğal sessizliğe" bırakın. Bu, stapedius kasının ve vestibüler sistemin dinlenmesini sağlar.
-
Basınç Ayarı: Eğer basınç hissi sizi çok rahatsız ediyorsa, hibrit yerine "ayarlanabilir ANC" (Transparency mode) seviyelerini tercih ederek dış dünya ile bağlantıyı tamamen koparmayın.
-
Dış kulak kanal temizliği ve bakımı: ANC'li kulak içi kulaklıklar kulak kanalını daha sıkı kapattığı için bahsettiğimiz hijyen kurallarına iki kat dikkat edilmelidir.