- Gösterim: 8361
Bazal Hücreli Karsinom (), açık tenli kişilerde en sık görülen kötü huylu tümördür ve tüm cilt kanseri vakalarının yaklaşık %75'ini oluşturur. Son yıllarda tüm dünyada görülme sıklığında artan oranlar bildirilmiştir.
Başlıca risk faktörleri arasında güneş ve radyasyonu, erkek cinsiyeti, açık ten tipi, ileri yaş, uzun süreli immünsüpresyon, bireysel veya aile öyküsünün varlığı ve belirli genodermatozlar yer alır.
, bazaloid farklılaşmaya sahip, yavaş büyüyen, lokal olarak çevre dokulara yayılan ve dokularda yıkıcı bir epitel tümördür. Saç folikülü ve/veya saç folikülleri arasındaki dermis içindeki kök hücrelerden, öncesinde prekanseröz bir lezyon olmadan gelişir. radyasyonuna maruz kalan alanlarda, sırasıyla baş ve boyun, gövde, kol ve bacaklarda görülmektedir. Mukozal yüzeyler, avuç içleri veya ayak tabanları alışılmadık tutulum alanları olmakla birlikte nadir vakalarda bildirilmiştir.
nadiren metastaz yapar ve hastalığa bağlı ölüm oranları düşüktür; ancak bir yandan kozmetik açıdan hassas bölgelerde sık görülmesi, diğer yandan lokal olarak infiltre edici ve yıkıcı büyümesi nedeniyle yaşam kalitesini önemli ölçüde etkilemektedir.
Yanlış tedavi edilirse veya hiç tedavi edilmezse, birkaç yıl sonra zor ve karmaşık bir tedavi konseptini gerektiren ileri bir aşamaya ulaşabilir. 'nin hasta üzerindeki bu olumsuzluklarına ek olarak, sağlık sistemine önemli maliyetler de yüklemektedir.
Tanısı için klinik görsel muayene ve dermatoskopiye ek olarak cilt biyopsisi sonrası patolojik değerlendirme gerekmektedir.
Çeşitli klinik ve histolojik alt tipler tanımlanmıştır: yüksek ve düşük tekrarlama riskine sahip 'ler. Bu ayrımların yapılması tedavi seçimi üzerinde önemli bir etkiye sahiptir.
-
Çoğu , standart cerrahi yaklaşımlar veya seçilmiş vakalarda topikal tedaviler ile etkili ve güvenli bir şekilde tedavi edilebilir.
-
Lokal olarak ilerlemiş ve metastaz yapmış 'de ise radyasyon veya sistemik tedaviler seçilmektedir.
-
Radyasyon tedavileri, cerrahi uygulanamayacak hastalarda, lokal olarak çok fazla çevre dokuya yayılmış ve yaşlı hastalar için de bir seçenektir.
-
Hedgehog inhibitörleri olan vismodegib ve sonidegib gibi ilaçlar ise sistemik tedavi için onaylanmıştır.
'nin dünya çapında artan sıklık oranlarından bahsedilmektedir. Avrupa için yılda %5,5'lik artan bir oran ifade edilmektedir. Bu artış; muhtemelen tanıda daha fazla patolojik değerlendirmeye başvurulmasına, kanser kayıtlarının düzenli tutulmasına ve yaşlanan nüfus gibi çeşitli faktörlerden kaynaklanmakta, ancak aynı zamanda artan güneş ve maruz kalma alışkanlıklarımızın artışı ile de ilişkilidir.
Dünya çapında için en yüksek oranlar Avustralya ve Yeni Zelanda'da bildirilmiştir. Açık tenli kişilerde görülme oranları ile ekvatoral kuşak arasında bir ilişki olduğu görülmektedir.
Bazal Hücreli Karsinom (BCC) Risk Faktörleri
, çevresel faktörler ile bireysel fenotip ve genotip arasındaki karmaşık bir etkileşimden gelişir. için ana risk faktörleri şunlardır:
Çevresel Faktörler
-
Maruziyeti: En önemli dış risk faktörüdür. Çocukluk ve ergenlik döneminde aralıklı yüksek maruziyet (güneş yanıkları) ile solaryumlar en tehlikeli özelliklerdir. Ayrıca, yüksek mesleki maruziyeti olan açık hava çalışanlarının riskinin önemli ölçüde daha yüksek olduğu gösterilmiştir.
-
Daha az sıklıkta görülen dış risk faktörleri arasında arsemiğe kronik maruziyet ve iyonlaştırıcı radyasyon bulunur.
-
Bazal hücreli karsinomlar ayrıca yanıklar sonrası skarlarda veya kronik ülserlerde de gelişebilir.
Bireysel ve Sistemsel Faktörler
-
Uzun Süreli İmmünsüpresyon: Bağışıklık baskılanmasının önemi, organ nakli alıcılarında riskinin normal popülasyona göre altı kat daha fazla olmasından çıkarılabilir.
-
Bireysel Geçmişi: 'ye sahip hastaların yaklaşık üçte birinin yaşamları boyunca bir tane daha geliştireceği gösterilmiştir.
-
Açık Ten Tipi (Fitzpatrick I ve II): Açık tenli kişilerde için ortalama yaşam boyu risk %30 olarak tahmin edilmektedir.
-
Erkek Cinsiyeti
-
İleri Yaş ( yıl): Kümülatif maruziyeti ve yaşlanma ile immün sistemin zayıflaması gibi nedenlerden kaynaklanır.
-
Pozitif Aile Öyküsü
-
Nevoid Bazal Hücreli Karsinom Sendromu () veya kseroderma pigmentosum gibi genodermatozlar yer alır.
Genetik mutasyonlar, 'nin gelişiminde en önemli faktördür. Aslında , mutasyon yükü en yüksek tümörler arasındadır. Bu mutasyonların büyük bir kısmı ultraviyole () ışınları tarafından tetiklenir.
Hedgehog Sinyal Yolunun Keşfi ve Fonksiyonları
gelişimine moleküler düzeyde bakıldığında, Hedgehog () sinyal yolunda anormal bir aktivasyon olduğu gözlenmiştir.
-
"Hedgehog" Teriminin Kökeni: 1970'lerin sonlarında embriyogenik gelişim üzerine doğrudan etkili 50'den fazla farklı gen belirlenmiştir. Çalışmaların yapıldığı meyve sineklerinde bu genlerden biri mutasyona uğradığında sineğin larvasında kirpidekilere benzer dikensi çıkıntılar gösteren bir örtü gelişmiştir. Hedgehog (kirpi) terimi bu gözlemden köken almıştır.
-
Embriyonik Fonksiyonlar: Günümüzde genlerinin embriyonik gelişimin temel düzenleyicileri olduğu kabul edilmektedir. Bu gen kaynaklı proteinleri; hücre çoğalmasını ve farklılaşmasını, dokuların yapısal oluşumunu yönetmek, vücudun sol-sağ asimetrisini, kol ve bacakların, iskelet sisteminin, kas yapıların, gözlerin, akciğerlerin, dişlerin, sinir sisteminin ve bağırsakların doğru biçimde oluşumunu sağlamaktadır.
-
Doğumsal Kusurlar: proteinleri tarafından yönlendirilen sinyal yolundaki kusurlar, fetusta beyin, yüz ve vücut orta hat anomalilerinin ortaya çıkmasına neden olmaktadır. Önbeyin gelişim bozukluğu, mikroensefali, siklopi, burun gelişiminin olmaması ve yarık damak bunlar arasındadır.
-
Erişkin Fonksiyonlar: Erişkin hayatta bu sinyal yolu aktif kalmakta olup, dokularda kök hücre sağ kalımının devamında, doku onarımı ve rejenerasyonunda önemli işlevlere sahiptir. Dolayısıyla doku homeostazisinin sağlanmasında bu sinyaller kritik bir rol oynamaktadır.
Onkogenezdeki Rolü
1998'de yapılan çalışmalar, bu sinyal yolundaki Smoothened () geninin onkogen özellikleri olduğunun açığa çıkmasıyla, sinyalinin "karanlık" bir yüzünün de olduğunu göstermiştir.
Bazal Hücreli Karsinoma, medulloblastoma, pankreas, meme, prostat, akciğer kanserlerinin etiyolojisinde düzensiz sinyal aktivitesinin rolü belirlenmiştir.
-
'deki Mutasyonlar: Bir genodermatoza bağlı olmadan ortaya çıkan 'lerde, sinyal yolunda sinyal dönüştürücüleri olan ’de (yaklaşık %90) ve ’da (yaklaşık %10) inaktive edici veya aktive edici mutasyonlar gösterilmiştir. Bu mutasyonlar sonucu sinyali sürekli artmıştır.
-
Diğer Yollar: gelişiminde sinyal yolu dışında diğer sinyal yolları, tümör baskılayıcılar ve ile proto-onkogen ailesi gibi proto-onkogenler rol oynayabilir. Son zamanlarda bir dizi başka gen () tanımlanmıştır.
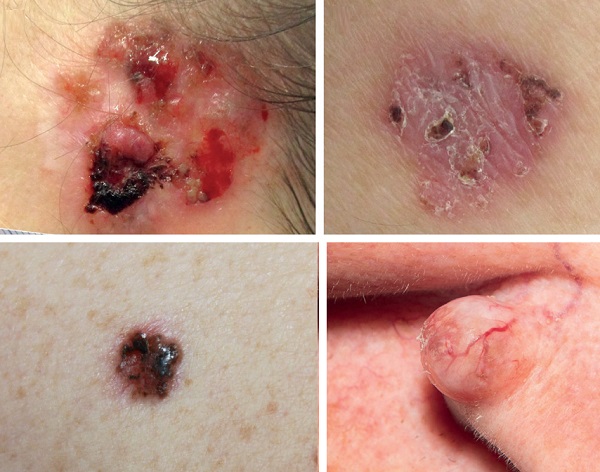
Klinik Alt Tipler
Klinik görünümlerin farklı özelliklerine sahip çeşitli alt tipleri tanımlanmıştır:
-
Ülserasyonlar gösteren nodülokistik
-
Yüzeysel yayılım gösteren
-
Pigmente
-
Nodüler
Nodüler alt tip en yaygın olanıdır.
BCC'de Lokal Nüks ve Tekrarlama Riskinin Değerlendirilmesi
'nin tedaviler sonrası aynı alanda tekrarlaması lokal nüks olarak tanımlanır.
Patolojik Alt Tiplere Göre Tekrarlama Riski
'nin patolojik özelliklerine göre alt tipleri tanımlanmıştır. Patolojik olarak tanımlanan bu sınıflama, klinik alt tiplere göre daha değerlidir ve 'nin tekrarlama riskini de tanımlamaktadır.
-
Düşük Tekrarlama Riski (Daha Az Agresif): Yüzeysel yayılım gösteren, nodüler, pigmentli, infundibulokistik ve fibroepitelyal formlar.
-
Yüksek Tekrarlama Riski (Agresif): Sklerozan/morfeik, infiltre edici, bazoskuamöz, sarkomatoid ve mikronodüler tipler.
Birçok durumda, bir lezyonu bütününde birden fazla patolojik bulgu tespit edilebilir. Bu nedenle lezyonu tam olarak çıkarılarak bütünsel patolojik değerlendirme yapılmalıdır. Öte yandan, punch biyopsilerin lezyonunun sadece küçük bir kısmı için patolojik değerlendirme sağlayacağı için altta yatan agresif alt tipler tespit edilemeyebilir.
Diğer Patolojik Ölçümler
'nin patolojik değerlendirmesinde lezyonun ciltte tutulum derinliği de ölçülmektedir.
Anatomik Yerleşime Göre Tekrarlama Riski (H, M, L Bölgeleri)
Klinik ve patolojik değerlendirme dışında 'lerin tekrarlama riskini değerlendirmek için vücutta yerleşim yerine göre yüksek veya düşük tekrarlama riskli bölgeler tanımlanmıştır: bölgesi, bölgesi ve bölgesi.
-
Bölgesi (Yüksek Tekrarlama Riski): Yüzün ortası (göz çevresi (periorbital alan), göz kapakları, kaşlar, burun, çene köşesi, şakaklar, kulaklar, kulakların önü ve arkası), genital bölge, eller, ayaklar.
-
Bölgesi (Orta Düzeyde Tekrarlama Riski): Yanaklar, alın, çene, alt dudak, saçlı deri, boyun, alt bacak kaval kemiği ön bölgesi (pretibial alan).
-
Bölgesi (Düşük Tekrarlama Riski): Gövde, kol ve bacaklar.
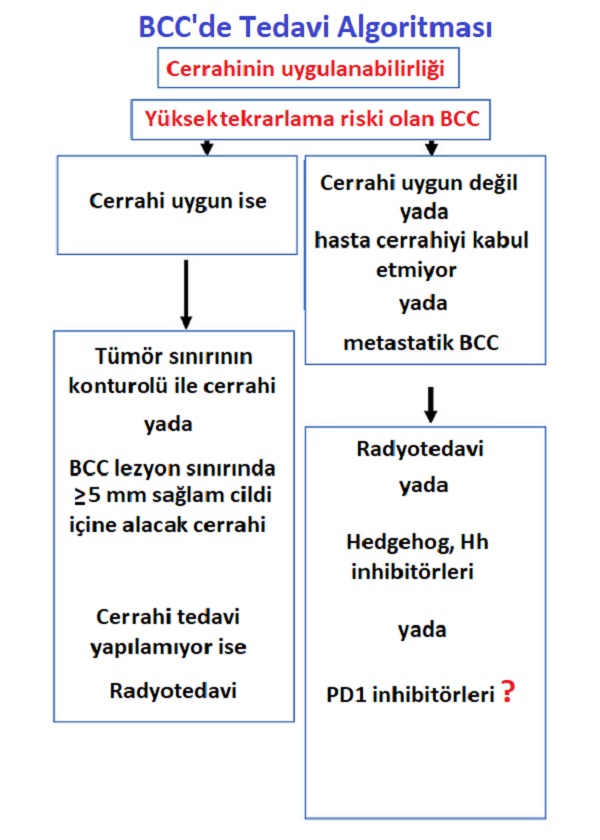
Ek Yüksek Risk Faktörleri
'de tekrarlama riskleri yüksek olan diğer iki durum ise perinöral büyüme ve yerleşim alanının radyasyona (radyoterapiye) maruz kalmasıdır.
Bunlardan yola çıkılarak 'yi 'yüksek tekrarlama riski' olarak kategorize etmek için; [Metin burada kesilmiştir ve devamı beklenmektedir.]

Bazal Hücreli Karsinom ()'u 'düşük tekrarlama riski' olarak kategorize etmek için aşağıdaki kriterler kullanılmaktadır:

Avrupa Dermato-Onkoloji Derneği (), tedavilerini tedavisi kolay (tüm 'lerin %95'inden fazlası) ve tedavisi zor olmak üzere bir kategorizasyon önermiştir.
Tedavisi Zor Tanımı için kullanılan kriterler şunlardır:
-
Tümörün boyutu veya anatomik yerleşimi nedeniyle cerrahi tedaviler sonrası fonksiyonel veya estetik komplikasyonlar gelişme riskinin yüksek olması.
-
'nin klinik ve patolojik olarak iyi tanımlanmamış tümör sınırlarının varlığı.
-
Daha önce tedaviler sonrası birden fazla 'nin tekrarlaması (nüksü).
-
Daha önce radyasyona/radyoterapiye maruz kalınması.
-
Eşlik eden sistemik hastalıklar ya da bazı genodermatozların varlığı gibi kriterler ile tanımlanmaktadır.
TNM Sınıflamasının Kullanımı
Diğer tümörlerde kullanılan sınıflaması, 'de yaygın olarak kullanılmamaktadır. Bunun nedeni, 'nin genellikle lokal olarak çevre dokularda hasar verecek şekilde büyüme göstermesi ve nadiren metastaz yapmasıdır.
Bazal Hücreli Karsinom () Tanısı
Klinik muayenede karakteristik özellikleri mevcut olan bir deri lezyonunda tanısı için lezyonun bütün olarak çıkarılması ve patolojik değerlendirilmesi yapılmalıdır.
Patolojik Değerlendirmenin Önemi ve İstisnaları
tanısında patolojik değerlendirme hayati öneme sahip olsa da, bu değerlendirmenin göz ardı edilebileceği durumlar tanımlanmıştır. Bu durumlar şunlardır:
-
düşük riskli anatomik alanda ( bölgesi) yerleşim gösteriyorsa.
-
Yüzeysel formda ve 'den küçük boyutlarda nodüler klinik alt tipinde ise.
-
Klinik ve diğer tanı yöntemleri ile kesin olarak tanımlanmışsa ve topikal tedavi planlanıyorsa.
Patolojik değerlendirme lezyonun bütününde yapılmalıdır. Bu nedenle lezyon cerrahi olarak bütün olarak çıkarılmalıdır (total eksizyon). Daha önce belirtildiği gibi, agresif alt tipler her zaman punch biyopsisi yoluyla tespit edilemez. Patolojik değerlendirme; tümör kalınlığı, tümörün sınırları ve histolojik alt tiplerinin tanımı gibi bilgileri içermelidir. Bu, sonraki tedavi ve takibinin yönetimi için önemlidir.
Klinik Muayeneyi Destekleyen İleri Tanı Yöntemleri
'nin klinik muayenesini destekleyen dermatoskopi, optik koherens tomografi ve konfokal lazer tarama mikroskobu gibi yöntemler kullanılabilir.
Dermatoskopi
Dermatoskopi, 'yi melanomdan, kutanöz skuamöz hücreli karsinomdan veya iyi huylu cilt tümörlerinden ayırt etmede özellikle faydalıdır. Ayrıca dermatoskopinin yüzeysel 'yi diğer histolojik alt tiplerden ayırt etmede yardımcı olduğu ve bu durumun tedavi kararlarını etkileyebileceği gösterilmiştir.
Optik Koherens Tomografi (OKT)
İnvaziv olmayan bir optik tanı prosedürü olan optik koherens tomografi (), sadece birkaç saniye içinde, cildin mikroskobik yapılarını bir milimetre derinliğe kadar canlı olarak görüntüleyebilir. Bu nedenle klinik olarak zorlu lezyonlarda yardımcı olabilir.
Konfokal Lazer Tarama Mikroskobu (KLTM)
Diğer bir optik tanı yöntemi olan konfokal lazer tarama mikroskobu (), birkaç dakika içinde papiller dermise kadar cildin hücresel yapılarını canlı olarak görüntüleyebilir. Yüksek çözünürlüğü nedeniyle, prosedüre "optik biyopsi" de denmektedir. olma olasılığı yüksek klinik olarak belirlenen lezyonlar için kullanıldığında tanısal biyopsilerden kaçınmaya yardımcı olabileceği öne sürülmektedir. Her iki optik sistem de biyopsilerden sonra kalan tümör dokusunun yanı sıra tekrarlayan tümörleri tespit etmek ve topikal tedavilerden sonraki yanıtı değerlendirmek için kullanılabilir.
Ek Taramalar
Vücudun herhangi bir anatomik alanında tanısı konulduğunda, daha fazla cilt tümörü riskinin artması nedeniyle tüm vücut cilt klinik muayenesi yapılmalıdır.
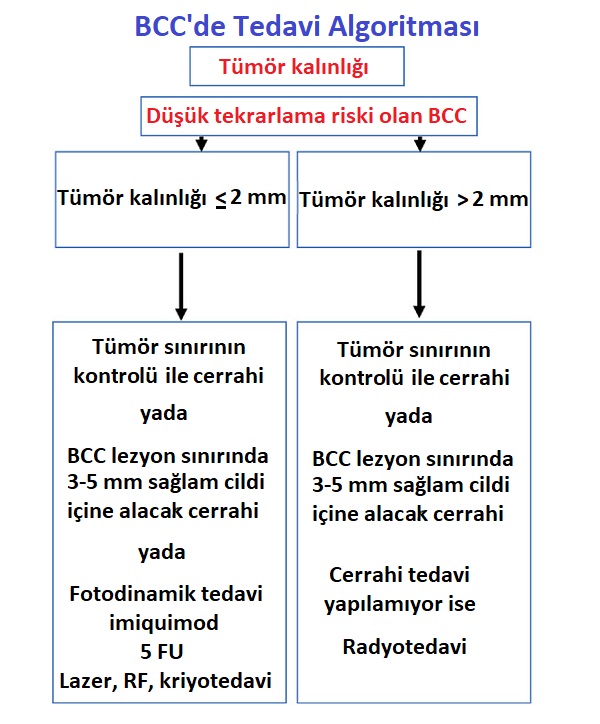
BCC Tedavisi
'nin yüksek veya düşük tekrarlama riski kategorizasyonuna dayanan bir algoritma önerilmektedir.
-
Düşük tekrarlama riski olan 'lerde tümör kalınlığı önemli bir kriter iken,
-
Yüksek tekrarlama riski olan 'lerde cerrahinin uygulanabilirliği önemli bir kriterdir.
.
BCC'de Cerrahi Tedavi
Cerrahinin uygulanabilir bir seçenek olması koşuluyla, fonksiyonel ve estetik açıdan tatmin edici bir sonuç elde edilmesi hedeflenerek lezyonunun tamamen cerrahi olarak çıkarılması ilk tercih edilen tedavi yöntemi olmalıdır. Tüm çalışmalar, cerrahi olarak 'nin çıkarılmasının en düşük tekrarlama ve nüks oranına sahip olduğunu göstermektedir.
Cerrahi Prosedürler
Temel olarak cerrahisi için kullanılan iki farklı prosedür vardır:
-
Konvansiyonel Cerrahi: Tümör kalınlığına göre cerrahi sınırların belirlenerek cerrahinin uygulanması ya da rastgele bir sınırla çıkarılma ve sonrasında sınırların patolojik değerlendirilmesinin yapılması.
-
Mikroskobik Kontrollü Cerrahi (Marginal Kontrollü Cerrahi): Konvansiyonel cerrahi ile tümör bir bütün olarak çıkarıldıktan sonra cerrahi sınırlarında (tümör komşuluğu ve derinliğinde) sistematik mikroskopik inceleme yapılarak tümörün sınırda devam ettiği görüldüğünde kademeli cerrahi yenilenmektedir.
Mikroskobik Kontrollü Cerrahi Teknikleri ve Kullanım Alanları
Mikroskobik kontrollü cerrahi; Mohs cerrahisi, Münih yöntemi veya Tübingen Torte tekniği gibi çeşitli tekniklerle uygulanmakta ve tanımlanmaktadır. Bu teknikler ile tümörün ciltte çevre cilt dokularında ve cilt derinliğinde haritası hatta modeli oluşturulmaktadır.
Bu yöntemler özellikle:
-
Yüksek riskli
-
Tekrarlayan
-
Doku koruyucu cerrahinin önemli olduğu kritik anatomik bölgelerdeki için önerilmektedir.
Mikroskobik kontrollü cerrahinin yüksek doku koruyuculuğu daha iyi kozmetik sonuçlar elde edilmesini sağlamaktadır. Ancak bu tedaviler yalnızca uzmanlaşmış merkezlerde mevcuttur; daha pahalıdır ve daha fazla personel gerektirir.
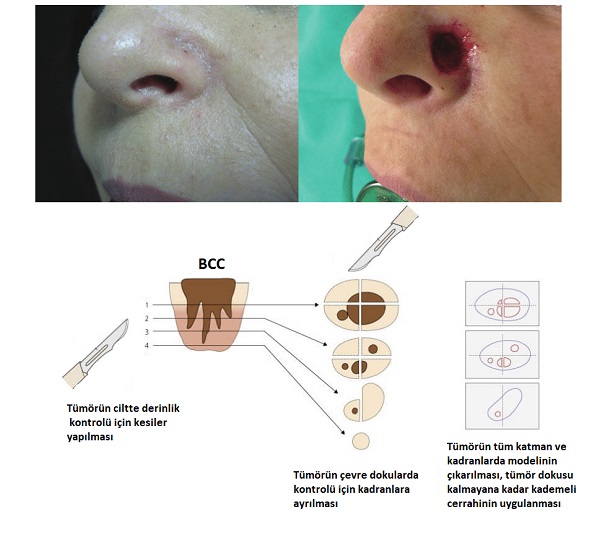
Bu nedenle geleneksel cerrahi eksizyon ve patolojik değerlendirme yaygın olarak kullanılmaktadır. Cerrahide güvenlik sınırlarına ilişkin öneriler şöyledir:
-
Düşük tekrarlama riski olan için 'lik bir güvenlik sınırı önerilir.
-
Yüksek tekrarlama riski olan için ise 'lik bir güvenlik sınırı önerilmektedir.
Klinik çalışmalarda bu sınırlar kullanılmakla birlikte, oranlarında patolojik değerlendirmede tümörün eksik çıkarılmasının meydana geldiği gösterilmiştir.
Eksik Çıkarılan Tümörde Yaklaşım
Bu durumda yeniden eksizyon cerrahisi önerilmektedir.
-
Özellikle tekrarlama riski yüksek olan 'de, ikinci cerrahi eksizyon için mikroskobik kontrollü cerrahi önerilmektedir.
-
Tekrarlama riski düşük olan 'de tümörün eksik çıkarılması durumunda cerrahi olmayan prosedürler de düşünülebilir.
BCC'de Topikal Tedavi Seçenekleri
Tekrarlama riski düşük ve tümör derinliği olan 'lerde cerrahi mutlaka ilk seçenek olmakla birlikte, alternatif olarak topikal tedaviler uygulanabilmektedir. Bunlar; topikal ilaçlar (imikimod, 5-florourasil), fotodinamik terapiler (), kriyoterapi, lazer ve radyofrekans () uygulamalarıdır.
Topikal İlaçlar
1. İmikimod
-
Endikasyon: Bir bağışıklık sistemi düzenleyicisi olan imikimod, yetişkinlerde çapında ve yüzeysel yayılan 'de kullanımı önerilmektedir.
-
Başarı Oranı: Başarı şansı cerrahi tedavilere göre daha düşüktür ve tedavi sonrası tekrarlama (nüks) oranı daha yüksek bulunmuştur.
2. 5-Florourasil (5-FU)
-
Endikasyon: Antimetabolit 'nun topikal kullanımı "topikal kemoterapi" olarak da adlandırılır. Cerrahi ve radyasyonun etkisiz kalması veya uygulanabilir olmaması durumunda yüzeysel için tercih edilmesi önerilmektedir.
-
Başarı Oranı: Başarı şansı cerrahi tedavilere göre daha düşüktür ve tedavi sonrası tekrarlama (nüks) oranı daha yüksek bulunmuştur.
Fotodinamik Terapi (PDT)
-
Prosedür: () ya da metilaminolevulinat kreminin () lezyona topikal uygulaması ve ardından kırmızı ışıkla fototerapi kombinasyonudur.
-
Endikasyon: Yüzeysel yayılım gösteren 'de ve 'den az kalın nodüler 'de kullanımı önerilmektedir. Ancak imikimod ve tedaviler gibi yalnızca cerrahi uygulanmıyorsa tercih edilmelidir.
-
Kontraendikasyon: Yüz bölgesinde yer alan bazal hücreli karsinomlar, nadir veya agresif histolojik alt tipler ve pigmentli , ile tedavi edilmemelidir.
-
Başarı Oranı: Tedavi başarısı cerrahiye göre düşüktür ve daha yüksek nüks oranlarına sahiptir.
Tümör Dokusunu Yıkıcı (Ablatif) Prosedürler
Küçük yüzeysel 'lerde cerrahiye veya diğer topikal prosedürlere karşı kontrendikasyonlar varsa; tümör dokusunun çevre deride kontrollü olarak yıkılmasını sağlayan kriyoterapiler, ablatif , lazerler, lazerler, basit küretaj, elektrodiseksiyon ve uygulanabilir.
-
Fikir Birliği: Hangisinin en iyi prosedür olduğu konusunda bir fikir birliği yoktur.
-
Kullanım Alanı: Ameliyatın güvenli bir şekilde uygulanabilir veya mümkün görünmediği, yüksek tekrarlama riski olan hastalar, ameliyatı reddeden hastalar veya metastaz yapmış () hastalarında bu tedaviler tartışılarak uygulanabilir.
Radyasyon Tedavisi
Endikasyon:
-
Tedavinin hayati veya işlevsel olarak önemli yapıları etkileme riskleri nedeniyle tümörün tam olarak çıkarılamayacağı durumlarda.
-
Cerrahi tedavilerin boyut ve konumu nedeniyle çok fazla doku kaybına yol açabileceği 'lerde tercih edilmelidir.
-
Hastanın yaşı ve eşlik eden hastalıkları cerrahiye engel teşkil ediyorsa veya hasta cerrahiyi reddediyorsa, radyasyon tedavileri düşünülebilir.
-
Yeniden cerrahinin yapılmasının zor olabileceği veya perinöral büyümenin olduğu yetersiz cerrahi yapılmış nüks durumlarında, lokal tümör kontrolünü iyileştirmek için radyasyon tedavisi endikasyon oluşturabilir.
Riskler ve Kontraendikasyonlar:
-
Radyasyon tedavisi genellikle iyi tolere edilir. Akut radyodermatit kısa vadede gelişebilir ancak genellikle birkaç hafta içinde iyileşir.
-
Olası uzun vadeli cilt hasarı ve ikincil kanser riski nedeniyle, radyasyon tedavisi yalnızca yaşlılarda uygulanmalıdır.
-
Kseroderma pigmentosum gibi radyasyon duyarlılığının arttığı genodermatozlar ile birlikteliklerinde radyasyon tedavileri uygulanmamalıdır.
BCC'de Sistemik Tedavi
Bazal Hücreli Karsinom () için sistemik tedavide güncel yaklaşımlar şunlardır:
Hedgehog Sinyal Yolu İnhibitörleri ()
Avrupa'da, Hedgehog (, kirpi) sinyal yolu baskılayıcı inhibitörleri (), 'nin sistemik tedavisi için onaylanan tek ilaç sınıfıdır.
ve , sinyal yolunda bir sinyal dönüştürücüsü olan onkojenik protein 'nun spesifik inhibitörleridir.
-
Vismodegib: Cerrahi veya radyasyon tedavisinin uygulanabilir olmaması durumunda 'nin sistemik tedavisi için önerilmektedir. Ayrıca, kseroderma pigmentosum gibi genodermatozlarda ve çoklu 'li hastalar için de önerilmektedir.
-
Sonidegib: Cerrahi veya radyasyon tedavisinin uygulanabilir olmaması durumunda tedavisi için önerilmektedir.
Her iki ilaç için sonuçların değerlendirilmesi oldukça erken olsa da, daha iyi fonksiyonel ve estetik sonuçlarla cerrahinin yapılabilmesi için ameliyattan önce tümörü küçültmek amacıyla kullanılabileceğini desteklemektedir.
Diğer Sistemik Tedaviler
-
İnhibitörü (Cemiplimab): inhibitörü , yakın zamanda 'de daha önce ile tedavi edilen veya 'nın uygun olmadığı ileri 'li hastalar için ikinci basamak tedavi olarak onaylanmıştır. Ancak Avrupa'da kullanımı için henüz onayı yoktur.
-
Platin Bazlı Kemoterapi: Metastaz yapmış 'nin sistemik tedavisi için tercih edilen yöntemdir.
Elbette, Bazal Hücreli Karsinom ()'da takip ve önleme hakkındaki metni imla, noktalama ve gramer hatalarını düzelterek düzenledim.
BCC'de Takip ve Önleme
Bazal Hücreli Karsinom () tedavisinden sonra, hastaların düzenli takip muayenelerinin yapılması önerilmektedir. Bunun nedenleri; 'nin lokal tekrarlama olasılığı, başka bir anatomik alanda yeni bir çıkma riski ve skuamöz hücreli karsinom ya da melanom riskinin artmasıdır.
Takip Sıklığı
-
Düşük Tekrarlama Riski Olan 'ler (Cerrahi Tedavi Edilmiş): 6 ay sonra ilk kontrol yapılmalı, sonrasında yılda bir defa kontrol tekrarlanmalıdır.
-
Yüksek Tekrarlama Riski Taşıyan ve Çoklu 'ler (Cerrahi/Cerrahi Olmayan Tedavi Edilmiş): İlk başta her 3 ayda bir takip yapılmalıdır. İki yıl sonra ne tekrarlama ne de yeni bir ortaya çıkmazsa, yılda bir kez takip yapılmaya geçilmelidir.
Önleme Stratejileri
gelişiminin önlenmesi, tüm cilt kanserlerinin önlenmesinde olduğu gibi iki temel önlem üzerine kuruludur.
1. Birincil Önlem (Maruziyetten Kaçınma)
-
Aşırı maruziyetinden kaçınmak temeldir. Bu, özellikle çocukluk ve gençlik döneminde güneşten korunmayı ve solaryumdan uzak durmayı kapsar.
2. İkincil Önlem (Erken Teşhis)
-
Cilt kanseri lezyonlarının erken teşhisi esastır.
-
Bir dermatolog tarafından yapılacak cilt kanseri taramaları ve hastanın cildini düzenli olarak kendi kendine muayene etmesi gerekmektedir.
-
Ayrıca, daha önce geçiren hastaların ikincil önleme için nikotinamid takviyeleri almaları önerilmektedir.

